11 жовтня, 2019
Місце препаратів сульфонілсечовини в сучасних алгоритмах лікування цукрового діабету 2 типу
31 травня в м. Львові відбулася Всеукраїнська науково-практична конференція «Проблемні питання діагностики та лікування ендокринних захворювань».
 Значну увагу аудиторії привернув виступ завідувача відділу діабетології ДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України» (м. Київ), доктора медичних наук Любові Костянтинівни Соколової, що стосувався місця препаратів сульфонілсечовини (ПСС) у сучасних алгоритмах лікування цукрового діабету (ЦД) 2 типу.
Значну увагу аудиторії привернув виступ завідувача відділу діабетології ДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України» (м. Київ), доктора медичних наук Любові Костянтинівни Соколової, що стосувався місця препаратів сульфонілсечовини (ПСС) у сучасних алгоритмах лікування цукрового діабету (ЦД) 2 типу.
ПСС застосовуються в лікуванні ЦД протягом тривалого часу. У США вони є найчастіше призначуваними препаратами другої лінії, їх пропорційна частка в складі всіх цукрознижувальних медикаментів є стабільною впродовж багатьох років. У наш час дедалі більшої популярності набувають нові класи протидіабетичних засобів, а саме інгібітори натрій-залежного котранспортера глюкози 2 типу (іНЗКТГ-2) й агоністи глюкагоноподібного пептиду‑1 (аГПП‑1), переваги яких у пацієнтів із кардіоваскулярними захворюваннями широко відомі. Проте слід розуміти, що в основі лікування ЦД має лежати не лише профілактика серцево-судинних катастроф та інших ускладнень, а й контроль рівня глікемії та компенсація діабету. Якщо рівень глікованого гемоглобіну (HbA1c) пацієнта перевищує цільові значення, жодні інноваційні препарати не працюватимуть належним чином. Саме HbA1c є найпотужнішим предиктором розвитку як макросудинних, так і мікросудинних ускладнень ЦД. Зокрема, в разі зростання HbA1c виразно підвищується ризик інфаркту міокарда й інсульту (Rawshani A. et al., 2018). У свою чергу, зниження рівня HbA1c на 1% супроводжується зменшенням ризику мікросудинних ускладнень на 37% (Riddle M. C. et al., 2018). Доповідач наголосила, що майже всі дослідження, в яких були доведені переваги інноваційних цукрознижувальних препаратів, проводилися за участю пацієнтів із близькими до норми показниками HbA1c. Тобто потрібно усвідомлювати, що нові класи препаратів чинять свою кардіопротекторну дію лише на тлі компенсованого за допомогою «більш старих» медикаментів ЦД. А чи було би досягнуто такого ефекту за умови HbA1c >9%, який спостерігається у 80% пацієнтів із ЦД у нашій країні, невідомо. Тому слід призначати пацієнту медикаменти, що ефективно нормалізують рівень HbA1c, а вже потім (або, за можливості, одночасно) – препарати, що запобігатимуть кардіоваскулярним ускладненням.
Відповідно до Консенсусу з лікування ЦД 2 типу (2018), прийнятого Американською асоціацією діабету та Європейською асоціацією з вивчення діабету, цілі терапії ЦД 2 типу – запобігти чи відтермінувати розвиток ускладнень, а також зберегти якість життя пацієнта. Це потребує контролю глікемії й управління факторами серцево-судинного ризику, регулярного спостереження й, що важливо, орієнтованого на пацієнта підходу, що дає змогу підвищити його залученість до власного лікування.
ПСС є ефективнішими в зниженні HbA1c, ніж інгібітори дипептидилпептидази‑4 (іДПП‑4) та іНЗКТГ-2. Так, ПСС характеризуються високою ефективністю (знижують HbA1c на 1,0-2,0%), іДПП‑4 – середньою (на 0,5-1,5%), а іНЗКТГ-2 – середньою/високою ефективністю залежно від швидкості клубочкової фільтрації. Слід зазначити, що в цьому аспекті не обговорюється метформін, який є базовим препаратом. Ідеться про медикаменти, що слід додавати до метформіну.
Близько половини всіх наявних цукрознижувальних препаратів становлять ПСС; це пояснюється високою ефективністю зазначених засобів у зниженні HbA1c. Відповідно до рекомендацій Всесвітньої організації охорони здоров’я з лікування ЦД 2 типу (2018), ПСС рекомендовані пацієнтам із ЦД 2 типу, котрі не досягають контролю рівня цукру в крові під час прийому метформіну в монотерапії, або пацієнтам, яким метформін протипоказаний. Важливо, що в пацієнтів віком понад 60 років слід уникати призначення глібенкламіду. ПСС із кращим профілем безпеки щодо гіпоглікемій (гліклазид) є ліпшим для пацієнтів, у яких можливі проблеми в цьому аспекті (особи з ризиком різкого зниження глікемії; особи, обізнані про небезпеку глікемії; пацієнти, котрі живуть на самоті; ті, хто водить автомобіль або керує механізмами в процесі роботи). На жаль, низька вартість глібенкламіду зумовлює його часте використання вітчизняними лікарями. Утім, варто пам’ятати, що ПСС з оптимальним профілем безпеки є гліклазид.
Уже згаданий консенсус Американської асоціації діабету та Європейської асоціації з вивчення діабету стверджує, що іНЗКТГ-2 та аГПП‑1 продемонстрували переваги в зниженні ризику кардіоваскулярних ускладнень лише для пацієнтів із серцево-судинними захворюваннями (ССЗ) в анамнезі, тоді як у пацієнтів без ССЗ ці препарати не показали жодних переваг поза зниженням рівня глюкози. При аналізі окремих підгруп учасників було показано, що в пацієнтів низького ризику сприятливого впливу на ризик ССЗ не спостерігалося. Отже, консенсус рекомендує призначати ПСС пацієнтам із відсутнім або низьким встановленим ризиком ССЗ (відповідно до світових статистичних даних, такі хворі становлять близько 20% пацієнтів із ЦД) або тим, для кого має значення вартість лікування. Безсумнівно, останній аспект важливий для переважної більшості українських пацієнтів. Як уже було згадано, з метою мінімізації ризику гіпоглікемій рекомендовано обирати ПСС третього покоління (гліклазид).
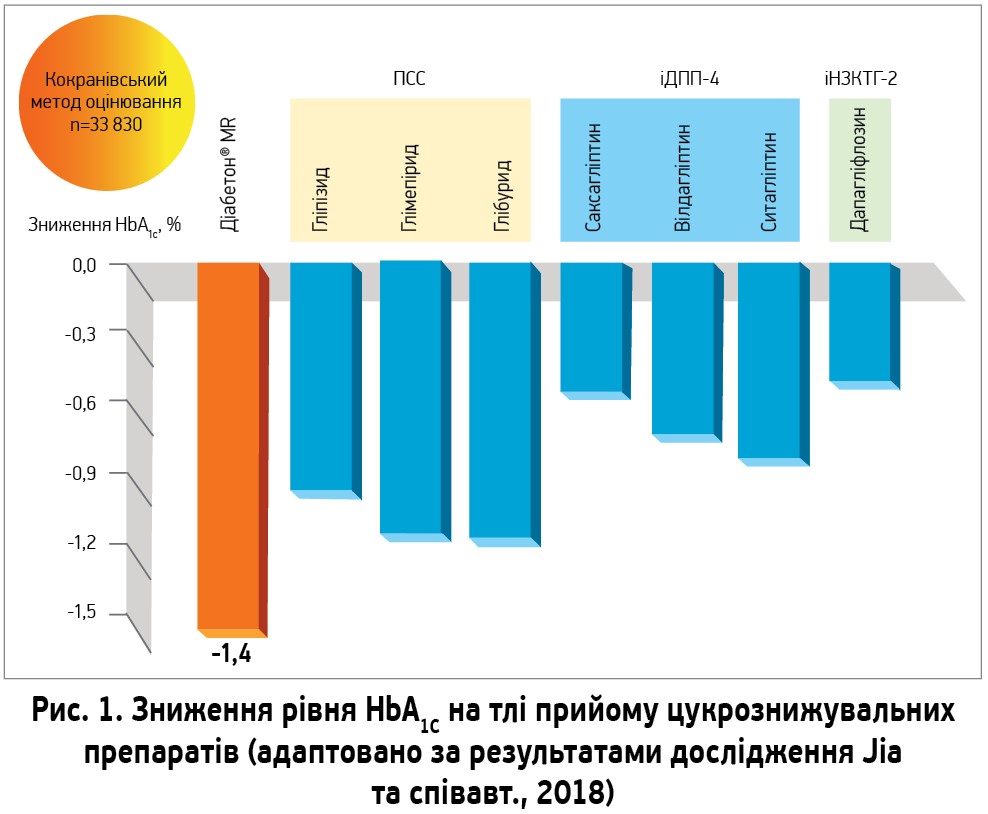
Однозначно ефективність різних ПСС відрізняється. У масштабному метааналізі Y. Jia та співавт. (2018) за участю 33 830 пацієнтів було показано, що Діабетон® MR («Серв’є», Франція) ефективніше знижує HbA1c, ніж інші цукрознижувальні препарати, в тому числі інші ПСС (гліпізид, глімепірид, глібурид), іДПП‑4 (саксагліптин, вілдагліптин, ситагліптин) та іНЗКТГ-2 (дапагліфлозин) (рис. 1). Аналогічні результати було отримано й в українському дослідженні «ДІАПАРТНЕР» за участю 1904 хворих на ЦД 2 типу, котрі не досягли цільових значень глікемії на тлі монотерапії препаратом метформіну. Авторами дослідження було зафіксовано зниження HbA1c на 1,4% та глюкози натще – на 2,9 ммоль/л.
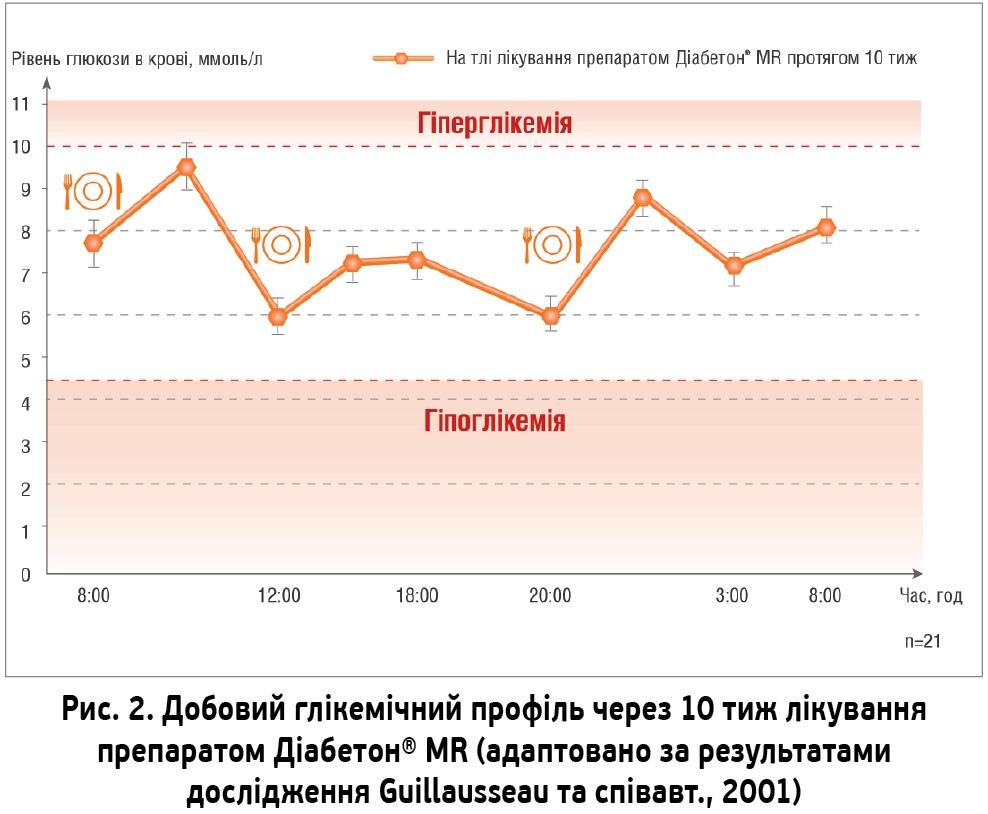
Головним механізмом дії препарату Діабетон® MR є відновлення секреції інсуліну передусім за рахунок встановлення першої фази інсулінової секреції. Крім того, Діабетон® MR запобігає апоптозу β-клітин підшлункової залози, причому більшою мірою, ніж інші ПСС (глібенкламід, глімепірид). Важливими перевагами препарату Діабетон® MR є низький ризик гіпоглікемічних реакцій і здатність утримувати рівень глюкози крові в нормі протягом 24 год (Guillausseau P. J., 2001) (рис. 2). Доведено, що на тлі терапії препаратом Діабетон® MR компенсація ЦД може тривати роками – в середньому близько 15 років (Satoh J. et al., 2005).
Окремо слід наголосити, що Діабетон® MR забезпечує потужну нефропротекцію. У класичному дослідженні ADVANCE було показано, що застосування препарату Діабетон® MR забезпечує зниження ризику виникнення нових випадків мікроальбумінурії на 9% і макроальбумінурії – на 30%; нових випадків або погіршення нефропатії – на 21%, розвитку термінальної стадії хронічної хвороби нирок – на 65%. Відновлення до нормоальбумінурії фіксувалось у 20% учасників дослідження, а регрес альбумінурії на ≥1 стадію – у 15% (Patel A. et al., 2008). Гліклазид є також ефективнішим у зниженні ризику серцево-судинної смертності, ніж інші ПСС (Simpson et al., 2015).
Важливо, що Діабетон® MR забезпечує не лише ефективність, безпеку та хороший профіль переносимості, а й значну гнучкість лікування (можливість застосування в різних дозах і різних режимах терапії, в різних вікових групах). Саме на цьому аспекті акцентує нещодавня наукова стаття S. Kalra та D. Khandelwal (2018), що має назву «Сучасні ПСС наносять удар у відповідь: дослідження свободи гнучкості». Автори вказують, що гліклазид модифікованого вивільнення (Діабетон® MR) може застосовуватися в поєднанні з іншими пероральними протидіабетичними засобами й інсуліном, за умови нерегулярного харчування, у хворих із ризиком цереброваскулярних захворювань і хвороб периферичних артерій.
Діабетон® MR можна застосовувати під час релігійних постів, він не спричиняє підвищення чутливості до алкоголю. Препарат безпечний та ефективний у людей літнього віку, пацієнтів із ССЗ та ураженням нирок, легкими/помірними печінковими порушеннями. Потужна доказова база та низка клінічних переваг препарату Діабетон® MR гарантують, що й у майбутньому цей засіб залишатиметься препаратом вибору для некомпенсованого ЦД 2 типу.
Діабетон® MR входить до Національної програми «Доступні ліки», в якій є єдиним оригінальним цукрознижувальним препаратом. Доплата за Діабетон® MR перевищує доплату за низку інших гліклазидів орієнтовно на 20 грн за місячний курс препарату, що дає пацієнтам змогу лікуватися оригінальним засобом за відносно невисокою вартістю. Переваги оригінальних препаратів є безумовними. Усі масштабні міжнародні дослідження гліклазиду модифікованого вивільнення за участю близько 20 тис. пацієнтів були проведені саме з препаратом Діабетон® MR. Він забезпечує стабільне зниження глюкози крові та контроль глікемії протягом усієї доби, а також знижує ймовірність розвитку діабетичного ураження нирок.
На завершення Л. К. Соколова зробила такі висновки.
- У сучасних міжнародних рекомендаціях із лікування ЦД 2 типу ПСС виступають другою лінією засобів для комбінації з метформіном.
- Діабетон® MR («Серв’є», Франція) – оригінальний гліклазид, який ефективно знижує рівень HbA1c, характеризується низьким ризиком гіпоглікемії та зменшує ймовірність розвитку мікро- й макросудинних ускладнень, у тому числі ураження нирок, відповідно до результатів дослідження ADVANCE.
- На сьогодні Діабетон® MR являє собою ефективний препарат вибору для пацієнтів із ЦД 2 типу, що не змогли досягти контролю глікемії на тлі монотерапії метформіном.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 18 (463), вересень 2019 р.