11 жовтня, 2019
Метаболический синдром и воспалительные заболевания кожи
Метаболический синдром (МС) представляет собой совокупность факторов риска, определяющих развитие сердечно-сосудистых заболеваний (ССЗ) и сахарного диабета (СД) 2 типа. Хотя в настоящее время МС используется в качестве своеобразного инструмента для выявления взрослых с высоким риском ССЗ, существует противоположное мнение о целесообразности его применения в педиатрической популяции. Возрастающая распространенность МС, высокий уровень заболеваемости и смертности, ассоциированный с этим синдромом, обусловливают высокий интерес к ранней диагностике сопутствующих заболеваний. Научные исследования МС и хронического воспаления, лежащего в его основе, выявили сложные патофизиологические взаимосвязи с различными воспалительными дерматозами. Особый интерес представляет изучение трех распространенных дерматологических патологий: псориаза, гнойного гидраденита (ГА), атопического дерматита (АтД). Хотя последствия МС часто не проявляются вплоть до совершеннолетия, клиницисты должны быть осведомлены о потенциальных коморбидных заболеваниях у детей.
Метаболический синдром
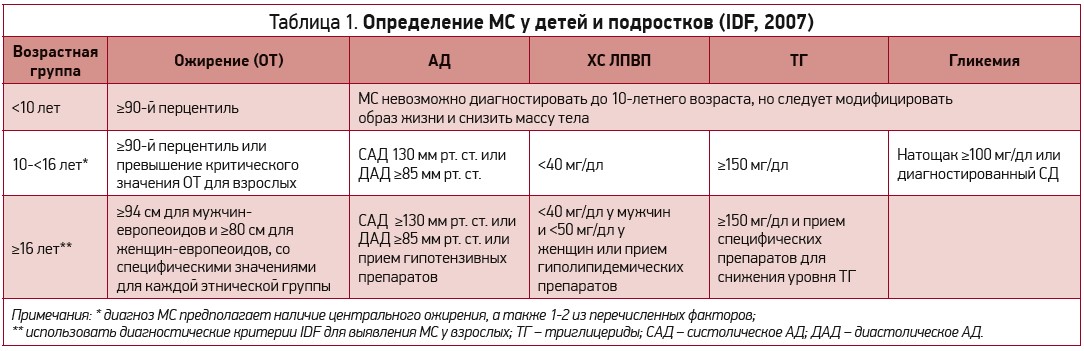
МС, впервые описанный (1988) как синдром Х, претерпел множество изменений названия и дефиниции. Последнее определение, одобренное (2009) коалицией независимых ассоциаций, включая Международную федерацию диабета (Internal Diabetes Federation – IDF), Национальный институт заболеваний сердца, легких и крови, Американскую кардиологическую ассоциацию, Всемирную федерацию сердца, Международное общество атеросклероза, Международную ассоциацию по изучению ожирения, предусматривает как минимум наличие трех из пяти нижеследующих критериев для подтверждения диагноза МС: большая окружность талии (ОТ), низкий уровень холестерина липопротеинов высокой плотности (ХС ЛПВП), гипертриглицеридемия, высокое артериальное давление (АД), гипергликемия (табл. 1).
Эти составные факторы риска используются для идентификации пациентов с высоким риском ССЗ. Распространенность МС в общей популяции оценивается в 15-25%. Возрастающая распространенность ожирения среди детей и подростков все чаще ассоциируется с педиатрическим МС. В связи с отсутствием четких метаболических критериев для этой возрастной группы точно оценить распространенность МС в педиатрической популяции достаточно сложно. Исследователи предложили более 40 определений педиатрического МС, однако в настоящее время нет ни одного консенсусного руководства по данной патологии у детей. В клинической практике наиболее часто используется дефиниция IDF (2007), подчеркивающая важность центрального ожирения, но не позволяющая установить диагноз МС у детей до10 лет. По данным различных широкомасштабных популяционных исследований, распространенность МС в педиатрической популяции оценивается в 3-4%.
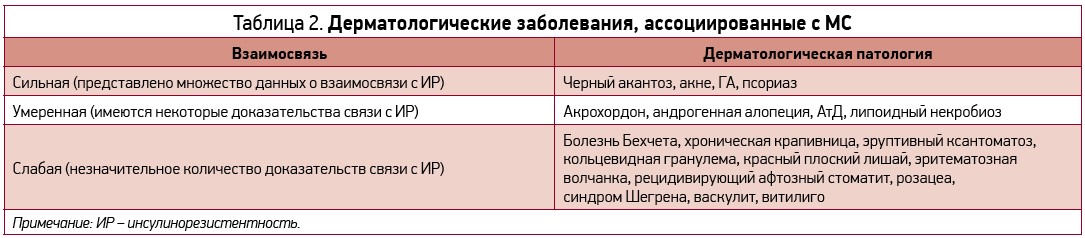
Наибольший интерес среди воспалительных заболеваний кожи (ВЗК) у детей представляют, в частности, псориаз, ГА, АтД (табл. 2). Точная временная последовательность, объясняющая взаимосвязь между МС и псориазом, ГА остается пока не ясной, наличие зависимости между МС и АтД продолжает обсуждаться. Дети с перечисленными ВЗК могут иметь ≥1 недиагностированных компонентов МС, несмотря на юный возраст. Существуют разногласия относительно способности педиатрического МС влиять на вероятность развития ССЗ у взрослых. В одном долгосрочном исследовании с длительностью наблюдения 25 лет представлены доказательства взаимосвязи педиатрического МС и появления кардиоваскулярных факторов риска (КФР) у взрослых. Однако недавний систематический обзор, подготовленный Badaoui и соавт., утверждает, что псориаз у детей не ассоциирован с возникновением у них коморбидной кардиоваскулярной или метаболической патологии, а наблюдение за метаболическими параметрами в педиатрической популяции не является целесообразным. Таким образом, как взаимосвязь, так и клинические последствия МС и КФР у детей с ВЗК в настоящее время еще четко не установлены.
Псориаз
Ранее считалось, что ВЗК ограничиваются только поражением кожи, в настоящее время псориаз известен как системное воспалительное заболевание. Исследование, опубликованное в 1978 г. McDonald и Calabresi, представило доказательства наличия взаимосвязи между псориазом и высокой распространенностью окклюзионных заболеваний сосудов. Многочисленные обсервационные исследования, проведенные с тех пор, подтвердили данную зависимость; недавно опубликованные исследования направлены на определение взаимосвязи между псориазом и МС как у взрослых, так и у детей.
Обзор
Псориаз представляет собой многофакторное хроническое ВЗК, характеризующееся появлением резко ограниченных, эритематозных и чешуйчатых бляшек. Псориаз является относительно распространенным заболеванием, поражающим 2-5% населения во всем мире. В структуре всех дерматозов у детей до 16 лет на долю псориаза приходится примерно 4%, а общая распространенность псориаза в педиатрической популяции составляет 0,5-2%. Средний возраст начала заболевания составляет 8-11 лет, примерно в 1/3 случаев псориаз проявляется до 20-летнего возраста. Как и у взрослых, в педиатрической популяции наиболее распространен хронический бляшковидный псориаз, представленный эритематозными, гиперкератическими бляшками с лежащими на них серебристо-белыми чешуйками. Наиболее часто поражается волосистая часть головы, локти, колени, пояснично-крестцовая область; однако существуют широкая индивидуальная вариабельность. У детей в патологический процесс вовлекаются также лицо и аногенитальная область.
Псориаз и МС
Псориаз является сложным заболеванием, которое опосредовано взаимодействием различных генов, дисрегуляцией иммунной системы, влиянием факторов окружающей среды. Точное представление патогенетических механизмов, объединяющих псориаз и МС, выходит за рамки данного обзора, но понимание патологических процессов помогает разработать подходы к лечению. При псориазе наблюдается избыточная активация Т‑хелперов Th1, Th17, а также провоспалительных медиаторов, таких как интерлейкин (ИЛ)-6, ИЛ‑1, фактор некроза опухоли (ФНО), они подобны воспалительным маркерам, уровень которых возрастает при ожирении. Термин «псориатический марш» часто используют для описания этой взаимосвязи, тогда как системное воспаление при псориазе и изменение профиля адипокинов при ожирении способствуют развитию ИР, формированию эндотелиальной дисфункции, атеросклероза, в конечном счете приводящих к инфаркту миокарда и инсульту. Распространенность МС среди больных псориазом в настоящее время оценивается в 20-50%. Во взрослой популяции появление любого компонента МС ассоциировано с увеличением заболеваемости псориазом, наиболее сильная корреляция зафиксирована для ожирения. Метаанализ, опубликованный в 2017 г., констатировал высокий риск развития псориаза и МС у взрослых (объединенное отношение шансов, ОШ 2,14; 95% ДИ 1,84-2,48); однако среди исследований, вошедших в метаанализ, отмечен высокий уровень гетерогенности и риск допущения систематических ошибок. Langan и соавт. представили доказательства взаимосвязи «доза-ответ» между двумя заболеваниями. С другой стороны, в исследованиях, анализировавших наличие подобной зависимости у детей, больных псориазом и МС, ССЗ, получены противоречивые результаты. В последнем систематическом обзоре, представленном Badaoui и соавт., утверждается, что МС не следует рассматривать как коморбидную патологию детскому псориазу. Эти выводы противоречат результатам метаанализа Pietrzak и соавт. (2017), которые оценивали взаимосвязь между метаболическим и/или кардиоваскулярным риском и псориазом у детей. Хотя результаты указанного исследования ограничены недостаточной мощностью, авторы зафиксировали высокую частоту МС, значимое снижение уровня ХС ЛПВП, высокий уровень гликемии натощак у детей, больных псориазом, по сравнению со здоровыми добровольцами. Незначительные различия наблюдались в уровне ТГ, ОТ, уровне АД. Другие исследователи отметили высокий уровень распространенности ожирения, СД, гипертензии, гиперлипидемии в когорте детей, страдающих псориазом.
Несмотря на противоположные данные о взаимосвязи МС и детского псориаза, результаты различных исследований подтвердили, что избыточная масса тела и центральное ожирение характерно для детей, больных псориазом, в отличие от здоровых добровольцев. Ожирение у детей ассоциировано с тяжелым течением псориаза, высокой активностью заболевания.
Рекомендации по лечению
Хотя взаимосвязь между МС и псориазом у детей оспаривается больше, чем соответствующая зависимость у взрослых, доказательства вероятности независимого развития двух заболеваний из-за сходных патогенетических механизмов (хроническое воспаление) чрезвычайно важны с клинической точки зрения. Ранняя диагностика метаболических нарушений, включая ИР, нарушения липидного обмена, гипергликемию, позволит предупредить долгосрочные последствия и развитие ССЗ у взрослых. Однако в большинстве случаев псориаз остается недиагностированным, а пациенты не получают надлежащего лечения вплоть до совершеннолетия, из-за чего клиницисты могут упустить возможность профилактики значимых коморбидных заболеваний.
Взрослые больные псориазом с отягощенным семейным анамнезом по МС, ССЗ подлежат тщательному скринингу с целью выявления МС. В настоящее время скрининговые или профилактические программы по предотвращению ССЗ у детей, больных псориазом, еще не разработаны. Некоторые авторы рекомендуют консультировать пациентов и информировать их о потенциальных кардиоваскулярных рисках, другие рекомендуют проводить скрининг среди детей, больных псориазом с признаками метаболической патологии. Доказано, что даже незначительное уменьшение массы тела больных псориазом может облегчить течение заболевания и увеличить эффективность терапии. Поэтому клиницистам следует подчеркивать важность изменения образа жизни и контроля массы тела. Системная терапия биологическими препаратами часто резервируется для лечения среднетяжелого/тяжелого течения заболевания; однако ингибиторы ФНО, такие как этанерцепт и устекинумаб (рекомендованные FDA для лечения детей с 4 и с 12 лет соответственно), как известно, могут противодействовать ИР. Поэтому раннее назначение биологических препаратов потенциально способно уменьшить симптомы псориаза и предотвратить возникновение коморбидной патологии. Следует учитывать, что системная терапия может, вероятно, повлиять на метаболический профиль: циклоспорин обладает потенциальным продиабетогенным действием и способен оказывать неблагоприятное влияние на уровень липидов и гликемии.
Гнойный гидраденит
ГА в настоящее время считается системным воспалительным заболеванием, протекающим с сопутствующим увеличением массы тела; имеется множество доказательств, подчеркивающих взаимосвязь ГА с МС. Поскольку ГА редко развивается у детей, существует относительно немного данных и исследований, анализировавших распространенность ГА и МС в педиатрической популяции. Тем не менее осведомленность о взаимосвязи между ГА и МС имеет значение как для лечения, так и для скрининга.
Обзор
ГА (известный также как инверсные акне, болезнь Verneuil) является тяжелым, прогрессирующим воспалительным заболеванием волосяных фолликулов с формированием рецидивирующих, болезненных узлов, абсцессов, гнойных свищевых ходов. Так как диагноз ГА основывается исключительно на клинической картине, хроническом течении, без использования подтверждающих исследований, точные данные о распространенности патологии остаются неизвестными. По приблизительным оценкам, распространенность ГА в мире колеблется в пределах 1-4%. Как правило, заболевание развивается в пубертатном периоде или вскоре после него, средний возраст манифестации составляет 20 лет, преимущественно страдают женщины (3:1). Крайне редко (<2% случаев) диагноз устанавливается до 11 лет; в таких случаях имеют место преждевременное половое созревание либо отягощенный семейный анамнез, широкая распространенность заболевания.
Болезнь поражает в первую очередь области, богатые апокриновыми железами: подмышечные ямки, аногенитальную область, зоны под молочными железами. Первоначально при ГА появляются болезненные узлы и абсцессы. С течением времени рецидивы приводят к формированию свищевых ходов и фистул, предрасполагающих к появлению обезображивающих гипертрофических рубцов.
Гнойный гидраденит и МС
Точная причина возникновения ГА окончательно не определена, но значимая роль отводится генетическим, микробным, гормональным, иммунологическим факторам, а также влиянию окружающей среды. Многочисленные механические и экологические стрессоры, такие как трение, ожирение, курение, считаются провоцирующими факторами. Хотя патогенез ГА тщательно изучался ранее, в настоящее время считается, что гиперкератоз с последующей окклюзией терминального отдела волосяного фолликула является первоначальным патологическим изменением. Последствия закупорки, дилатации и разрыва фолликула в дерме провоцирует активацию иммунной системы. Различные цитокины принимают участие в формировании аутовоспаления при ГА, включая значимые концентрации ИЛ‑1β, ИЛ‑10, ИЛ‑17, ФНО. Уровни этих цитокинов коррелируют со степенью тяжести ГА.
Взаимосвязь между ГА и МС анализировали в ряде хорошо спланированных исследований; по данным одного ретроспективного исследования, распространенность МС у взрослых с ГА составляет 50,6%. Распространенность МС у больных ГА, вероятно, превышает таковую у пациентов с псориазом; данная взаимосвязь наблюдается и у детей. В широкомасштабном когортном исследовании, проведенном с участием больных ГА (n=3207), зафиксирована достоверная взаимосвязь между ГА и МС (ОШ 1,61; 95% ДИ 1,36-1,89). Каждый компонент МС, как было показано, ассоциирован с ГА. Метаанализ, выполненный Tzellos и соавт. (2015), представил аналогичные данные. Отмечена достоверная взаимосвязь между ГА и МС (ОШ 2,22; 95% ДИ 1,62-3,06) и всеми составляющими МС, за исключением высокого АД.
В литературе высказывают сомнения относительно того, что хроническое воспаление может полностью объяснить взаимосвязь между заболеваниями. В отличие от псориаза, длительность и тяжесть ГА не ассоциирована с распространенностью МС, тогда как МС может наблюдаться и при легком течении ГА. Кроме того, терапевтическая эффективность антагонистов ФНО уступает таковой при псориазе. Некоторые исследователи утверждают, что метаболическая аномалия является вторичной по отношению к воспалению кожи. Независимо от патогенеза, ГА и МС сопровождаются ростом известных провоспалительных медиаторов, также определяющихся при атеросклерозе и ССЗ. Анализ последствий взаимосвязи между ГА и МС свидетельствует о значительном увеличении риска ССЗ, кардиальной смерти у больных ГА, даже после коррекции КФР. Примечательно, что вероятность кардиоваскулярного летального исхода при ГА достоверно превышает таковую у больных псориазом на 58%.
Рекомендации по лечению
ГА имеет строгую взаимосвязь с МС, которая персистирует независимо от индекса массы тела (ИМТ), возраста пациента. Больным ГА свойствен более высокий риск кардиальной смерти, чем больным псориазом; клиницистам следует помнить об этом, обследуя таких пациентов. Хотя ГА является редким заболеванием у детей, ранняя диагностика и лечение жизненно необходимы для предотвращения прогрессирования заболевания, формирования рубцов и появления осложнений.
Исходя из зависимости между ГА и МС, оптимальная терапия предусматривает коррекцию обоих заболеваний и обучение пациентов здоровому образу жизни. Имеющиеся данные позволяют предположить, что скрининг МС у больных ГА следует проводить независимо от возраста и ИМТ. ГА, как правило, диагностируют спустя 7 лет после появления симптомов, поэтому кардиоваскулярные факторы риска все это время могут оставаться без коррекции.
Что касается МС, то терапию следует направить на профилактику ССЗ, увеличение продолжительности жизни, улучшение контроля над течением заболевания и повышение качества жизни. Снижение массы тела посредством применения метформина ассоциировано с существенным уменьшением тяжести ГА, что подтверждает гипотезу о потенциальной роли жировой ткани в развитии воспаления. Клиницистам следует учитывать, что лечение ГА может усугубить некоторые компоненты МС. Такие медикаменты, как антагонисты ФНО, способны провоцировать увеличение массы тела, ацитретин – ухудшать липидный профиль, пероральные контрацептивы – содействовать появлению ССЗ у курящих женщин старше 35 лет.
Атопический дерматит
Пациентам с АтД свойствен высокий риск развития различных коморбидных заболеваний, чаще всего – аллергических. Имеющиеся данные о взаимосвязи между АтД и различными неаллергическими заболеваниями, включая МС, указывают на то, что АтД может быть системным заболеванием, в отличие от ранее устоявшегося мнения. Взаимосвязь между АтД и КФР у взрослых и детей подтверждается данными литературы.
Обзор
АтД представляет собой хроническое ВЗК, характеризующееся появлением чешуйчатых пятен, бляшек, эритемы, лихенификации, экскориаций, ксероза, интенсивного зуда. АтД является одним из самых распространенных дерматозов, который поражает 20-30% детей и 25% взрослых. Более чем в 50% случаев заболевание проявляется в 5-летнем возрасте. Вовлекаются щеки, волосистая часть головы, разгибательные поверхности конечностей (характерно для детей младшего возраста) с последующим распространением на сгибательные поверхности у подростков и взрослых. АтД признан одним из компонентов «атопической триады», которая включает аллергическую астму и аллергический риноконъюнктивит.
Атопический дерматит и МС
Основной дефект при АтД заключается в дисфункции эпидермального барьера с одновременной дисрегуляцией иммунной системы, изменением микробиома. Генетические, эпигенетические факторы и факторы окружающей среды играют роль в прогрессировании заболевания. По сравнению с псориазом и ГА, проведено немного исследований, анализировавших взаимосвязь между АтД и МС, поэтому зависимость между этими двумя заболеваниями остается непроясненной. Подобно другим ВЗК, АтД сопровождается хроническим воспалением низкой степени активности, повышением уровня сывороточных цитокинов, таких как ИЛ‑6, ИЛ‑17, ФНО, что также характерно для атеросклероза. Некоторые исследователи полагают, что Th2-ошибки при АтД и изменения Th1 при ССЗ, вероятно, опровергают общность патогенетических изменений. Однако последние исследования, анализировавшие блокаду Th2-опосредованного воспаления с целью контроля заболевания, показали, что цитокиновый профиль при АтД более сложный и гетерогенный, чем считалось ранее. Иммунный профиль у больных АтД существенно разнится в зависимости от возраста пациента, этнической принадлежности, длительности заболевания. Возможно, дальнейшие исследования смогут объяснить эти различия и объяснить системную природу воспаления при АтД. Недавно Silverberg и соавт. показали, что взрослые больные АтД достоверно чаще страдают ССЗ, инфарктом миокарда, инсультом. В систематическом обзоре Ali и соавт. (2018) анализировалась взаимосвязь между АтД и МС, и, подобно выводам систематического обзора Thyssen и соавт., этиологическая связь между АтД и МС признана маловероятной. В указанной работе Ali и соавт. зафиксирована положительная взаимосвязь между отдельными компонентами МС. Центральное ожирение и гипертония ассоциированы с АтД, тогда как гипергликемия и аномальный уровень холестерина оказались не связаны с этим заболеванием. Среднетяжелое/тяжелое течение АтД у детей ассоциировано с достоверно более высоким уровнем АД, чем у здоровых добровольцев. Таким образом, взаимосвязь между АтД и МС является противоречивой. Центральное ожирение, вероятно, более тесно связано с АтД во взрослой и педиатрической популяциях. Механизм, лежащий в основе этих взаимоотношений, пока не выяснен, но предполагается, что он опосредован вялотекущим воспалением, характерным для ожирения, а также тенденцией к изменению эпидермального барьера и увеличению трансдермальной потери воды. Однако некоторые исследователи утверждают, что нездоровый образ жизни больных АтД является основным объяснением появления КФР, а не сходность патогенетических механизмов, обусловленных системным воспалением. Многие негативные последствия АтД у детей, включая нарушение сна, ограничение физической активности, использование кортикостероидов, также ассоциированы с возрастанием вероятности ССЗ. В то же время не ясно, существует ли вероятность реципрокной или причинно-следственной связи между АтД и ССЗ, нет консенсуса в отношении этого вопроса; также не ясно, может ли эта зависимость трансформироваться в значимую взаимосвязь между АтД и МС.
Рекомендации по лечению
Взаимосвязь между центральным ожирением и АтД поддерживается данными литературы. Однако необходимо проведение дальнейших исследований для подтверждения роли АтД в качестве независимого фактора риска кардиометаболической патологии, МС. Около 50% педиатрических больных АтД обращаются за помощью к врачам общей практики. Таким образом, педиатры играют значимую роль в диагностике и лечении возможных коморбидных патологий у детей с АтД. В настоящее время не выяснено, может ли агрессивная терапия АтД быть полезной для профилактики ССЗ у взрослых. Клиницистам следует учитывать потенциальную взаимосвязь и предпринять действия по смягчению КФР (в случае обнаружения) у больных АтД. Лечение МС у таких пациентов должно быть направлено на коррекцию образа жизни.
Ключевые положения
- Активность и тяжесть псориаза ассоциированы с МС как у детей, так и у взрослых.
- ГА ассоциирован с МС у взрослых, но эта взаимосвязь менее изучена в педиатрической популяции.
- Взаимосвязь между АтД и МС точно не определена, но избыточная масса тела или ожирение ассоциированы с возникновением АтД у детей.
- Клинические осложнения МС у детей и прогностическое значение МС остаются неясными.
Выводы
Визуальные проявления дерматологических заболеваний могут служить важнейшим инструментом идентификации пациентов из группы высокого риска. Дальнейшие исследования необходимы для изучения клинических осложнений и долгосрочной перспективы в отношении МС у детей; осведомленность о взаимосвязи МС и дерматологических заболеваний может облегчить раннюю диагностику и долгосрочную профилактику.
Статья печатается в сокращении.
Steele C., Morrell D., Evans M. Metabolic syndrome and inflammatory skin conditions. Curr Opin Pediatr 2019, 31:515-522.DOI:10.1097/MOP.0000000000000790
Перевела с англ. Лада Матвеева
Медична газета «Здоров’я України 21 сторіччя» № 18 (463), вересень 2019 р.