9 березня, 2016
Ишемическое поражение толстого кишечника

По материалам руководства ACG
В 2015 г. Американская коллегия гастроэнтерологов (American College of Gastroenterology, ACG) опубликовала практическое руководство, посвященное диагностике и лечению ишемического поражения толстого кишечника (ИПТК). В руководстве традиционно использовалась система GRADE, в соответствии с которой каждое положение было оценено по уровню доказательств (А – высокий, В – средний, С – низкий, D – очень низкий) и силе рекомендации (сильная – 1, слабая – 2).
Дефиниция и факторы риска
Эксперты ACG подчеркивают, что ишемия кишечника развивается вследствие уменьшения притока крови к кишечнику до уровня, недостаточного для обеспечения адекватного кровоснабжения и поддержания метаболического функционирования колоноцитов. Нарушения кровоснабжения приводят к разнообразным патологическим изменениям в кишечной стенке, которые по своей выраженности варьируют от минимальных преходящих воспалительных проявлений до гангрены кишки.
В руководстве приводятся результаты многочисленных исследований случай-контроль, в которых были установлены три группы факторов риска, провоцирующих уменьшение притока крови к кишечнику: прием лекарств, наличие сопутствующих соматических заболеваний и перенесенные хирургические вмешательства. Выполнив углубленный статистический анализ, эксперты пришли к выводу, что высокий риск развития ишемического колита (ИК) отмечается у пациентов, страдающих фибрилляцией предсердий (относительный риск – ОР – 2,21; 95% доверительный интервал (ДИ) 1,34-3,64; р=0,002), хроническим обструктивным заболеванием легких – ХОЗЛ (ОР 3,13; 95% ДИ 2,06-4,75; р<0,0001), хронической сердечной недостаточностью (ОР 3,17; 95% ДИ 1,31-7,69; р=0,01), гипертонической болезнью (ОР 3,21; 95% ДИ 2,28-4,63; р<0,0001), сахарным диабетом (ОР 1,82; 95% ДИ 1,31-2,53; р=0,0004), дислипидемией (ОР 2,13; 95% ДИ 1,27-3,58; р=0,004) и ревматоидным артритом (ОР 3,27; 95% ДИ 1,07-9,96; р=0,04). В анамнезе жизни больных, склонных к развитию ИПТК, выявляются воспалительные заболевания кишечника и предрасположенность к запорам. Тромбофилия также относится к потенциальным факторам риска ИК: у 76% больных с ИПТК диагностируют дефицит протеина С, антитромбина III, протеина S, а также обнаруживают мутацию фактора свертывания крови V (мутацию Лейден). С учетом этого у молодых пациентов с ИК, а также у всех больных с рецидивирующим ИПТК эксперты ACG рекомендуют исключить наличие гиперкоагуляционных состояний.
К наиболее неблагоприятным факторам риска ИПТК американские ученые относят сопутствующую хроническую болезнь почек и ХОЗЛ, т. к. они ассоциированы с чрезвычайно высоким уровнем летальности. Кроме распространенных факторов риска, в руководстве описываются редкие случаи развития ИК у марафонцев или лиц, перенесших колоноскопию, а также у больных серповидноклеточной анемией, феохромоцитомой, карциномой толстого кишечника и тупой травмой живота.
Перенесенные хирургические вмешательства представляют собой вторую группу факторов риска ИПТК. Наиболее часто ИК развивается после операций на органах брюшной полости, в ходе выполнения которых могла быть повреждена нижняя брыжеечная артерия. Проведение реконструктивных операций по поводу аневризмы брюшного отдела аорты также рассматривается в качестве фактора риска ИПТК, т. к. в 2,2% случаев течение послеоперационного периода осложняется ишемическим повреждением кишечника.
Особое внимание эксперты ACG рекомендуют уделить сбору медикаментозного анамнеза и уточнению перечня лекарственных средств, принимаемых пациентом. Наиболее часто ИПТК развивается при приеме препаратов, провоцирующих возникновение запора (опиоиды: ОР 1,96; 95% ДИ 1,43-2,67; неопиоиды: ОР 1,75; 95% ДИ 1,25-2,44). Использование иммуномодуляторов и наркотиков (амфетамина, кокаина) также может обусловить развитие ИК. В руководстве приводятся доказательства низкого качества, утверждающие, что применение средств, подавляющих аппетит, деконгестантов (псевдоэфедрина, фенилэфрина), диуретиков (ОР 1,6; 95% ДИ 1,2-2,1), алкалоидов спорыньи, гормонов (женских половых гормонов, контрацептивов), слабительных (бисакодила, лубипростона) и серотонинергических препаратов сопряжено с риском развития ИПТК.
Клиническая картина
В большинстве случаев ИПТК манифестирует появлением типичной триады симптомов: внезапной схваткообразной абдоминальной болью средней интенсивности, ургентным позывом к дефекации и появлением в течение ближайших 24 ч примеси крови (ярко-красного/темно-бордового цвета) в каловых массах или кровавой диареи (1D). Абдоминальная боль, как правило, возникает до появления ректального кровотечения, локализуется чаще в левом нижнем квадранте живота и характеризуется легкой или средней интенсивностью. При изолированном повреждении восходящего отдела ободочной кишки типичная картина ИПТК изменяется: в этом случае среди клинических симптомов заболевания будет доминировать выраженный болевой синдром, а признаки ректального кровотечения могут отсутствовать (примесь крови в каловых массах обнаруживается только у 25-46% больных). Эксперты ACG отмечают, что в прогностическом отношении изолированное ишемическое повреждение правых отделов толстого кишечника очень неблагоприятно по сравнению с другими локализациями нарушения колоректального кровотока, т. к. сопряжено с крайне высоким уровнем летальности.
Интенсивность ректального кровотечения при ИПТК, как правило, незначительная. Серьезное кровотечение возникает при тяжелом или осложненном течении заболевания – гангренозном ИК, фульминантном панколите, изолированном ишемическом повреждении восходящего отдела ободочной кишки. В большинстве случаев обильное ректальное кровотечение развивается у лиц женского пола, пациентов с прогрессирующей патологией легких, высоким содержанием креатинина и глюкозы в сыворотке крови, а также у больных, принимающих антикоагулянты.
В руководстве ACG подчеркивается обратимый характер ишемии: примерно в 50% случаев заболевание характеризуется легким и доброкачественным течением. Гангренозный и фульминантный колиты развиваются относительно редко – в 9,9 и 2,5% случаев соответственно. Как правило, симптомы ИПТК разрешаются через 2-3 дня, а полное восстановление скомпрометированного участка кишечника наступает ко 2-й неделе; в случаях более тяжелого ишемического повреждения сроки регенерации увеличиваются до 6 мес. Длительная персистенция клинической симптоматики ассоциирована с высокой вероятностью развития осложнений (гангрены, перфорации, стриктур) и необратимостью патологических изменений. Эксперты ACG подчеркивают, что трансмуральное ишемическое повреждение кишечной стенки может осложниться возникновением гангренозного и фульминантного колита. В таких случаях типичная клиническая картина заболевания расширяется за счет появления мышечного дефанса, положительных симптомов раздражения брюшины, признаков паралитической кишечной непроходимости, а также повышения температуры.
Диагностика
Указывая, что предположительный диагноз ИПТК базируется на выявлении типичной триады симптомов (абдоминальная боль, ректальное кровотечение, ургентные позывы к дефекации), эксперты ACG подчеркивают, что окончательный диагноз основывается на совокупности клинических данных и результатах лабораторно-инструментального обследования. В руководстве приводится перечень обязательных лабораторных тестов, включающий клинический и биохимический (альбумин, амилаза, электролиты, креатинкиназа, лактатдегидрогеназа) анализы крови, а также исследование кала (обнаружение яиц гельминтов и токсинов Clostridium difficile, бактериологическое исследование). В рекомендациях подчеркивается, что результаты лабораторного обследования следует учитывать при прогнозировании течения заболевания: абсолютный лейкоцитоз, уменьшение концентрации гемоглобина и альбумина, наличие метаболического ацидоза свидетельствуют о тяжелом течении ИПТК.
Следующий шаг в обследовании пациентов с ИПТК – применение инструментальных методов. Среди множества визуализирующих методов исследования, которые могут использоваться для подтверждения диагноза ИК (обзорная рентгенография, ирригоскопия, компьютерная томография (КТ), ультразвуковое исследование, магнитно-резонансная томография), эксперты ACG отдают предпочтение КТ. «При подозрении на ИПТК методом выбора является КТ с внутривенным или пероральным контрастированием, т. к. она позволяет определить локализацию ишемизированного участка и установить фазу колита (1В)», – утверждают авторы руководства. Сегментарное утолщение кишечной стенки, отек, симптом «отпечатка большого пальца» (дефекты наполнения, вызванные отечностью слизистой оболочки и кровоизлияниями в подслизистом слое) относятся к КТ-признакам, на которых может основываться диагноз ИК (1В). В руководстве подчеркивается, что некоторые ранние патологические проявления, такие как симптом «отпечатка большого пальца», могут самопроизвольно исчезать в течение непродолжительного интервала времени (нескольких дней). При проведении КТ могут быть выявлены другие, неспецифические признаки ишемического повреждения кишечной стенки: исчерченность близлежащей жировой клетчатки с/без сопутствующего асцита, а также исключены другие тяжелые заболевания (дивертикулит, неопластическое поражение толстого кишечника).
В руководстве ACG акцентируется, что подозрение на ИПТК не является показанием к проведению мезентериальной ангиографии или многофазной КТ-ангиографии. Данный постулат эксперты объясняют следующим образом: на момент проведения ангиографического исследования кровоток в толстой кишке, как правило, восстанавливается и наблюдаемые изменения не являются следствием продолжающейся ишемии, а скорее отражают уже состоявшееся ишемическое поражение кишечника с/без реперфузионного повреждения. Поэтому авторы руководства считают целесообразным проведение многофазной КТ-ангиографии только у пациентов с потенциально тяжелым или осложненным течением заболевания, а также при подозрении на изолированное ишемическое повреждение восходящего отдела ободочной кишки и невозможности четко дифференцировать ИК от острого инфаркта миокарда (1В). В случаях, когда результаты многофазной КТ-ангиографии не подтверждают факт окклюзионного поражения сосудов, а имеющиеся клинические проявления можно трактовать как манифестацию острой мезентериальной ишемии, острого инфаркта миокарда или изолированного ишемического повреждения восходящего отдела ободочной кишки, дальнейшее инструментальное обследование следует осуществлять с помощью традиционной висцеральной ангиографии (1С).
Эксперты ACG уделяют большое внимание диагностике пневмоперитонеума и пневматоза кишечника, а также обнаружению пузырьков воздуха в воротной вене, считая их крайне неблагоприятными прогностическими признаками для пациентов с ИПТК, свидетельствующими о трансмуральном инфаркте толстого кишечника (1В).
Несмотря на то что основная роль в верификации диагноза ИПТК отводится КТ, вторым по значимости методом инструментальной диагностики является колоноскопия. Описывая диагностическую ценность этого метода, эксперты ACG подчеркивают важность соблюдения временных рамок эндоскопического обследования. При проведении колоноскопии в течение первых 48 ч с момента появления симптомов заболевания типичные эндоскопические изменения обнаруживают в 47,1% случаев; если исследование осуществляется на 2-5-е сутки, то эндоскопические стигмы выявляют в 33,3% случаев; диагностическая ценность колоноскопии, выполненной после 5-х суток заболевания, очень низкая – симптомы поражения толстого кишечника диагностируют лишь в 9,7% случаев. Поэтому для подтверждения диагноза ИПТК эксперты рекомендуют проводить колоноскопию в течение первых 48 ч с момента манифестации заболевания (1С). Если выполнение исследования по какой-либо причине отсрочено и благоприятный момент упущен, диагноз может оставаться неясным, т. к. характерные изменения слизистой оболочки быстро исчезают.
Типичная эндоскопическая картина ИПТК характеризуется сегментарностью поражения: выше и ниже пораженного участка визуализируется нормальная слизистая оболочка. В пораженном сегменте обнаруживают очаговую гиперемию слизистой оболочки (83,7%), подслизистый отек (69,9%), контактную кровоточивость (42,6%), поверхностное изъявление (57,4%) или глубокую ульцерацию (21,7%), сужение просвета или стеноз кишки (8,4%), внутрикишечное скопление крови (8,4%), а также выявляют иссиня-черные узелки на темно-черном фоне, свидетельствующие о начавшейся гангрене кишки (5,5%). В легких случаях заболевания воспалительные изменения быстро нивелируются и во время следующего эндоскопического исследования патологические признаки могут отсутствовать.
В руководстве ACG большое внимание уделяется особенностям проведения эндоскопического осмотра толстого кишечника в условиях существующего риска перфорации поврежденной кишечной стенки. Стремясь сделать колоноскопию максимально безопасным методом исследования, эксперты рекомендуют осуществлять эндоскопическое обследование толстого кишечника в условиях минимальной инсуффляции (условная рекомендация, D) и настаивают на завершении исследования при достижении дистального уровня патологических изменений (1С). В случае тяжелого течения ИК исследованием выбора является КТ, а частичная колоноскопия может быть проведена для уточнения природы патологических изменений, выявленных при КТ. Противопоказаниями к выполнению колоноскопии, по мнению экспертов ACG, являются острый перитонит и необратимое ишемическое повреждение толстого кишечника (гангрена, пневматоз) (1D). Положения рассматриваемого руководства предполагают взятие биопсии слизистой оболочки кишечника практически во всех случаях, за исключением гангрены (1D). Биопсия, выполненная при колоноскопии, позволяет установить наличие геморрагического некроза слизистой оболочки, обнаружить отек слизистой и подслизистой оболочек, выявить фибриновые тромбы в просвете капилляров и нейтрофильную инфильтрацию. Однако обнаруживаемые патогистологические признаки не являются строго специфичными для ИПТК.
В руководстве также перечисляются предикторы тяжелого течения заболевания. К факторам, провоцирующим тяжелое течение ИК, эксперты отнесли антибиотикотерапию (ОР 3,94; 95% ДИ 1,23-12,64), ХОЗЛ (ОР 2,70; 95% ДИ 2,34-3,06), хроническую болезнь почек (ОР 8,50; 95% ДИ 1,2-58,8), инфицирование вирусом гепатита С (ОР 9,6; 95% ДИ 1,6-56,6), отягощенный анамнез по неопластическим заболеваниям (ОР 3,2; 95% ДИ 1,2-11,9), мужской пол (ОР 3,94; 95% ДИ 1,46-7,06), прием варфарина (ОР 4,33; 95% ДИ 1,21-15,47). Неблагоприятное течение ИК можно заподозрить при доминировании в клинической картине заболевания абдоминального болевого синдрома, при отсутствии ректального кровотечения (ОР 3,90; 95% ДИ 1,6-9,3), развитии негеморрагической диареи (ОР 10,0; 95% ДИ 3,7-27,4), появлении симптомов раздражения брюшины (ОР 7,30; 95% ДИ 2,7-19,6).
Достоверными предикторами неизбежного проведения хирургического вмешательства являются тахикардия >100 уд./мин (ОР 4,40; 95% ДИ 1,46-13,26), уровень систолического артериального давления <90 мм рт. ст. (ОР 4,45; 95% ДИ 1,18-16,76), содержание гемоглобина <12 г/дл (ОР 4,50; 95% ДИ 1,8-10,7), натрия сыворотки <136 ммоль/л (ОР 4,98; 95% ДИ 1,47-16,8), мочевины крови >28 мг/дл (ОР 4,35; 95% ДИ 1,11-16,8) и лактатдегидрогеназы >450 Ед/л (ОР 14,25; 95% ДИ 1,5-138,2). Изъязвление слизистой оболочки толстого кишечника (ОР 2,30; 95% ДИ 1,49-3,11), билатеральная или правосторонняя локализация патологического процесса (ОР 14,64; 95% ДИ 4,82-44,50), изолированное ишемическое повреждение восходящего отдела ободочной кишки (ОР 5,75; 95% ДИ 1,5-21,9) ассоциированы с необходимостью проведения хирургического вмешательства и указывают на высокую вероятность летального исхода.
При подозрении на ИПТК эксперты ACG рекомендуют в план лабораторно-инструментального обследования обязательно включить консультацию кардиолога, особенно в тех случаях, когда наиболее вероятна кардиогенная эмболия.
Классификация и лечение
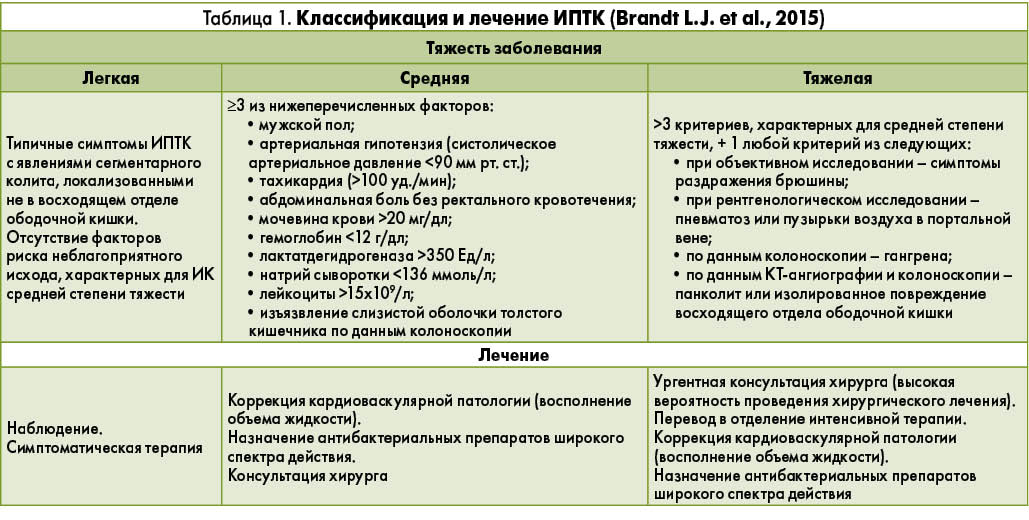
В руководстве ACG приводится классификация ИПТК, основанная на степени тяжести заболевания (легкая, средняя и тяжелая) (табл. 1). Эта клиническая классификация тесно связана с тактикой ведения и терапии пациентов.
Лечение ИПТК зависит от клинической картины и степени тяжести заболевания. В большинстве случаев его течение доброкачественное, оно разрешается самостоятельно, и нет необходимости в проведении специфической терапии (1С). В таких случаях говорят о транзиторном ИК. Пациенты с более выраженной симптоматикой нуждаются в госпитализации для проведения тщательного динамического наблюдения с целью предупреждения развития осложнений или необратимых изменений. Первоначальная лечебная тактика включает общие поддерживающие мероприятия, лечебное голодание, внутривенную гидратацию, коррекцию выявленных факторов риска. В руководстве предусматривается возможность парентерального питания, если прогнозируется тяжелое или затяжное течение заболевания. Несмотря на то что прием антибактериальных препаратов признан фактором риска ИК, эксперты ACG рекомендуют назначить противомикробную терапию пациентам с умеренным и тяжелым течением ИПТК (1D). В настоящее время оптимальная длительность приема антибактериальных препаратов точно не определена. В руководстве указывается, что минимальная продолжительность антибиотикотерапии составляет 72 ч, если по истечении этого времени состояние пациента не улучшается, авторы руководства рекомендуют обратиться за консультацией к врачу-инфекционисту с целью выбора наиболее эффективного антибактериального препарата и разработки оптимальной схемы его приема. Если же через 72 ч выраженность клинических проявлений заболевания уменьшается, прием антибактериального препарата следует продолжить до 7 дней (нет необходимости в назначении другого антибиотика).
Глюкокортикоиды не рекомендуется использовать в лечении ИПТК, за исключением случаев, осложняющих течение системного васкулита. В таких ситуациях стероиды применяются для коррекции явлений васкулита, но не ИК. Эксперты ACG критично относятся к вопросу целесообразности назначения антикоагулянтов для терапии ИК. В случаях кардиогенного генеза эмболии, при гиперкоагуляционных состояниях предусматривается введение низкомолекулярного гепарина/варфарина; если же в основе патогенеза ИПТК лежат механизмы вазоконстрикции, то необходимость применения антикоагулянтов ставится под сомнение.
Оперативное лечение ИК проводится при тяжелом течении заболевания, сопровождающемся гипотензией, тахикардией, абдоминальной болью без ректального кровотечения. Хирургическое вмешательство показано при изолированном ишемическом поражении восходящего отдела ободочной кишки или тотальном поражении толстого кишечника, появлении гангренозных изменений (1В). Перечисляя показания к проведению хирургического лечения, эксперты ACG подчеркивают, что при обнаружении симптомов раздражения брюшины, массивного кровотечения, фульминантного колита с/без токсического мегаколона, а также при выявлении пузырьков воздуха в портальной вене и/или пневматоза кишечника, ухудшении состояния больного оперативное вмешательство должно быть проведено в ургентном порядке. При отсутствии экстренной хирургической помощи смертность от некроза кишечника достигает почти 100%.
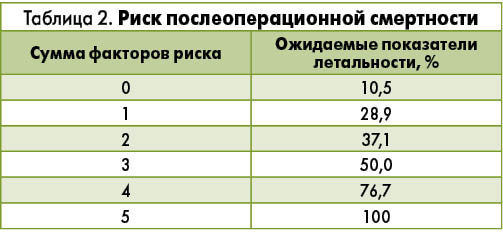
Относительными показаниями к хирургическому лечению являются неэффективность консервативной терапии острого сегментарного ИК (сохраняются клинические проявления заболевания или развивается колопатия с преимущественной потерей белка, несмотря на адекватное медикаментозное лечение на протяжении 2-3 нед). По мнению экспертов ACG, отсроченными показаниями к проведению оперативного вмешательства могут быть возникновение симптоматических стриктур толстого кишечника и длительная персистенция симптомов сегментарного ИК. Объем оперативного вмешательства при ИПТК определяется протяженностью патологических изменений: в зависимости от клинической ситуации может быть выполнена тотальная или субтотальная колэктомия, право-/левосторонняя гемиколэктомия или сегментарная колэктомия с наложением первичного анастомоза или отводящей колостомы. Рассматривая преимущества и недостатки перечисленных хирургических вмешательств при ИПТК, эксперты ACG подчеркивают, что смертность в ранний послеоперационный период чрезвычайно высока и варьирует в пределах 37-47%. В связи с этим перед проведением хирургического вмешательства эксперты рекомендуют оценить вероятность летального исхода при помощи специально разработанной шкалы Ischemic Colitis Mortality Risk Score (шкала риска летального исхода при ИК; табл. 2).
Данная шкала основана на выявлении 5 факторов риска:
- сердечная недостаточность с низкой фракцией выброса;
- острое повреждение почек;
- субтотальная или тотальная колэктомия;
- содержание лактата >2,5 ммоль/л;
- пред- или интраоперационное введение катехоламинов.
Присвоив каждому фактору риска один балл и рассчитав полученную сумму, можно определить вероятность летального исхода после проведения оперативного вмешательства. Эксперты ACG рекомендуют активно использовать данную шкалу в практической деятельности, считая ее необходимой составляющей оценки риска хирургического вмешательства у пациентов с острым ИПТК, нуждающихся в оперативном лечении.
Brandt L. J. et al. ACG Clinical Guideline: Epidemiology, Risk Factors, Patterns of Presentation, Diagnosis, and Management of Colon Ischemia (CI). Am J Gastroenterol 2015; 110: 18-44.
Подготовила Лада Матвеева
Медична газета «Здоров’я України 21 сторіччя» №3 (376), лютий 2016 р.