23 січня, 2016
Диагностика непереносимости глютена без целиакии: критерии экспертов Салерно
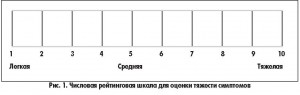
Актуальность проблемыНепереносимость глютена без целиакии (НГБЦ) – синдром, который характеризуется кишечными и внекишечными расстройствами, связанными с употреблением в пищу продуктов, содержащих пшеничный белок глютен, при отсутствии типичной целиакии или аллергии на пшеницу. Сам термин «НГБЦ» остается предметом дискуссий. Хотя триггером НГБЦ являются глютенсодержащие злаковые продукты, конкретный причинный фактор (белок) еще не идентифицирован. Это не обязательно глютен, возможно симптомы вызывают другие белковые компоненты круп, например ингибиторы амилазы и трипсина. В ближайшем будущем возможно изменение термина на «непереносимость пшеницы без целиакии», хотя не исключена роль других злаков, например ячменя и ржи. Распространенность НГБЦ изучена не достаточно. Непрямые данные свидетельствуют о том, что НГБЦ встречается чаще, чем целиакия, которая поражает около 1% населения. Лечением НГБЦ, как и целиакии, является безглютеновая диета, хотя в отличие от целиакии неизвестно, насколько длительное и строгое исключение глютенсодержащих продуктов необходимо. Поскольку НГБЦ может быть транзиторным (временным) состоянием, у таких пациентов необходимо повторно исследовать толерантность к глютену.Клинические проявления НГБЦ могут быть разнообразными и мультисистемными (табл. 1). Латентный период между употреблением глютенсодержащих продуктов и появлением симптомов, как правило, короткий – от нескольких часов до дней. Часто НГБЦ проявляется симптомами, которые врачи трактуют как «синдром раздраженной кишки» (СРК): вздутие, абдоминальная боль, нарушения моторики кишечника. Недавние исследования показали, что многие пациенты с диагнозом СРК на самом деле не переносят определенные компоненты пищи: глютен, лактозу, молочные белки, ферментируемые олиго-, ди- и моносахариды и полиолы (FODMAP). Вместе с тем пациенты с НГБЦ часто жалуются на симптомы, не связанные с желудочно-кишечным трактом, такие как головная боль и/или затуманенность сознания, что нельзя объяснить пищевой непереносимостью.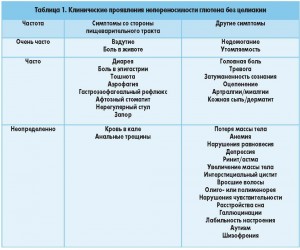 В последние годы некоторые исследователи изучали связь между употреблением глютенсодержащих продуктов и развитием неврологических и психических расстройств, таких как атаксия, периферическая нейропатия, шизофрения, аутизм, депрессия и тревога. Одно из гипотетических объяснений связи кишечника с мозгом (так называемой оси мозг-кишечник) предполагает наличие повышенной проницаемости кишечной стенки, также известной как «синдром протекающей кишки». Это позволяет глютеновым пептидам (или другим белкам пшеничных круп) проникать через кишечный барьер в кровоток, а затем через гемато-энцефалический барьер в мозг, вызывая там воспаление нервной ткани или нарушая работу эндогенной опиатной системы и нейротрансмиссии. Компоненты пищи также могут влиять на работу мозга по оси микробиота-мозг-кишечник, в которой блуждающий нерв является ключевым элементом. Тем не менее это лишь гипотезы, исследователи еще очень далеки от доказательства причинно-следственных связей между НГБЦ и определенными нейропсихическими расстройствами.Пока НГБЦ является диагнозом исключения, но существует потребность в стандартизации процедуры диагностики. В идеале диагноз должен быть подтвержден до начала лечения, однако часто в нем нет уверенности. На практике диагноз НГБЦ подтверждается после успешной пробной диетотерапии.6-7 октября 2014 года в г. Салерно (Италия) состоялась 3-я международная встреча экспертов по глютензависимой патологии для выработки консенсуса по диагностике НГБЦ. Было решено, что при отсутствии чувствительных и специфичных биомаркеров наиболее обоснованным диагностическим подходом является тщательное стандартизированное наблюдение пациента на фоне исключения и последующего введения глютена в рацион питания. В этом обзоре приведены экспертные рекомендации по диагностике НГБЦ. Диагностический протоколНГБЦ следует заподозрить у пациентов с персистирующими кишечными и/или внекишечными симптомами при нормальных результатах серологических тестов на целиакию и аллергию на пшеницу на фоне обычного питания, особенно при наличии жалоб на ухудшение состояния после употребления продуктов, богатых глютеном. Протокол подтверждения диагноза НГБЦ преследует две цели: 1) оценить клинический ответ на безглютеновую диету; 2) оценить эффект возвращения глютена в рацион питания после периода соблюдения безглютеновой диеты. Следует отметить, что полное диагностическое обследование, представленное в шагах 1 и 2 (см. ниже), можно применять только у больных на обычном питании (содержащем глютен). К сожалению, многие пациенты, которые впервые обращаются в специализированные клиники для верификации диагноза, уже практикуют безглютеновую диету. У этих больных можно применить сокращенную диагностическую процедуру – только шаг 2.На шагах 1 и 2 клиническая картина оценивается по модифицированной версии шкалы гастроинтестинальных симптомов (Gastrointestinal Symptom Rating Scale, GSRS), в которую добавлены внекишечные проявления НГБЦ. Анкета также содержит поле «другие», в котором пациент может указать специфические симптомы, не представленные в основном перечне. Больному предлагается выделить от одного до трех основных симптомов и оценить их выраженность по числовой рейтинговой шкале от 1 до 10 (табл. 2, рис. 1).
В последние годы некоторые исследователи изучали связь между употреблением глютенсодержащих продуктов и развитием неврологических и психических расстройств, таких как атаксия, периферическая нейропатия, шизофрения, аутизм, депрессия и тревога. Одно из гипотетических объяснений связи кишечника с мозгом (так называемой оси мозг-кишечник) предполагает наличие повышенной проницаемости кишечной стенки, также известной как «синдром протекающей кишки». Это позволяет глютеновым пептидам (или другим белкам пшеничных круп) проникать через кишечный барьер в кровоток, а затем через гемато-энцефалический барьер в мозг, вызывая там воспаление нервной ткани или нарушая работу эндогенной опиатной системы и нейротрансмиссии. Компоненты пищи также могут влиять на работу мозга по оси микробиота-мозг-кишечник, в которой блуждающий нерв является ключевым элементом. Тем не менее это лишь гипотезы, исследователи еще очень далеки от доказательства причинно-следственных связей между НГБЦ и определенными нейропсихическими расстройствами.Пока НГБЦ является диагнозом исключения, но существует потребность в стандартизации процедуры диагностики. В идеале диагноз должен быть подтвержден до начала лечения, однако часто в нем нет уверенности. На практике диагноз НГБЦ подтверждается после успешной пробной диетотерапии.6-7 октября 2014 года в г. Салерно (Италия) состоялась 3-я международная встреча экспертов по глютензависимой патологии для выработки консенсуса по диагностике НГБЦ. Было решено, что при отсутствии чувствительных и специфичных биомаркеров наиболее обоснованным диагностическим подходом является тщательное стандартизированное наблюдение пациента на фоне исключения и последующего введения глютена в рацион питания. В этом обзоре приведены экспертные рекомендации по диагностике НГБЦ. Диагностический протоколНГБЦ следует заподозрить у пациентов с персистирующими кишечными и/или внекишечными симптомами при нормальных результатах серологических тестов на целиакию и аллергию на пшеницу на фоне обычного питания, особенно при наличии жалоб на ухудшение состояния после употребления продуктов, богатых глютеном. Протокол подтверждения диагноза НГБЦ преследует две цели: 1) оценить клинический ответ на безглютеновую диету; 2) оценить эффект возвращения глютена в рацион питания после периода соблюдения безглютеновой диеты. Следует отметить, что полное диагностическое обследование, представленное в шагах 1 и 2 (см. ниже), можно применять только у больных на обычном питании (содержащем глютен). К сожалению, многие пациенты, которые впервые обращаются в специализированные клиники для верификации диагноза, уже практикуют безглютеновую диету. У этих больных можно применить сокращенную диагностическую процедуру – только шаг 2.На шагах 1 и 2 клиническая картина оценивается по модифицированной версии шкалы гастроинтестинальных симптомов (Gastrointestinal Symptom Rating Scale, GSRS), в которую добавлены внекишечные проявления НГБЦ. Анкета также содержит поле «другие», в котором пациент может указать специфические симптомы, не представленные в основном перечне. Больному предлагается выделить от одного до трех основных симптомов и оценить их выраженность по числовой рейтинговой шкале от 1 до 10 (табл. 2, рис. 1).
 2.1. Шаг 1: оценка ответа на безглютеновую диету (пациент на обычном питании)При подозрении на глютензависимую патологию следует выполнить весь необходимый объем клинического и лабораторного обследования для исключения целиакии и аллергии на пшеницу на фоне обычного питания.Для оценки ответа на безглютеновую диету рекомендуются следующие шаги.
2.1. Шаг 1: оценка ответа на безглютеновую диету (пациент на обычном питании)При подозрении на глютензависимую патологию следует выполнить весь необходимый объем клинического и лабораторного обследования для исключения целиакии и аллергии на пшеницу на фоне обычного питания.Для оценки ответа на безглютеновую диету рекомендуются следующие шаги.
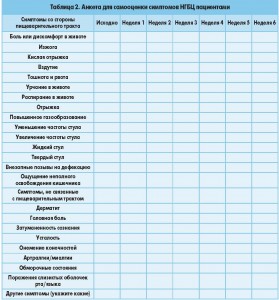
- До начала пробной диетотерапии пациент должен питаться без ограничений глютена как минимум 6 недель. На последних двух неделях и непосредственно перед назначением безглютеновой диеты (трижды) пациент заполняет диагностический опросник (табл. 2) для оценки исходной структуры и выраженности симптомов.
- Назначается безглютеновая диета с подробными разъяснениями (желательно с участием диетолога).
- В течение 6 следующих недель проводится мониторинг соблюдения пациентом диеты. Хотя уменьшение симптомов ожидается вскоре после начала диетотерапии, длительное наблюдение необходимо для подтверждения причинной связи симптомов с глютеном, особенно это касается непостоянных симптомов (например, головной боли).
- В конце каждой недели (с первой по шестую) пациент заполняет диагностический опросник (табл. 2), выделяя от одного до трех основных симптомов. Ответ на диетотерапию определяется по тем симптомам, которые больной оценил в ≥3 по числовой рейтинговой шкале. Ответ по каждому из симптомов оценивается отдельно как уменьшение выраженности симптома на ≥30% относительно исходной оценки. Общим критерием ответа пациента на диетотерапию является >30% редукция одного-трех основных симптомов или хотя бы одного симптома без ухудшения остальных в течение как минимум половины времени наблюдения, то есть по результатам трех из шести заполнений опросника больным на безглютеновой диете. Диагноз НГБЦ исключается, если пациент не сообщает об улучшении самочувствия после шести недель безглютеновой диеты. Таких больных необходимо дообследовать на предмет других возможных причин СРК-подобных симптомов, таких как непереносимость FODMAP или синдром избыточного бактериального роста в тонкой кишке.
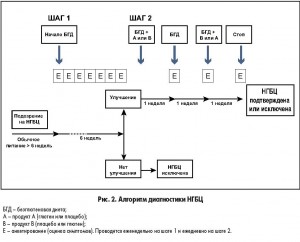
2.2. Шаг 2: глютеновая нагрузка (пациент на безглютеновой диете)Шаг 2 необходим для подтверждения диагноза НГБЦ у больных, которые ответили на диетотерапию. Глютеновая проба в двойном слепом плацебо-контролируемом перекрестном режиме имеет высокий уровень доказательности в диагностике НГБЦ. Перед пробой пациент должен как минимум в течение 4 недель при поддержке диетолога строго соблюдать безглютеновую диету, как при лечении целиакии. Не допускается употребление «загрязненных» глютеном продуктов и даже следов глютена в пище.В зависимости от места оказания помощи существует два варианта проведения нагрузочного теста: для клинической практики достаточно одностороннего ослепления (пациент не знает, когда вводится глютен или плацебо в его рацион), а для исследовательских целей применяется двойной слепой метод (о проведении теста не знают ни пациент, ни исследователь). На фоне значительного облегчения симптомов, достигнутого безглютеновой диетой, слепые пробы следует проводить с осторожностью. Например, может потребоваться повторить нагрузочный тест, чтобы компенсировать выраженный эффект ноцебо, который часто наблюдается у таких пациентов.Рекомендуемая нагрузочная доза глютена – 8 г/сут, что приближается к среднесуточному количеству глютена, потребляемого в западных странах (10-15 г), и легко смешивается с пищей. Оптимальный носитель для глютена еще не разработан, желатиновые капсулы для этой цели не подходят. Например, это могут быть мюсли, хлеб или кекс, возможно разные носители для детей и взрослых. Пищевой носитель должен содержать кулинарно обработанный, гомогенно распределенный глютен и анализироваться на содержание провоспалительных факторов – ингибиторов трипсина/амилазы (ИТА). Содержание ИТА в продукте должно быть как минимум 0,3 г на 8 г глютена. Важное условие – отсутствие в составе продукта веществ класса FODMAP.Плацебо-носитель должен быть полностью безглютеновым. Препараты глютена и плацебо должны быть неразличимы внешне, по консистенции и на вкус, иметь сопоставимый состав по волокнам, углеводам, жирам и по возможности – белкам.Нагрузочная проба включает одну неделю употребления тестового продукта, затем одну неделю отмывочного периода на строгой безглютеновой диете и еще одну нагрузочную неделю (с плацебо). Нагрузочный период можно продлевать у пациентов с непостоянными симптомами, такими как головная боль, неврологические и поведенческие расстройства. Ежедневно в течение первой нагрузочной недели (или <7 дней, если выраженные симптомы препятствуют завершению теста), отмывочного периода и второй нагрузочной недели больной заполняет анкету самооценки симптомов (табл. 2). Кроме того, во время теста пациент выделяет и оценивает выраженность по числовой шкале от одного до трех симптомов, которые он считает основными. Разница в 30% между тяжестью симптомов на фоне приема глютена и плацебо является пороговой для оценки результата теста как положительного. Однако порог в 30% пока является произвольным, требуется его научная валидизация. Пациентов с отрицательным результатом нагрузочного теста необходимо дообследовать на предмет других возможных причин СРК-подобных симптомов, таких как непереносимость FODMAP или синдром избыточного бактериального роста в тонкой кишке.Детальный алгоритм диагностики НГБЦ представлен на рисунке 2.
2.3. Оценка реакции биомаркеров на исключение и повторное введение глютена в рационВ идеале на фоне безглютеновой диеты и при проведении нагрузочной пробы следует выполнять повторные лабораторные тесты на биомаркеры глютензависимой патологии. Наиболее специфические маркеры целиакии – антитела к трансглутаминазе класса IgA и антитела к эндомизию – при НГБЦ никогда не определяются. Но у таких пациентов на фоне обычного питания (глютенсодержащего) примерно на 50% чаще, чем в общей популяции, определяются антиглиадиновые антитела класса IgG (IgG-АГА). Поэтому их обнаружение может быть ключом к диагнозу НГБЦ, особенно у пациентов с внекишечными жалобами. При исходно повышенном титре IgG-АГА его нормализация у пациентов с НГБЦ после начала диетотерапии наступает быстрее, чем в случае целиакии. Однако до сих пор не ясно, насколько полезным для диагностики может быть мониторинг IgG-АГА при относительно коротких пробных периодах исключения/введения глютена.Гипотеза о «протекающем кишечнике» как причине нейропсихических расстройств нашла непрямое подтверждение в исследовании с лактулозно-маннитоловым тестом. Эта простая проба оценивает транс- и парацеллюлярную проницаемость кишечной стенки для сахаров. У детей с аутизмом на обычном питании наблюдалась тенденция к более высокой проницаемости для лактулозы и маннитола по сравнению с такой же группой детей на безглютеновой диете. Однако в другом исследовании 4-недельная безглютеновая диета не повлияла на результаты лактулозно-маннитолового теста у детей с расстройствами из спектра аутизма. Отклонений результатов теста также не наблюдалось у взрослых пациентов с типичными кишечными проявлениями НГБЦ. По этим причинам лактулозно-маннитоловый тест не рекомендуется для диагностики НГБЦ. Недавно Hollon и соавт. исследовали проницаемость кишечной стенки на биопсийном материале двенадцатиперстной кишки при инкубации с глиадином или без него. В качестве показателя проницаемости измеряли трансэпителиальное электрическое сопротивление. После воздействия глиадина в материале от пациентов с НГБЦ и активной целиакией наблюдалось более выраженное повышение проницаемости, чем в материале от больных с ремиссией целиакии. Клиническое значение этих результатов еще предстоит оценить.В настоящее время активно ведутся исследования, направленные на поиск биомаркеров НГБЦ. По предварительным данным, полученным при исследовании биопсийного материала от пациентов с НГБЦ, в образцах наблюдается повышенное количество интраэпителиальных лимфоцитов (Marsh I), а также присутствуют маркеры, ассоциированные с врожденным, но не адаптивным иммунитетом. Недавно в похожем исследовании на материале тонкой кишки от пациентов с НГБЦ после 3-дневной нагрузки глютеном обнаружено повышение уровня мРНК, кодирующих интерферон гамма (IFN-g). Собранные вместе, эти результаты указывают на активацию иммунитета слизистой оболочки кишки у пациентов с НГБЦ. Поиск точных механизмов индукции иммунного ответа и идентификация надежных биомаркеров являются первоочередными задачами. Поиск в электронной базе данных www.clinicaltrials.gov, выполненный 2 января 2015 г., выявил семь текущих клинических исследований по изучению возможных серологических и гистологических показателей, которые могут найти применение в клинической практике для подтверждения диагноза НГБЦ. Заключение и перспективыВ настоящее время НГБЦ представляется как вновь открытое клиническое явление, которое отличается от типичной целиакии и о котором еще далеко не все известно. Впервые НГБЦ была описана в начале 1980-х годов, а в последнее десятилетие значительно увеличилось количество пациентов с этим диагнозом и публикаций на эту тему. Однако до сих пор не изучены патофизиологические механизмы этого состояния и не ясно, как вести таких пациентов. Сегодня о НГБЦ известно примерно столько, сколько было известно о целиакии 40 лет назад. Валидных биомаркеров НГБЦ не найдено, а диагностический протокол остается слишком громоздким, чтобы применять его в больших эпидемиологических исследованиях для оценки распространенности данного расстройства. Вместе с тем специфические критерии диагностики НГБЦ крайне необходимы для оптимизации клинической практики, предотвращения самодиагностики и продолжения научного поиска в этой области. Рекомендации, изложенные в этой статье, призваны: а) помочь клиницистам в постановке диагноза НГБЦ; б) сделать возможным сравнение результатов разных исследований (если диагностические критерии будут приняты международным сообществом). Более практичный подход к диагностике НГБЦ возможен только после открытия надежных биомаркеров или других клинических критериев. Поиск биомаркеров позволит проникнуть в патогенез НГБЦ, установить триггерные факторы и в конечном итоге – клиническую значимость этого состояния. Для полного понимания НГБЦ предстоит пройти тот же путь, по которому велись исследования целиакии в последние четыре десятилетия.Перевод с англ. Дмитрия Молчанова
Nutrients 2015, 7, 4966-4977.