7 липня, 2015
Новейшие технологии в теоретической и клинической гастроэнтерологии

18-19 июня в г. Днепропетровске состоялась традиционная научная сессия ГУ «Институт гастроэнтерологии НАМН Украины». Насыщенная научная программа сессии включала доклады ведущих отечественных специалистов в области гепатологии и панкреатологии, абдоминальной хирургии и колопроктологии, гастроэнтерологии детского возраста. Краткий обзор некоторых из них мы приводим ниже.
Работу научной сессии открыл директор ГУ «Институт гастроэнтерологии НАМН Украины», заведующий кафедрой гастроэнтерологии и терапии ФПО ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Юрий Миронович Степанов. В своем докладе он акцентировал внимание на функциональных заболеваниях желудочно-кишечного тракта (ЖКТ).
– Проблема функциональных заболеваний ЖКТ в последние годы приобретает все большую актуальность в связи с их высокой распространенностью. В новейших эпидемиологических исследованиях показано, что почти у 2/3 пациентов с диспепсией (около 20% населения) жалобы возникают вследствие первичной дисфункции желудка и двенадцатиперстной кишки в отсутствие органических изменений со стороны ЖКТ, а также системной патологии и могут быть расценены как функциональная диспепсия (ФД). Среди этиологических факторов, вызывающих ФД, следует отметить ятрогенные лекарственные влияния (прием нестероидных противовоспалительных препаратов, антибактериальных средств, теофиллина и т. д.), наследственный фактор, инфицирование Helicobacter pylori, факторы психосоциального характера и образа жизни (курение, алкоголь, питание).
Традиционно патогенез ФД описывают как сочетание висцеральной гиперчувствительности с дискинезией пищеварительного тракта. Однако в последнее время эта парадигма претерпела изменения. Так, в научной литературе появились данные о значимой роли других факторов в патогенезе ФД: снижения уровня постпрандиального серотонина, нарушения регуляции выделения грелина, генетической предрасположенности (ген GNb3).
В лечении ФД значительная роль отводится немедикаментозным методам терапии: психоэмоциональной коррекции, изменению образа жизни. Среди медикаментозных методов выделяют эрадикационную терапию H. pylori, назначение антисекреторных препаратов, прокинетиков. Последний класс препаратов имеет особое значение в лечении пациентов с ФД, т. к. недавние исследования показывают, что нарушения гастродуоденальной моторики выявляются у 75% больных с ФД. Среди прокинетиков заслуживает внимания итоприд – селективный антагонист дофаминовых D2-рецепторов, который также блокирует ацетилхолинэстеразу, активирует высвобождение ацетилхолина и препятствует его деградации. Необходимо подчеркнуть, что согласно современным представлениям длительность лечения прокинетиками должна составлять не менее 4 нед. В исследованиях итоприд эффективнее домперидона уменьшал симптомы диспепсии и в то же время отличался лучшим профилем безопасности.
Комитетом по оценке рисков в сфере фармаконадзора Европейского агентства по лекарственным препаратам рекомендуется запретить назначение домперидона на срок более 1 нед из-за увеличения вероятности развития кардиальных осложнений (удлинение интервала QT, аритмии).
Назначение больным с ФД спазмолитиков также патогенетически обосновано. Купирование спазма возможно только на периферическом уровне при воздействии непосредственно на гладкую мускулатуру ЖКТ. Предпочтение следует отдавать миотропным спазмолитикам с избирательным действием на гладкие мышцы ЖКТ. Одним из таких препаратов является мебеверина гидрохлорид. Мебеверин не вызывает рефлекторной гипотонии, что позволяет рекомендовать его больным со смешанными нарушениями моторики, например при гиперкинетической дисфункции сфинктера Одди с одновременной гипотонией желчного пузыря.
В лечении функциональной патологии кишечника могут применяться пробиотики. У больных с синдромом раздраженного кишечника они назначаются для уменьшения интенсивности и купирования абдоминальной боли, запоров, диареи. У пациентов, получающих терапию, направленную на эрадикацию H. pylori, пробиотики назначаются с целью предупреждения нежелательных явлений со стороны кишечника, ассоциирующихся с приемом антибиотиков. Так, использование средств, содержащих S. boulardii, в дополнение к тройной эрадикационной терапии H. pylori способствовало повышению эффективности эрадикации и снижению общей частоты побочных эффектов, связанных с основной терапией.
Отдельное внимание в работе сессии было уделено аутоиммунным заболеваниям ЖКТ – проблеме, в которой все еще остается много неразрешенных вопросов. Заведующий кафедрой внутренних болезней № 2 Донецкого национального медицинского университета им. М. Горького, доктор медицинских наук, профессор Андрей Эдуардович Дорофеев коснулся проблемы аутоиммунного поражения кишечника.
– Среди аутоиммунных поражений кишечника различают воспалительные заболевания (ВЗК), к которым относят болезнь Крона, неспецифический язвенный колит (НЯК), недифференцированный колит; микроскопические колиты (коллагенозный колит, микроскопический лимфоцитарный колит) и целиакию. Наиболее распространены в популяции ВЗК. В патогенезе этого класса заболеваний существенную роль играют состояние иммунной системы человека, количественный и качественный состав кишечной микрофлоры, генетические факторы, однако наибольшее значение, по мнению большинства экспертов, имеет влияние внешней среды (характер питания, применение лекарств, кишечные инфекции и т. д.). Слизистый барьер кишечника, который состоит из микрофлоры, слизи и клеток кишечной стенки, при ВЗК претерпевает ряд изменений. Так, при НЯК отмечается изменение качественного и количественного состава микрофлоры, синдром избыточного бактериального роста (СИБР), метаболическая перестройка микробиома. СИБР у больных с ВЗК выявляется в 72,3% случаев, его интенсивность и выраженность прямо коррелируют с распространенностью поражения кишечника (чаще выявляется у лиц с тотальным НЯК). Недифференцированный колит отличается агрессивным течением и распространенным поражением кишечника, сочетанием признаков НЯК и болезни Крона, выраженной аутоиммунной агрессией, множественными внекишечными проявлениями.
В лечении ВЗК следует стремиться к индукции и поддержанию ремиссии, профилактике осложнений и улучшению качества жизни больных. На сегодняшний день базисная терапия ВЗК включает препараты 5-аминосалициловой кислоты (месалазин, сульфасалазин), топические и системные кортикостероиды (КС), средства биологической терапии (адалимумаб), иммуносупрессоры.
Согласно действующим клиническим рекомендациям при легком течении НЯК назначают месалазин 2-4 г/сут перорально и ректально, топические КС (ректально); при среднетяжелом течении – топические и системные КС, месалазин 4-8 г/сут, иммуносупрессоры, препараты биологической терапии. Пациентам с тяжелой формой НЯК показаны системные и топические (18 мг/сут) КС, месалазин в дозе >8 г/сут, иммуносупрессоры, препараты биологической терапии (адалимумаб). В терапии болезни Крона придерживаются того же ступенчатого подхода с той разницей, что больным на всех этапах терапии могут быть назначены цитостатики, а также антибиотики для предупреждения бактериальных осложнений. Необходимо отметить, что раннее назначение биологической терапии (адалимумаба) позволяет предотвратить развитие осложнений и модифицировать течение заболевания.
Терапия недифференцированного колита должна включать комбинацию высоких доз месалазина с системными КС. Таким пациентам рекомендовано раннее назначение биологической терапии в качестве альтернативы хирургическому лечению.
Помимо базисного лечения ВЗК, следует уделять внимание адъювантной терапии, которая предусматривает коррекцию метаболических нарушений, мальабсорбции и мальдигестии, а также нормализацию состава микрофлоры.
Профессор кафедры терапии Национальной медицинской академии последипломного образования им. П.Л. Шупика, доктор медицинских наук Вадим Петрович Шипулин проанализировал подходы к ведению пациентов с аутоиммунным панкреатитом.
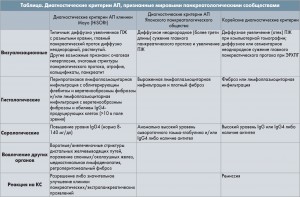
– Аутоиммунный панкреатит (АП) – достаточно редкое заболевание, диагностика которого сегодня существенно затруднена. По официальным данным, заболеваемость АП составляет 0,82 на 100 тыс. населения. Среди мужчин данная патология встречается чаще, чем среди женщин; 95% заболевших – лица старше 45 лет.
Принято различать два типа АП: тип 1 ассоциируется с внепанкреатическими проявлениями и повышением количества IgG4-положительных плазматических клеток (80% всех случаев АП в США и Европе); тип 2 характеризуется нормальным уровнем IgG4, скудной симптоматикой и чаще встречается у лиц молодого возраста. Заболевание манифестирует малоинтенсивной абдоминальной болью (менее чем у 50%), хронические диспепсические явления не характерны.
Диагностические критерии, позволяющие установить диагноз АП, представлены в таблице.
Следует подчеркнуть, что повышенный уровень IgG4 не является патогномоничным маркером АП. Увеличение уровня этого маркера регистрируется у 5% лиц без патологии поджелудочной железы (ПЖ), у 6% больных хроническим панкреатитом и у 10% пациентов с раком ПЖ.
Лечение больных АП начинают с системных КС. Стартовая доза преднизолона составляет 0,6-1 мг/кг массы тела пациента. В США, Южной Корее и Японии стартовая доза составляет обычно 30-40 мг, в некоторых европейских клиниках – 60 мг/сут. Ответ на терапию следует ожидать в течение 2-4 нед от начала лечения. Как правило, назначение системных КС приводит к ремиссии АП (что является одновременно и диагностическим критерием). Последующая отмена преднизолона производится из расчета 2,5-5 мг препарата каждые 2-8 нед с дальнейшим переходом на поддерживающую терапию 2,5-5 мг преднизолона в день длительно (до 3 лет).
Обострение АП развивается у 30-50% пациентов с АП 1 типа и практически не наблюдается при АП 2 типа. В случае рецидива заболевания рекомендуется назначение цитостатиков (азатиоприна), ингибиторов фактора некроза опухоли (ритуксимаба). В случае снижения или потери внешнесекреторной функции ПЖ назначают ферментные препараты в соответствующей дозе.
Центральным событием научной сессии стал телемост между семью городами Украины и г. Сантьяго-де-Компостела (Испания), который предоставил украинским коллегам возможность перенять европейский опыт диагностики и лечения заболеваний ПЖ, а также узнать о технологиях, используемых сегодня в мировой гастроэнтерологической практике. В рамках мероприятия о ведущих методиках диагностики заболеваний ПЖ проинформировал аудиторию профессор Энрике Домингес-Мунос (Enrique Dominguez-Munoz).
– Современные методы визуализации, такие как компьютерная или магнитно-резонансная томография, позволяют с высокой точностью определять объемные образования в ткани паренхиматозных органов, однако не дают возможность судить о характере ткани, из которой состоит образование. К сожалению, тонкоигольная аспирационная биопсия нередко демонстрирует ложноотрицательные результаты в случаях, когда речь идет о злокачественном образовании.
Сегодня в нашей клинике используется метод эндоскопической ультразвуковой эластографии, принцип которой основан на оценке жесткости исследуемой ткани. По сути эластография – это программное обеспечение, позволяющее при выполнении эндоскопической ультразвуковой диагностики получить цветное картирование исследуемых тканей в зависимости от жесткости (жесткие ткани окрашиваются синим цветом, мягкие – красным, характеризующиеся промежуточной жесткостью – зеленым). На основании данных эндоскопической ультразвуковой эластографии можно предположительно оценить характер выявленного при томографии объемного образования: высока вероятность, что плотные опухоли окажутся злокачественными, а мягкие и средней жесткости – доброкачественными. Данный показатель можно определить путем вычисления коэффициента жесткости, что обусловливает высокую специфичность (93%) и чувствительность (100%) метода.

Повысить качество диагностики патологий ПЖ также позволяет количественная контрастная эндоскопическая ультрасонография. Этот метод дает возможность оценить тканевую перфузию и получить улучшенные очертания опухолевидных образований, узлов, кист. Различают виды структур в зависимости от перфузионного профиля: аваскулярные (кистозные поражения), гиповаскулярные (рак ПЖ), изоваскулярные (хронический панкреатит), гиперваскулярные (нейроэндокринные опухоли).
При проведении эндоскопической ультрасонографии мы сочетаем эластографию и контрастное усиление для получения максимальной информации о характере исследуемой ткани. Вначале выполняется эластография для оценки жесткости ткани, затем внутривенно вводится контрастное вещество, что позволяет оценить характер перфузии ткани. Выявление мягких изоваскулярных тканей может свидетельствовать о воспалительном процессе, мягких гиперваскулярных – о наличии доброкачественных нейроэндокринных опухолей, жестких гипо- или гиперваскулярных – о злокачественных новообразованиях ПЖ или ее метастатическом поражении, жесткие изоваскулярные ткани обнаруживаются, как правило, при АП.
Очевидно, что сочетание двух вышеописанных методик фактически позволяет получить виртуальную биопсию в кратчайшие сроки и с меньшими затратами. Несмотря на высокую информативность этих диагностических методик, мы, тем не менее, проводим последующую тонкоигольную аспирационную биопсию с целью молекулярной оценки ткани, выявления метастазов, подбора индивидуализированной терапии.
Еще одна методика, применяемая в нашей клинике как альтернатива устаревшей, на наш взгляд, ретроградной холангиопанкреатографии, – холангиопанкреатоскопия. Для проведения этого исследования мы используем систему Mother-Baby Scope (букв. с англ. эндоскоп «мать-дитя») и SpyGlass. Последний представляет собой мобильный модуль, который подсоединяется к «материнскому» дуоденоскопу и позволяет в реальном времени провести эндоскопический осмотр панкреатического и желчного протоков. Отдельным преимуществом методики является возможность взятия биопсии непосредственно в момент исследования. Показаниями к проведению данного исследования являются оценка неопределенных очаговых поражений желчных протоков (визуализация и биопсия), лечение сложных случаев камней в желчных протоках, канюлирование сложных ятрогенных стриктур желчных протоков для облегчения эндоскопического исследования. На наш взгляд, ценность холангиопанкреатоскопии сложно переоценить, так как методика позволяет с высокой точностью установить локализацию поражения, уменьшить травматичность оперативного лечения, а в некоторых случаях – сохранить часть органа, избежав тотальной его резекции.
В продолжение научной сессии прозвучал доклад заведующего кафедрой хирургии №1 ГУ «Днепропетровская государственная медицинская академия МЗ Украины», члена Ассоциации хирургов Украины, Европейской ассоциации эндоскопической, бариатрической хирургии, доктора медицинских наук, профессора Якова Соломоновича Березницкого, посвященный хирургическому лечению морбидного ожирения.
– Морбидное ожирение имеет прогрессирующий характер (индекс массы тела (ИМТ) ≥40 кг/м2), обусловливает развитие у пациентов тяжелой сопутствующей патологии, повышает риск преждевременной смерти и практически не поддается консервативному лечению. С морбидным ожирением тесно связаны кардиоваскулярная патология, сахарный диабет 2 типа, нарушения репродуктивной функции и функции опорно-двигательного аппарата, изменения со стороны органов пищеварения, синдром обструктивного апноэ сна. Эффективность консервативной терапии у таких больных, к сожалению, не превышает 5-7%, в то время как хирургическое лечение на этом этапе позволяет достичь положительного результата в 80-100% случаев.
Сегодня в хирургии ожирения мы применяем несколько групп бариатрических вмешательств: рестриктивные (в основе которых лежит уменьшение объема желудка), мальабсорбционные (направленные на уменьшение всасывающей поверхности тонкой кишки), комбинированные.
Одним из хирургических методов является бандажирование желудка. Эффект достигается за счет создания «малого желудка» и систематического ограничения количества потребляемой пищи. К преимуществам данной методики следует отнести значительное снижение (до 60%) избыточной массы тела, возможность регулировать процесс снижения массы тела и степень комфортного питания, а также обратимость операции. Однако данная методика не позволяет влиять на аппетит; бандаж нуждается в постоянной регулировке, к тому же, являясь инородным телом, ассоциируется с поздними осложнениями (частота около 30%).

Альтернативным методом служит вертикальная (продольная, рукавная) резекция желудка, при которой иссекается часть желудка по большой кривизне с сохранением кардиальной и пилорической частей (после ушивания желудок напоминает рукав). Вертикальная резекция уменьшает объем желудка, что сопряжено с ускорением насыщения. Немаловажно, что при этой операции удаляется зона, продуцирующая грелин, что уменьшает чувство голода. Операция позволяет сохранить антральный отдел и его функцию, привратник и его функциональную способность, что обеспечивает физиологический пассаж пищи.
Еще один метод комбинированного хирургического лечения ожирения – гастрошунтирование – дает возможность достичь значительного снижения массы тела за счет уменьшения объема желудка и снижения всасывающей поверхности тонкой кишки. Однако значительные недостатки метода (риск развития язвы в зоне соустья между желудком и тонкой кишкой, нарушение всасывания белков, минералов и витаминов, демпинг-синдром и метаболические расстройства) не позволяют использовать его в качестве рутинного.
Альтернативой ему может служить билиопанкреатическое шунтирование. В результате хирургического вмешательства уменьшается объем желудка, пассаж пищи осуществляется по короткому пути (алиментарная петля длиной до 3 м), параллельно по билиопанкреатической петле подводятся ферменты ПЖ и желчь. Содержимое обеих петель смешивается на участке непосредственно перед шунтом. Являясь наиболее сложной, данная методика в то же время продемонстрировала блестящие результаты. Избирательная абсорбция компонентов пищи зависит от длины различных участков тонкой кишки (абсорбция белка зависит от длины алиментарной петли, а жиров – от таковой общей петли, являющейся достаточно вариабельной). Показана высокая эффективность данной методики при сахарном диабете 2 типа и дислипидемиях. Что немаловажно, использование описанной стратегии предоставляет пациенту возможность питаться без каких-либо ограничений.
В нашей клинике проведено хирургическое лечение 47 больных с ожирением в возрасте от 23 до 60 лет. 20 пациентам с ИМТ 32-48 кг/м2 выполнена продольная резекция желудка, 27 лицам с ИМТ 36-86 кг/м2 – билиопанкреатическое шунтирование. После проведенного лечения все пациенты отметили значительное снижение аппетита и чувства голода. В первые 6 мес после оперативного вмешательства частота стула у больных составляла до 6 р/сут, в дальнейшем – 2-3 р/сут в зависимости от вида принятой пищи. Отмечено прогрессивное снижение массы тела без рецидивов у всех больных. Стабилизация снижения избыточной массы тела наблюдается через 2-3 года после выполненного лечения на уровне 73-81%.
Подготовила Мария Маковецкая