20 грудня, 2019
Психогенні неепілептичні напади у дітей
19-20 вересня у м. Харкові відбулася науково-практична конференція «Сучасні підходи до діагностики та лікування захворювань нервової системи у дітей», де провідні вітчизняні експерти у галузі дитячої неврології, психіатрії та психології розповіли про нові тенденції у лікуванні захворювань центральної нервової системи та поділилися власним досвідом ведення таких пацієнтів.
 Старший науковий співробітник відділу дитячої психоневрології та пароксизмальних станів ДУ «Інститут неврології, психіатрії та наркології НАМН України», кандидат медичних наук Олена Юріївна Пилипець розповіла наступне:
Старший науковий співробітник відділу дитячої психоневрології та пароксизмальних станів ДУ «Інститут неврології, психіатрії та наркології НАМН України», кандидат медичних наук Олена Юріївна Пилипець розповіла наступне:
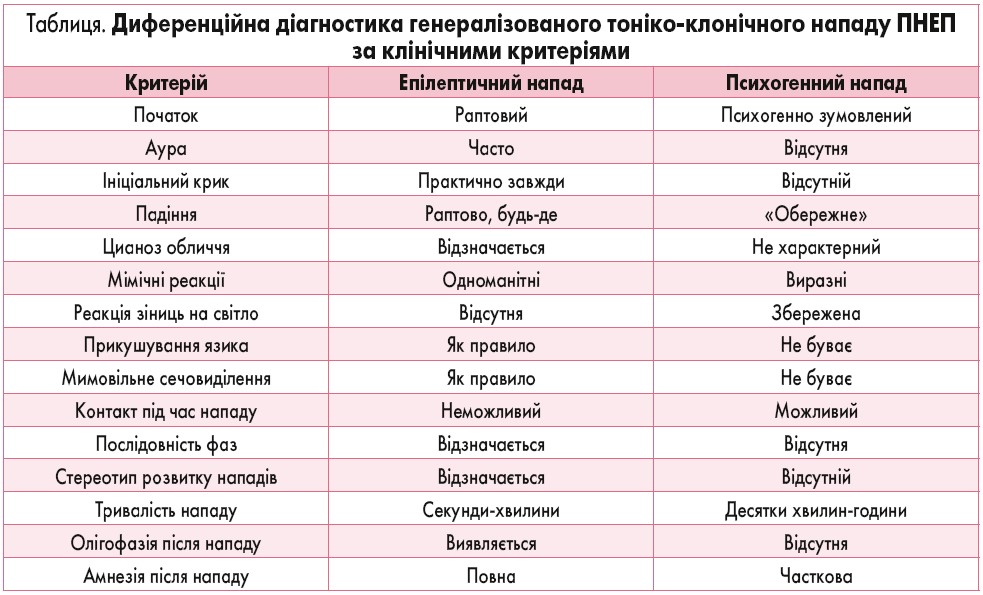
– Важливим етапом ведення дітей з пароксизмальними станами є ретельна диференційна діагностика епілептичних та неепілептичних нападів (табл.). Більш детально слід розглянути психогенні неепілептичні напади (ПНЕП) – пароксизми, які клінічно нагадують епілептичні напади, проте не мають відповідних патофізіологічних та електроенцефалографічних корелятів. У літературі для опису цього стану використовуються терміни «псевдоепілептичний напад», «істеричні судоми», «психогенний напад» та ін.
ПНЕП можуть виникнути через епізоди сексуального та психологічного насильства (особливо в дитинстві), конфлікти в родині, протиріччя між батьками, наявність психопатологій у батьків, вживання батьками алкоголю та/або психоактивних речовин, проблеми у колективі (труднощі у спілкуванні з однолітками, дефіцит інтелекту), черепно-мозкові травми, посттравматичний стрес, а також на тлі медикаментозної ремісії у пацієнтів з епілепсією.
Клінічний випадок
Пацієнтка М., 15 років, госпіталізована у відділення реанімації клініки ДУ «Інститут неврології, психіатрії та наркології НАМН України», доставлена за допомогою санавіації.
Скарги на момент госпіталізації
Постійний інтенсивний головний біль, загальна слабкість. Відчуття жару, нудота, погіршення зору (відсутність чіткості), раптові епізоди тремору. Часті епізоди порушення свідомості – посмикування голови та очей у правий бік, які тривають 5-30 сек.
Анамнез захворювання
21.10.18 р. без видимої причини вперше виник напад головного болю, оніміло обличчя, кінцівки, дихання стало частим, зникла здатність розмовляти, з’явилися неконтрольовані рухи голови та рук. Напад тривав близько 40 хв. Пацієнтка була госпіталізована у соматичне відділення, напади повторювалися кожні 2 доби. Був призначений діазепам. Встановлений діагноз астеноневротичний синдром. Після виписки пацієнтка не отримувала жодних антиепілептичних препаратів. Скарги на головний біль, загальну слабкість, млявість залишилися.
Через 3,5 тижні стан погіршився: протягом доби відбулися кілька епізодів у вигляді загального тремтіння при збереженій свідомості.
Пацієнтку знову було госпіталізовано до соматичного відділення, пізніше – до реанімаційного. Протягом однієї доби сталося кілька десятків нападів у вигляді посмикування голови та очей у правий бік із втратою свідомості, приєднався симптомокомплекс, котрий нагадував тоніко-клонічні судоми, посилився головний біль та загальна слабкість. Температура тіла періодично підвищувалася до фебрильних показників.
Результати додаткових методів обстеження
Ядерна магнітно-резонансна томографія 0,3 Тл.Без патології.
Аналіз спинномозкової рідини. Без патології. Отримані негативні результати полімеразно-ланцюгової реакції на вірус простого герпесу (ВПГ) 1 та 2 типу, цитомегаловірус та вірус Епштейна – Барра.
Консультація офтальмолога. Виражені застійні явища на очному дні, яких більше з правого боку, виражений спазм артерій, ознаки ішемії на периферії сітківки, деструкції правого склоподібного тіла.
До госпіталізації до клініки ДУ «Інститут неврології, психіатрії та наркології НАМН України» пацієнтка отримувала натрію вальпроат протягом 2,5 днів з наступним переведенням на фенітоїн. Щоб уникнути нападів, проводилася постійна інфузія тіопенталу натрію з додатковим введенням діазепаму. Крім того, внутрішньовенно вводилися кортикостероїди, імуноглобулін, проводилася антибактеріальна та регідратаційна терапія.
У зв’язку з діагностичними труднощами, неефективністю лікування та погіршенням стану пацієнтку було переведено до клініки ДУ «Інститут неврології, психіатрії та наркології НАМН України».
На момент госпіталізації стан тяжкий. Свідомість збережена, реакція на огляд адекватна, дуже висока втомлюваність.
Об’єктивне обстеження. Температура тіла 37,3°С, шийні лімфовузли збільшені, помірно болючі при пальпації.
Неврологічний статус. Менінгеальні симптоми відсутні; значне обмеження та біль при рухах очних яблук; ністагм при погляді в обидва боки (більше з правого боку); недостатність конвергенції; ковтання не порушене; спостерігається зниження м’язової сили (2,5-3 бали); м’язовий тонус в ногах підвищений (D>S); сухожильні рефлекси високі (D>S); клонус ахілового рефлексу з правого боку; черевні рефлекси різко знижені; непостійний позитивний рефлекс Бабінського з правого боку.
Під час первинного огляду (близько 20 хв) виникло 6 нападів – повороти та посмикування голови та очей у правий бік із втратою свідомості на 10-20 сек.
Результати додаткових методів дослідження
Клінічний аналіз крові. Лейкоцитоз до 10-12×109/л, паличкоядерні нейтрофіли – до 6%, періодичний лімфоцитоз – 50-53%.
Біохімічний аналіз крові, загальний аналіз сечі, ЯМРТ 1,5 Тл, електрокардіографія. Без патологічних змін.
УЗД органів черевної порожнини. Ознаки дискінезії жовчовивідних шляхів.
УЗД серця. Пролапс мітрального клапана І ст.
Вірусологічне дослідження крові. Виявлений ВПГ 7 типу у кількості 30 копій/мл.
Електроенцефалографія (ЕЕГ) на 3 добу. Епілептична активність у лобній частині.
Діагноз. Підгострий вірусний енцефаліт, обумовлений ВПГ 7 типу, симптоматична епілепсія, часті фокальні (лобні) та вторинно-генералізовані напади, правосторонній геміпарез, лікворно-гіпертензійний синдром.
Лікування. Імуноглобулін людини 0,2 г/кг на добу, дексаметазон 24 мг на добу з поступовим зниженням дози та заміною на метилпреднізолон 16 мг на добу, валганцикловір 900 мг на добу в 2 прийоми, антибактеріальна, симптоматична та супутня терапія (регідратаційна, дезінтоксикаційна, препарати калію, гепатопротектори), за показаннями – тіопентал натрію, діазепам. Для корекції протисудомної терапії було призначено леветирацетам зі швидким наростанням дози до 40 мг/кг на добу.
Динаміка. Позитивна. Покращення загального стану. Протягом 10 днів – жодного нападу. Покращився стан очного дна. Дані ЕЕГ у межах норми.
Через 2 тижні без видимої причини знову виникли напади. Пацієнтка була повторно госпіталізована за місцем проживання. Призначена терапія кортикостероїдами, імуноглобуліном, карбамазепіном, регулярно застосовувалися тіопентал натрію та діазепам. Стан не покращився, тому пацієнтку було переведено до інститутської клініки.
На момент повторної госпіталізації спостерігалася трансформація нападів, які мали вигляд «закочування» очей (на 5-10 сек) із втратою свідомості. Неврологічний статус: обмеження руху очних яблук, значне зменшення вираженості геміпарезу. Призначено кортикостероїди (з поступовим зниженням дози), імуноглобулін, тіопентал натрію в/м (протягом перших 3 днів стаціонарного лікування).
Що цікаво, напади відбувалися лише у присутності медичних працівників та матері пацієнтки. Тому було прийнято рішення про проведення консультації з психологом.
Результати огляду пацієнтки психологом. Невротичний розвиток особистості (через гіперопіку з боку батьків), потреба у визнанні, наполягання на своєму, занижена когнітивна та суттєво завищена афективна самооцінка.
При виписці зі стаціонару стан пацієнтки задовільний, частота та тривалість нападів суттєво знизилися, головний біль майже не турбував, зберігалася астенія та емоційна лабільність.
Рекомендації. Дотримуватися порад психолога, регулярний лабораторний та ЕЕГ-контроль, підтримуюча терапія імуноглобуліном не менше 6 міс, валганцикловір (до 3 міс), метилпреднізолон, леветирацетам, карбамазепін, фенітоїн.
У зв’язку з вираженою астенією та емоційною нестабільністю комплексна схема лікування була доповнена препаратом Гамалате В6 (по 1 таблетці 3 рази на добу протягом 3 міс).
Гамалате В6 – це багатокомпонентний препарат, до складу якого входить γ-аміномасляна кислота (ГАМК), γ-аміно-β-оксимасляна кислота (ГАБОМ), магнію глутамату гідробромід (МГБ), вітамін В6. ГАМК виконує нейротрансміттерну функцію, пригнічує процеси збудження, бере участь у транспортуванні та використанні глюкози у мозку, клітинному диханні та оксидативному фосфорилюванні, сприяє з’єднанню визначених амінокислот (лейцин, аланін, фенілаланін) у білки, бере участь у регуляції синтезу протеїнів у головному мозку. ГАБОМ чинить антиконвульсантну дію, покращує пам’ять і здатність до навчання. МГБ діє як частковий (парціальний) агоніст L-глутамату та має м’який седативний ефект. Вітамін В6 є коферментом для трансаміназ – ферментів, необхідних для синтезу амінокислот, а також сприяє екзогенному надходженню ГАМК до нервової системи.
Таким чином, препарат Гамалате В6 чинить ноотропний, м’який седативний та анксіолітичний ефекти.
За словами батьків пацієнтки, через 3,5 міс її загальний стан покращився, за цей період сталося лише три напади, періодично спостерігаються незначні зміни настрою.
Підготувала Ілона Цюпа
Тематичний номер «Педіатрія» №4 (51), 2019 р.