25 грудня, 2019
Мальнутриція у пацієнтів з патологією підшлункової залози та кишечнику: діагностика та принципи корекції
Під час ведення пацієнтів з будь-яким захворюванням велике значення має їх нутритивний статус. Адекватне надходження всіх необхідних поживних речовин до організму сприяє більш швидкому одужанню пацієнта. В іншому випадку дефіцит макро- та мікронутрієнтів призводить до погіршення перебігу патології, розвитку ряду ускладнень, негативних віддалених наслідків. У цьому аспекті оцінка нутритивного статусу та корекція розладів харчування є невід’ємною складовою комплексного підходу в лікуванні пацієнтів.
.jpg) У рамках науково-практичної конференції з міжнародною участю «Запальні та функціональні захворювання кишечнику», яка відбулася 21-22 листопада у м. Київ, доповідь про ведення пацієнтів з мальнутрицією, яка виникла внаслідок патології підшлункової залози та кишечнику (за матеріалами засідання Європейського панкреатичного клубу, м. Берген, Норвегія, 2019) представив президент Асоціації дієтологів України, кандидат медичних наук, доцент Олег Віталійович Швець.
У рамках науково-практичної конференції з міжнародною участю «Запальні та функціональні захворювання кишечнику», яка відбулася 21-22 листопада у м. Київ, доповідь про ведення пацієнтів з мальнутрицією, яка виникла внаслідок патології підшлункової залози та кишечнику (за матеріалами засідання Європейського панкреатичного клубу, м. Берген, Норвегія, 2019) представив президент Асоціації дієтологів України, кандидат медичних наук, доцент Олег Віталійович Швець.
– У більшості пацієнтів з патологією підшлункової залози та кишечнику виявляють порушення процесів травлення, зокрема мальнутрицію.
Мальнутриція – це стан, який є наслідком порушення надходження або засвоєння харчових речовин, що призводить до зменшення частки безжирової тканини та клітин, порушення фізичних та когнітивних функцій, а також погіршення перебігу захворювання (L. Sobotka et al., 2012). Крім захворювань, виникнення мальнутриції провокують похилий вік (ризик виникнення вищий на 40%) та голод.
Головною ознакою мальнутриції є зменшення маси тіла (у тому числі м’язової), поглиблення надключичних ямок, потоншення жирової складки. Швидкість розвитку патології може бути досить різною. При тривалому голодуванні в усіх пацієнтів симптоми мальнутриції виникають протягом двох тижнів, на тлі катаболічних процесів вони можуть з’явитися вже через кілька годин.
Високий ризик розвитку мальнутриції мають пацієнти з ожирінням, хронічним обструктивним захворюванням легень, хронічними дифузними захворюваннями печінки, діабетом, кахексією на тлі серцевої недостатності, синдромом короткої кишки, онкологічним захворюванням, пацієнти з тяжкими опіками, у критичному стані та після оперативних втручань. У гастроентерологічній практиці прояви мальнутриції найчастіше зустрічаються у пацієнтів з гострим та хронічним панкреатитом, запальними захворюваннями кишечнику (ЗЗК).
Порушення харчового статусу є дуже поширеним явищем. За різними даними, на момент госпіталізації ознаки мальнутриції мають 30-55% пацієнтів. Під час лікування у стаціонарі у третини пацієнтів з мальнутрицією спостерігається погіршення харчового статусу, у 38% пацієнтів з початково нормальним трофологічним статусом відмічають погіршення харчування. Багато пацієнтів продовжують втрачати масу тіла після виписки зі стаціонару. Вони мають значно вищий ризик розвитку ускладнень захворювань, а також більшу ймовірність повторної госпіталізації. Недіагностована мальнутриція тягне за собою багато негативних наслідків, такі як порушення імунної відповіді, повільне загоєння ран, підвищений ризик розвитку септичного стану, зменшення маси м’язової тканини, підвищений ризик смерті, збільшення термінів перебування в стаціонарі та витрат на лікування.
Важливе значення у засвоєнні харчових речовин (макро- та мікронутрієнтів) мають підшлункова залоза та кишечник.
У 2017 р. опубліковані засновані на доказах рекомендації Об’єднаної європейської організації гастроентерології (United European Gastroenterology, UEG) з діагностики та лікування хронічного панкреатиту (Harmonizing diagnosis and treatment of chronic pancreatitis across Europe – HaPanEu). До робочої групи експертів також увійшли українські вчені (Н.Б. Губегріц, О.В. Швець). У документі зазначено, що нормальне функціонування підшлункової залози необхідне для підтримки фізіології травлення та обміну речовин. Дисфункція підшлункової залози може виникнути як при ураженнях самого органу, так і при захворюваннях інших органів та систем організму.
Виділяють первинну та вторинну зовнішньосекреторну недостатність підшлункової залози (ЗНПЗ). Первинна виникає внаслідок порушення структури та функції залози (фіброз та деструкція органу, порушення іннервації) при гострому та хронічному панкреатиті, раку підшлункової залози, муковісцидозі, після панкреатоектомії, панкреатогастродуоденектомії. При вторинній формі ферменти синтезуються в нормальній кількості, проте їхня активність є недостатньою. Така ситуація може виникнути при анатомічних змінах травного каналу та порушенні регуляції/активації ферментів внаслідок деяких захворювань (целіакія, ЗЗК та ін.).
Первинна ЗНПЗ супроводжується своєрідним порочним колом. Дисфункція органу, яка супроводжується мальдигестією, мальабсорбцією та мальнутрицією, призводить до зменшення надходження амінокислот до організму. Як наслідок, знижується синтез ферментів та соляної кислоти, виникає синдром надлишкового бактеріального росту, розвивається вторинна ЗНПЗ. Схожий сценарій характерний і для ЗЗК, у патогенезі яких є мальнутриція.
Таким чином, мальнутриція – це загальний наслідок як патології підшлункової залози, так і ЗЗК. У першому випадку порушується продукція ферментів, а в другому – активація ферментів, прискорюється їх транзит травним каналом.
Європейське товариство клінічного харчування та метаболізму (European Society for Clinical Nutrition and Metabolism, ESPEN) пропонує універсальний скринінг мальнутриції (Malnutrition Universal Screening Tool – MUST), який враховує індекс маси тіла, рівень ненавмисної втрати маси тіла протягом останніх 3-6 міс, активність гострого захворювання. За отриманою сумою балів пацієнтів розподіляють на 3 групи: низького (рутинне ведення), середнього (спостереження) та високого (невідкладне лікування) ризику розвитку мальнутриції. Цей алгоритм дозволяє виявити ознаки мальнутриції на ранніх етапах та своєчасно запобігти її розвитку.
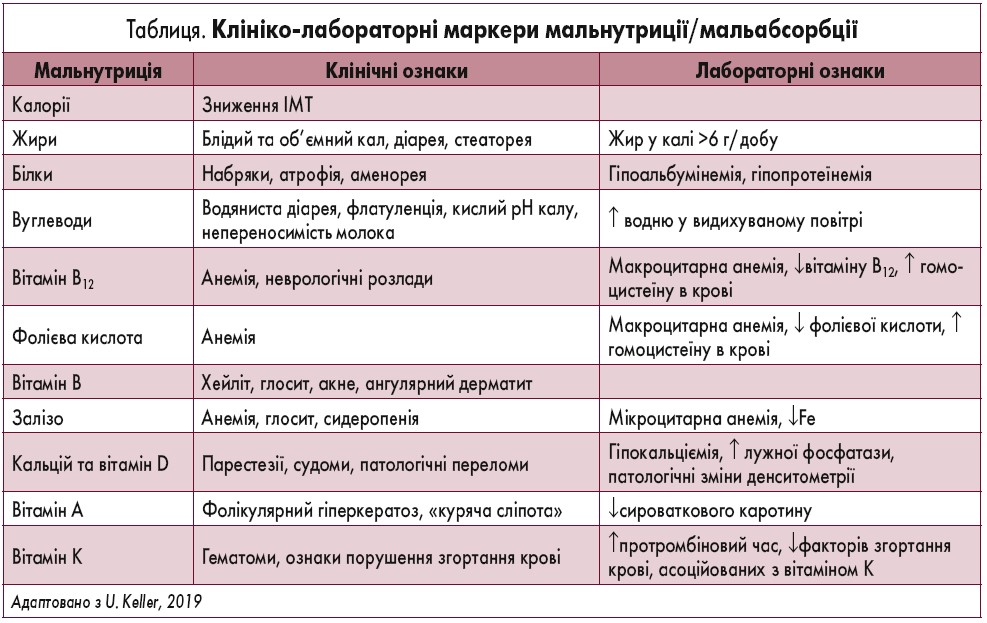
Клініко-лабораторні маркери мальнутриції/мальабсорбції наведені у таблиці.
За рівнем таких біохімічних маркерів, як альбумін, трансферин, преальбумін, ретинолзв’язуючий протеїн, тромбоцити, оцінюють ступінь мальнутриції (легкий, середньотяжкий та тяжкий). Це дозволяє індивідуалізувати підхід до кожного пацієнта та підібрати найбільш ефективний метод корекції.
Усунення мальнутриції є важливим компонентом терапії пацієнтів з захворюваннями підшлункової залози та кишечнику, адже некомпенсована ЗНПЗ асоційована з підвищеним ризиком смерті (D. la Iglesia-Garcia et al., 2017).
Сучасний алгоритм ведення пацієнтів з мальнутрицією (J.E. Dominguez-Munoz et al., 2014) передбачає:
- призначення повноцінної, адекватної за калорійністю дієти;
- уникнення рестриктивних дієт, у тому числі раціонів з обмеженням жирів;
- включення в раціон фортифікованих продуктів (вітамін D, кальцій, залізо);
- індивідуальна корекція текстури страв та вмісту харчових волокон;
- пероральна саплементація харчових волокон;
- за потреби – парентеральне/ентеральне харчування;
- при ЗНПЗ – обов’язкове призначення замісної ферментативної терапії.
Зручним маркером для диференційної діагностики панкреатичної та непанкреатичної мальнутриції є визначення рівня фекальної еластази (ФЕ‑1). Пацієнтам з низьким рівнем ФЕ‑1 доцільним є призначення замісної ферментної терапії. Проте нормальний рівень ФЕ‑1 не завжди свідчить про відсутність ЗНПЗ у пацієнта, оскільки чутливість методу при патології легкого ступеню є невисокою.
За наявності клінічних проявів ураження підшлункової залози без ознак мальдигестії доцільним є проведення дихального 13С-тригліцеридного тесту. При отриманні показника 13СО2 до 26,8% пацієнту призначають замісну ферментну терапію, при 13СО2 >26,8% здійснюється контроль за іншими симптомами захворювання підшлункової залози.
Метою замісної ферментної терапії при мальдигестії та мальнутриції є нормалізація (при можливості) або забезпечення достатньої абсорбції нутрієнтів для відновлення маси тіла або принаймні її стабілізації, усунення стеатореї та асоційованих з нею симптомів. У випадку вторинної ЗНПЗ необхідно усунути причину недостатньої активності ферментів.
При ЗНПЗ є потреба у постачанні щонайменше 40 000-50 000 Од ліпази на один прийом їжі. Ферментні засоби застосовуються на початку прийому їжі, кількість ферментів повинна відповідати об’єму спожитої їжі.
Дозування та тривалість замісної ферментної терапії залежить від форми ЗНПЗ. При первинній ЗНПЗ пацієнту призначається пожиттєва замісна ферментна терапія з можливим поступовим підвищенням дози ферментів. При вторинній формі патології у процесі замісної ферментної терапії можливе поступове зниження дози ферментів з наступною їх відміною (у випадку усунення причини, наприклад, при досягненні ремісії ЗЗК).
Відповідно до рекомендацій HaPanEu, найбільш оптимальними ферментними препаратами для терапії ЗНПЗ є мікросфери або мінімікросфери діаметром <2 мм у кишково-розчинній оболонці. Доведено, що мінімікросфери діаметром 0,8-1,2 мм евакуюються зі шлунку разом із хімусом та мають вищу терапевтичну ефективність порівняно з мікросферами до 1,8-2,0 мм (J.M. Lohr et al., 2017). При порівнянні ферментних препаратів лише лікарський засіб Креон® у мінімікросферах мав фізіологічно обґрунтований розмір мікрочастин, які забезпечують безперешкодне проходження ферментного препарату до дванадцятипалої кишки одночасно з хімусом (J.M. Lohr et al., 2009).
Унікальна лікарська форма препарату Креон® (сотні мінімікросфер панкреатину в кожній гастрорезистентній капсулі) забезпечує оптимальне перемішування ферментів з хімусом, потрапляння засобу до кишечнику разом з їжею та швидке і повне вивільнення ферментів при рН≥6. Такі фармакокінетичні та фармакодинамічні характеристики препарату Креон® дозволяють максимально наблизити травлення до фізіологічного.
Таким чином, мальнутриція – це важлива клінічна проблема, яка погіршує перебіг захворювань різних органів та систем, у тому числі кишечнику та підшлункової залози. Забезпечення адекватної абсорбції нутрієнтів завдяки достатній замісній ферментній терапії є важливим компонентом ефективного лікування пацієнтів з різними розладами харчування.
Підготувала Ілона Цюпа
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 4 (54), 2019 р.