1 квітня, 2015
Атопический дерматит у взрослых: особенности клиники, диагностики и лечения
 С.В. Зайков, д.м.н., профессор, Национальная медицинская академия последипломного образования им. П.Л. Шупика, г. Киев;
С.В. Зайков, д.м.н., профессор, Национальная медицинская академия последипломного образования им. П.Л. Шупика, г. Киев;
А.В. Катилов, к.м.н., доцент, Винницкий национальный медицинский университет им. Н.И. Пирогова
Атопический дерматит (АД) является хроническим рецидивирующим аллергическим заболеванием, которое наблюдается у лиц с наследственной предрасположенностью к атопии и характеризуется экссудативным и/или лихеноидным поражением и зудом кожных покровов, повышением уровня сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям. Большинство специалистов считают, что АД относится к многофакторным заболеваниям с отягощенной полигенной наследственностью по атопии. Возникает заболевание, как правило, в детском возрасте, основным патогенетическим звеном его является IgE-опосредованный механизм, который индуцируется Th2 лимфоцитами, а среди экзогенных факторов АД наибольшее значение имеют пищевые, бытовые (особенно клещи Dermatophagoides), пыльцевые, эпидермальные, грибковые, бактериальные аллергены, физические и химические раздражители, стрессовые состояния. Определенную роль в развитии АД играют инфекция, эмоциональные переживания, изменения взаимоотношения холинергической и симпатоадреналовой систем, стабильность цитоплазматических мембран, обусловленная состоянием свободнорадикального окисления липидов, активация метаболизма арахидоновой кислоты с повышением синтеза лейкотриенов, простагландинов.
Предполагается, что к развитию АД приводит сочетанное воздействие ряда факторов. В первую очередь это врожденная особенность строения кожи у пациентов, а именно сниженное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов). Кроме того, предполагается участие IgE, отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гиперпродукции, имеющая место при АД и других атопических заболеваниях. Известно, что основной механизм развития АД – иммунологический, а вопрос о неиммунологических формах АД пока является лишь предметом научных дискуссий.
Клиническая манифестация АД – результат взаимодействия генетических, неблагоприятных экологических, перинатальных и постнатальных факторов, нарушений иммунной системы и пр. С возрастом значение пищевых аллергенов снижается и уступает место бытовым, грибковым, бактериальным и вирусным аллергенам, химическим веществам. Постепенно поражение кожи приобретает самостоятельное хроническое течение с определенной независимостью от ранее весомых пищевых аллергенов (субпороговая сенсибилизация) и изменением патогенетических механизмов. Диагностика АД во многом базируется на характерной клинической картине, анамнезе заболевания с учетом совокупности обязательных и вспомогательных критериев, а уже потом данных иммунологического и лабораторного обследования.
Диагностика АД основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г. К основным (большим) относятся следующие критерии:
• зуд кожи даже при наличии минимальных проявлений на ее поверхности;
• типичная морфология и локализация высыпаний: дети первых двух лет жизни – эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихенификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые – выраженная лихенификация и сухость кожи, покрытые чешуйками пятна и папулы, расположенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхности верхних и нижних конечностей, пальцев рук и ног;
• личная и/или семейная история атопии (наличие других аллергических заболеваний у пациента или родственников);
• хроническое или рецидивирующее течение.
Перечень дополнительных (малых) критериев включает такие факторы:
• повышенный уровень общего и специфических IgE-антител, положительные кожные тесты с аллергенами;
• пищевую и/или лекарственную аллергию;
• начало заболевания в раннем детском возрасте (до 2 лет);
• гиперлинейность, усиление кожного рисунка ладоней («складчатые») и подошв;
• рityriasis alba (белесоватые пятна на коже лица, плечевого пояса);
• фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей);
• шелушение, ксероз (сухость кожи);
• неспецифические дерматиты рук и ног;
• частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы);
• белый дермографизм;
• бледность или покраснение лица;
• зуд при повышенном потоотделении;
• складки на передней поверхности шеи;
• периорбитальную гиперпигментацию (темные круги вокруг глаз – аллергическое сияние);
• линию Денье-Моргана (продольную суборбитальную складку на нижнем веке);
• экзему сосков;
• хейлит;
• рецидивирующий конъюнктивит;
• кератоконус (коническое выпячивание роговицы);
• передние субкапсулярные катаракты;
• влияние стресса, факторов окружающей среды на развитие и обострение заболевания;
• непереносимость шерсти, обезжиривающих растворителей и пр.
Кроме того, АД часто сочетается с другими видами аллергопатологии. Так, аллергический ринит или риноконъюнктивит диагностируются более чем у 80% больных, бронхиальная астма – у 30-40% пациентов, нередко имеют место острая крапивница и ангионевротический отек, аллергические гастроэнтеропатии и пр. Следует подчеркнуть, что для диагностики АД необходимо наличие трех основных и трех вспомогательных признаков одновременно.
В большинстве случаев заболевание начинается в раннем детском возрасте. При этом у 45% детей первый эпизод АД отмечается уже в первые 6 мес жизни, у 60% – в течение первого года жизни. Заболевание обычно имеет три стадии развития, которые могут разделяться между собой периодами ремиссии или переходить одна в другую. С возрастом изменяются как внешние проявления, вид высыпаний, так и места локализации АД. Бывает так, что данное заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию. В связи с тем что клиническая картина АД, подходы к его диагностике и лечению отличаются в детском и взрослом возрасте, в рамках данной статьи остановимся на особенностях данного заболевания именно у взрослых.
Как уже указывалось выше, пищевая аллергия часто встречается у пациентов с АД и может протекать по механизмам как немедленных, так и отсроченных до 6-48 ч реакций. К пищевым аллергенам, часто провоцирующим обострения АД у детей, относятся коровье молоко, куриное яйцо, рыба, пшеница, соя, арахис и орехи. Ряд продуктов питания, содержащих либераторы гистамина либо его избыточное количество, также могут обострять течение АД посредством неиммунологических реакций. После трех лет у детей нередко исчезают клинические проявления пищевой аллергии, но распространенной остается гиперчувствительность к аэроаллергенам – домашней пыли, пылевым клещам, перхоти животных, а также пыльцевым и инсектным аллергенам. Большинство пациентов с АД являются носителями Staphylococcus aureus, который часто может усугублять кожные проявления заболевания. Пациенты с АД также подвержены развитию герпетической (herpes simplex virus) и грибковой инфекции (Malassezia spp.). Обострение АД за счет механического раздражения кожи может вызывать одежда из грубой или шерстяной ткани, синтетических материалов. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика, также могут выступать в качестве триггерных факторов. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления АД. При этом в зависимости от возраста значимость тех или иных провоцирующих факторов меняется, что отражено на рисунке 1.
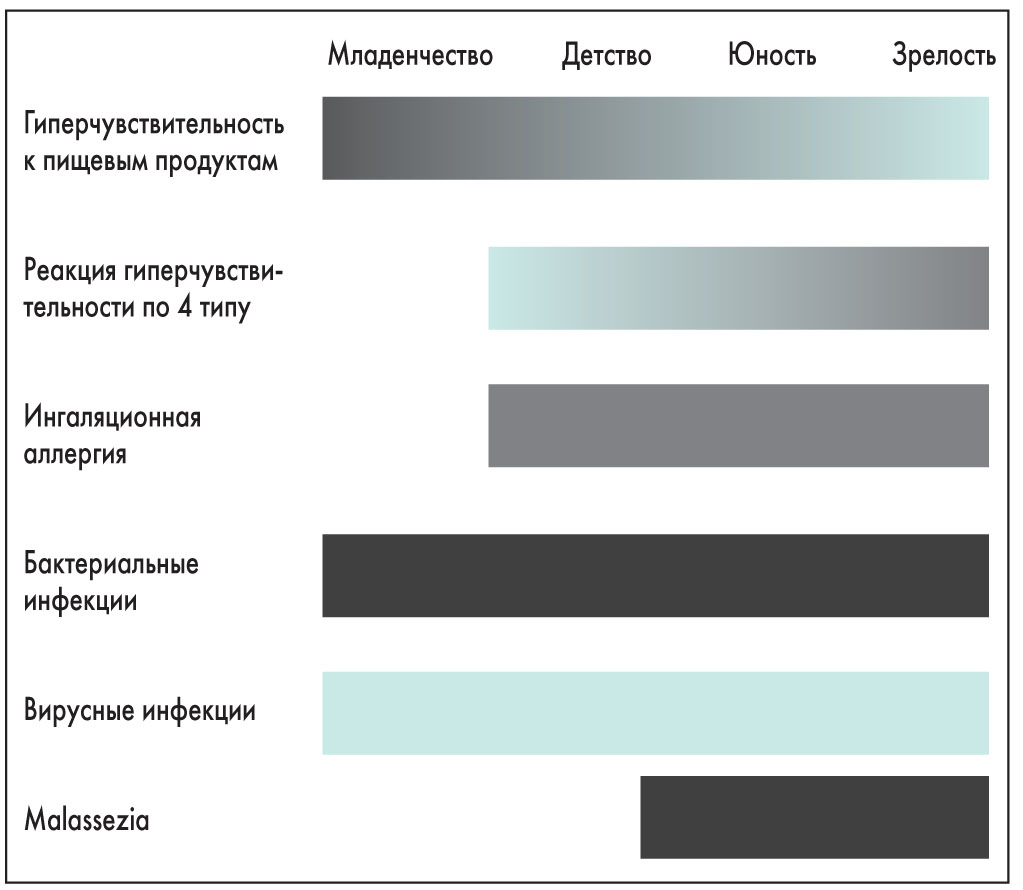 Рис. 1. Триггерные факторы АД у пациентов различных возрастных групп («Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Рис. 1. Триггерные факторы АД у пациентов различных возрастных групп («Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)Клинические проявления АД у взрослых. Опубликовано большое количество исследований, указывающих на то, что АД, как правило, развивается в детском возрасте. Однако возможно и его возникновение в период от 25 до 55 лет, хотя чаще в этом возрасте отмечается обострение «детского» АД, находившегося в стадии ремиссии. При этом среди взрослых АД чаще болеют мужчины. По возрастному критерию возникновения заболевания выделяют следующие его стадии:
• младенческую (от 1,5 мес до 2 лет) – 75% случаев от общего числа заболевших;
• детскую (от 2 до 10 лет) – 18-20% случаев;
• взрослую (от 18 лет) – 5% случаев, и с возрастом вероятность развития АД уменьшается.
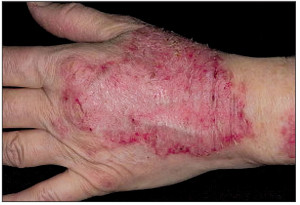
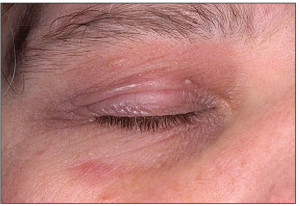
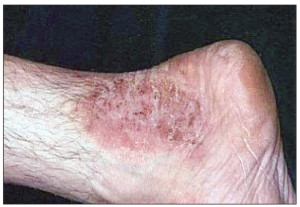
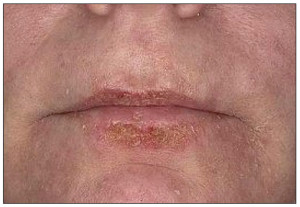
Для АД у взрослых нередко характерно среднетяжелое или тяжелое течение, а также высокая вероятность рецидивов заболевания. АД у взрослых часто рецидивирует вследствие воздействия различных внешних раздражителей и может постепенно переходить в стадию ремиссии, но кожа у пациентов остается постоянно склонной к появлению шелушений, зуда, воспалений. Локализируются очаги АД в естественных складках кожи – на локтевых сгибах, под коленями, на шее, зоне вокруг глаз. Часто поражаются лицо и губы. Таким образом, наиболее излюбленными местами локализации АД у взрослых являются естественные складки тела, лицо, шея, тыльные поверхности стоп, кистей, пальцев, что хорошо иллюстрируют рисунки 2-6.
К важным диагностическим критериям АД у взрослых относятся следующие:
• кожный зуд;
• сухость кожи;
• утолщение кожи;
• усиление кожного рисунка;
• мокнущие поражения кожи.
АД у взрослых часто обостряется на фоне нервно-эмоциональных потрясений, стрессовых ситуаций, проявлений хронических заболеваний, приема лекарственных препаратов, что отличает его от АД у детей. Кроме того, в детском возрасте АД обычно носит распространенный характер и в основном проявляется гиперемией, отеком и мокнутием кожи. С возрастом проявления АД становятся более локализованными, поражения кожи меняются в сторону шелушения, сухости, затвердевания и огрубления очагов патологического процесса. К основным кожным симптомам при АД у взрослых относятся:
• кератоз волосяных фолликулов с наличием папулезной сыпи на месте расположения большого количества фолликулов (шея, ягодицы, щеки, внешняя поверхность рук и ног), так называемый синдром грязной шеи (в ряде случаев этот синдром развивается при употреблении больными с целью лечения средств, содержащих природный жир и масла, вследствие чего поры кожи закупориваются и воспаляются);
• дерматит кистей, проявляющийся излишней сухостью и экзематозным поражением кожи, обостряющийся при смачивании рук водой, применении мыла, чистящих средств и пр.;
• инфицирование кожных покровов и эксфолиативный дерматит.
В пожилом возрасте кожные симптомы АД представляют собой локализированные участки шелушения и даже отторжения кожи, появление папулезной сыпи. При этом папулы со временем трансформируются в бляшки, располагаются локализованно в складках кожи, а в период обострения АД могут иметь генерализированную форму. Также у пациентов могут наблюдаться бледные участки на коже лица – вокруг носа, рта и глаз, обусловленные нарушением функции капилляров кожи, а также признаки контактной крапивницы.
Для АД у взрослых характерны и офтальмологические симптомы, такие как:
• дерматит век, трансформирующийся в хронический блефарит, что может привести к рубцеванию на поверхности роговицы, резкому снижению зрения у пациентов;
• конъюнктивит в сочетании с дерматитом век;
• кератоконус (до 5% случаев), как следствие постоянного расчесывания глаз;
• катаракта при тяжелом течении заболевания и длительном приеме кортикостероидов (КС).
АД у взрослых чаще, чем в детском возрасте, характеризуется развитием осложнений, способствующих утяжелению течения заболевания и снижению качества жизни больных. К осложнениям АД у взрослых относят такие проявления, как:
• фурункулез, фолликулиты (у 12% пациентов), паронихия, способная трансформироваться в остеомиелит дистальных фаланг пальцев рук;
• поражение кожи вирусами герпеса, бородавок, папилломы (у 38% больных);
• микозы, вызванные грибами рода Malassezia spp., Candida (у 7% пациентов);
• лимфадениты, особенно в шейной, подмышечной, паховой областях;
• конъюнктивит;
• хейлит;
• пародонтоз, стоматит;
• синдром вторичной иммунной недостаточности (у 45% больных);
• аутоиммунная патология (тиреоидит у 2,3% пациентов, гепатит);
• депрессия;
• обострение сопутствующей патологии желудочно-кишечного тракта (хронический гастродуоденит, дуоденит, эзофагит, холецистит, язвенная болезнь двенадцатиперстной кишки у 23% больных), гепатобилиарной, эндокринной системы, системы крови, аллергопатологии (бронхиальная астма, аллергический ринит) и пр.
Диагностика АД у взрослых основана на общих принципах диагностики аллергических заболеваний. Известно, что современная диагностика аллергопатологии имеет два основных момента: первый – это выявление у больного наличия АД, а второй – определение причинно-значимого аллергена. На первом этапе диагностики применяются клинические и лабораторно-инструментальные методы обследования, обнаруживают вышеперечисленные симптомы, характерные для взрослых пациентов с АД, а также другие признаки аллергии, к которым относятся эозинофилия в периферической крови и секретах, повышение уровня общего IgЕ, появление аллергенспецифических антител, изменения в обмене биологически активных веществ и пр. Специфическая аллергологическая диагностика базируется на комплексной оценке данных аллергологического анамнеза, результатов кожных и других провокационных тестов с аллергенами, а также лабораторных методов диагностики. Поэтому вторым этапом специфической диагностики АД являются кожные пробы с аллергенами. Они проводятся с целью подтвердить «вину» определенного аллергена в развитии заболевания (предусмотренного по анамнезу) или установить причинно-значимый аллерген, с которым в анамнезе прослеживается связь. Следует подчеркнуть, что этиологический диагноз АД не подлежит сомнению только при соответствии результатов положительных кожных тестов данным анамнеза и клинической картины АД.
Провокационные тесты с аллергенами (конъюнктивальный, назальный, ингаляционный, пероральный) наиболее часто проводятся как третий этап специфической аллергологической диагностики, особенно в случаях расхождения данных анамнеза и результатов кожного тестирования, при наличии пыльцевой полисенсибилизации для отбора этиологически значимых аллергенов для специфической иммунотерапии, при пищевой полисенсибилизации для подбора индивидуальной диетотерапии, дифференциальной диагностике манифестной и субклинической аллергии, требующих различных подходов к лечению больных.
Четвертый этап специфической диагностики AД – лабораторные тесты, или тесты in vitro, – чаще применяются в качестве дополнительных методов. Показаниями к их проведению обычно выступают те случаи, когда результаты кожного тестирования оказываются ложноположительными или ложноотрицательными, при необходимости дифференциальной диагностики субклинической сенсибилизации и ложноположительной кожной пробы, при невозможности проведения тестов in vivo, в период обострения AД и/или сопутствующих ему аллергических заболеваний, во время приема пациентом антигистаминных препаратов или кортикостероидов, при измененной реактивности кожи. Следовательно, этиологическая диагностика АД должна базироваться только на комплексном обследовании с учетом данных аллергологического анамнеза, результатов тестов in vivo и in vitro с пищевыми, бытовыми, эпидермальными, пыльцевыми, грибковыми, бактериальными аллергенами и пр.
Лечение АД у взрослых также базируется на общих принципах лечения аллергических заболеваний, но по сравнению с АД у детей имеет ряд особенностей. Терапия пациентов с АД должна быть комплексной и направленной прежде всего на элиминацию или уменьшение воздействия причинных факторов и угнетение аллергического воспаления в шоковом органе – коже. Она традиционно включает следующее:
– элиминационные мероприятия (устранение аллергенных и неаллергенных триггеров);
– лечебно-косметический уход за кожей (улучшение ее барьерной функции);
– внешнюю противовоспалительную терапию (устранение зуда, восстановление поврежденного эпителия, лечение проявлений вторичной бактериальной, грибковой и вирусной инфекции);
– лечение сопутствующих заболеваний (аллергического ринита, бронхиальной астмы, аллергического гастрита, энтерита, неаллергической патологии желудочно-кишечного тракта и пр.), а также других осложнений АД у взрослых.
Цель терапии заключается в следующем:
• уменьшении выраженности симптомов заболевания;
• обеспечении длительного контроля над заболеванием путем предупреждения или снижения тяжести обострений;
• модификации естественного течения заболевания.
При АД как у детей, так и у взрослых важное место в лечении занимают диетотерапия, меры по контролю за окружающей средой, системная фармакотерапия, местная терапия, физиотерапия, фототерапия и санаторно-курортное лечение. Успех в лечении АД также зависит от устранения или уменьшения негативного влияния сопутствующих нарушений в органах и системах организма. Диетотерапия АД основана на исключении из питания больных продуктов-аллергенов, а также продуктов-гистаминолибераторов, хотя следует отметить, что их значение в обострении АД у взрослых значительно ниже, чем в детском возрасте. Кроме элиминационных диет, большое значение имеют элиминационные охранные режимы, санитарно-гигиенические мероприятия по месту жительства и работы (например, уничтожение клещей домашней пыли, устранение контакта с перьями, эпидермисом животных).
Лечебно-косметический уход за кожей включает применение традиционных (препараты нафталана, дегтя, ихтиола, оксид цинка) и более современных методов. Традиционные средства могут быть достаточно эффективными при АД, но их неудовлетворительное косметическое действие и возможный канцерогенный эффект дегтя в последние годы значительно ограничивают применение этих средств. Большое значение в терапии больных АД имеют ежедневные купания, которые хорошо очищают кожу, способствуют ее увлажнению, обеспечивают лучшее проникновение в кожу лекарственных средств. С этой целью следует применять душ в течение 15-20 мин с температурой воды 35-37°С. Но эти процедуры не должны проводиться при присоединении вторичной бактериальной и/или грибковой инфекции.
Увлажняющие и смягчающие средства принадлежат к методам стандартной терапии АД, так как обладают КС-сохраняющим эффектом и используются для достижения и поддержания контроля над симптомами заболевания. К этой группе препаратов относятся индифферентные кремы, мази, лосьоны, масляные ванны, а также ванны с добавлением различных смягчающих и увлажняющих кожу компонентов. Эти средства поддерживают кожу в увлажненном состоянии и могут уменьшать зуд. Они должны проводиться регулярно, не менее 2 раз в день, в том числе после каждого мытья или купания, даже при отсутствии симптомов обострения АД. Мази и кремы более эффективно восстанавливают поврежденный гидролипидный слой эпидермиса, чем лосьоны. Максимальная продолжительность их действия составляет 6 ч, поэтому аппликации увлажняющих средств должны быть частыми. Каждые 3-4 нед следует менять увлажняющие средства для предупреждения привыкания к ним.
Фармакотерапия АД включает использование системных антигистаминных препаратов (АГП), топических (значительно реже системных) КС, а при сочетании АД с бронхиальной астмой или аллергическим ринитом также бронхолитических средств, кромонов, деконгестантов, модификаторов лейкотриенов и т.д. Медикаментозная терапия АД вмещает также применение препаратов, которые улучшают или восстанавливают функцию органов пищеварения (ферменты поджелудочной железы, гепатопротекторы, антигельминтные средства, пробиотики), седативных лекарственных средств, витаминов, а в более тяжелых случаях – назначение иммуномодулирующих средств, системных КС, иммуносупрессивных (ингибиторы кальциневрина пимекролимус и такролимус, циклоспорин А), системных антибактериальных и противогрибковых препаратов. Следует отметить, что иммуносупрессивные средства значительно чаще применяются в терапии АД у взрослых, чем у детей.
Базисную терапию больных АД составляют АГП, что обусловлено важной ролью гистамина в механизме кожного зуда кожи. При этом в период обострения, особенно при ночном выраженном зуде и нарушении сна, можно применять седативные АГП I поколения (хлоропирамин, клемастин) в инъекционных формах. Но при проведении длительной базисной терапии, несмотря на многочисленный перечень побочных эффектов и неудобство применения АГП I поколения, это абсолютно неоправданно. Поэтому в таких случаях следует назначать новые неседативные АГП II поколения (лоратадин, цетиризин) или еще лучше новейшие метаболиты препаратов II поколения (дезлоратадин, левоцетиризин), которые используются один раз в сутки и лишены тех недостатков, которые присущи АГП I поколения.
Местное лечение включает применение топических КС, которые относятся к первой линии терапии, пимекролимуса или такролимуса (вторая линия терапии), реже по показаниям других антибактериальных, противогрибковых или комбинированных средств. Топические КС действуют как на раннюю, так и на позднюю фазы аллергического воспаления. Механизм их противовоспалительного действия заключается в блокаде фосфолипазы А2, вследствие чего возникает снижение продукции лейкотриенов, выраженный и длительный ангиоспазм, торможение экссудации, миграции клеток в зону воспаления, их пролиферации, синтеза гликозаминогликанов, коллагена и эластина, повышение связывания гистамина и других медиаторов, снижение выброса лизосомальных ферментов, уменьшение в эпидермисе клеток Лангерганса, тучных клеток и пр. Топические КС положительно влияют на все основные клинические симптомы АД. Они способствуют исчезновению или существенному уменьшению зуда, гиперемии, экссудации, инфильтрации, лихенификации кожи. Побочные эффекты данного класса препаратов при АД у взрослых встречаются реже, чем у детей.
Системные КС используются только при тяжелом течении АД и короткими курсами. Убедительных доказательств их эффективности в сравнении с топическими КС при АД нет. Известно, что по окончании лечения системными КС заболевание часто рецидивирует. КС в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (таких как нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия КС может быть эффективна, но следует избегать длительного применения системных КС, особенно у детей.
Лечение АД фототерапией представляет собой стандартное лечение второй линии для взрослых пациентов и в период обострения часто используется в комбинации с КС. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний день не получена информация об отдаленных эффектах фототерапии, что ограничивает ее применение в клинике.
Поскольку клиника АД у взрослых часто осложняется присоединением к аллергическому воспалению вторичной бактериальной и грибковой флоры, то нередко возникает необходимость назначения больным соответствующих лекарственных средств. К наиболее частым триггерам и безусловным патогенам при АД относится S. aureus, который колонизирует кожу у 95% пациентов с АД и лишь у 5% здоровых лиц. Местное и системное использование антибактериальных препаратов временно снижает степень колонизации S. aureus. Лучше пациентам с АД и колонизацией кожи указанным патогеном назначать антибактериальные препараты местно. С этой целью можно применять комбинированные препараты (топический КС с антибиотиком и/или противогрибковым средством) для местного применения. Системное назначение антибиотиков может быть оправданным лишь у пациентов с подтвержденной бактериальной инфекцией кожи. Длительное назначение антибиотиков с другой целью (например, для лечения устойчивых к стандартной терапии форм АД) неоправданно. Существуют данные относительно высокой эффективности при рецидивирующей пиодермии комбинации полиоксидония и диуцифона.
Важным этапом лечения АД у взрослых также является коррекция сопутствующей патологии и очагов хронической инфекции. Среди выявленных нарушений у данной категории больных ведущее место занимают заболевания желудочно-кишечного тракта, в частности дисбактериоз кишечника и гельминтозы, синдром вторичной иммунной недостаточности. С целью их лечения больным следует назначать пробиотики, особенно с высоким содержанием лактобактерий, средства для дегельминтизации (мебендазол/альбендазол), иммунокорригирующие средства (плазмаферез, специфическая иммунотерапия аллергенами, тимопентин, рекомбинантный гамма-интерферон, пимекролимус/такролимус, циклоспорин А).
В лечении АД у взрослых имеет значение и применение разнообразных физических факторов: селективной фототерапии, PUVA-терапии и пр. Существуют данные относительно эффективности перорального приема циклоспорина А в лечении больных тяжелыми формами АД. Однако токсичность и наличие большого числа побочных эффектов ограничивают применение как циклоспорина А, так и азатиоприна. Местное применение циклоспорина А, попытки проведения которого вследствие многочисленных побочных эффектов пероральной формы циклоспорина осуществлялись у больных АД, оказалось неэффективным.
Как и при лечении больных бронхиальной астмой и аллергическим ринитом, существует также подход к терапии пациентов с АД детского и взрослого возраста по принципу ступенек. По рекомендациям EAACI/AAAAI/PRACLALL Consensus Report выбор того или иного метода терапии зависит от тяжести АД:
– на I ступени (только сухость кожи) применяются увлажняющие и смягчающие средства, элиминация триггеров;
– на II ступени (легкие или умеренные симптомы АД) используются топические КС низкой или средней активности и/или ингибиторы кальциневрина (пимекролимус/такролимус);
– на III ступени (умеренные или выраженные симптомы АД) применяются топические КС средней или высокой активности и при стабилизации процесса – ингибиторы кальциневрина (пимекролимус/ такролимус);
– на IV ступени (тяжелый АД, не поддающийся лечению) используются системные иммуносупрессоры и фототерапия.
Следует отметить, что пимекролимус и такролимус используются в качестве второй линии терапии при легком и среднетяжелом течении АД. Они могут применяться более длительными курсами, чем топические КС, в том числе и по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков.
Также необходимо подчеркнуть, что на первый план в комплексном лечении АД, к сожалению, предложены не этиотропные, а патогенетические и симптоматические методы терапии данного заболевания. При этом возможности применения при АД именно этиотропного метода лечения атопии – специфической иммунотерапии (СИТ) аллергенами – остались почти без внимания. Поскольку основным механизмом развития АД является иммунологический, то ключевая роль в развитии АД принадлежит IgE-зависимым реакциям. Так, у 70-80% детей, страдающих АД, наблюдается высокий уровень сывороточного IgE, а у 3/4 больных АД выявляются положительные реакции немедленного типа при кожном тестировании с различными аллергенами. Все это дополнительно указывает на необходимость проведения аллергологического обследования больных с АД для подтверждения иммунологических (атопических) механизмов его развития. В данной ситуации традиционная терапия пациентов с АД фармакологическими препаратами, которой отводится главная роль в материалах вышеупомянутых международных соглашений, не даст значительных результатов в лечении больных до тех пор, пока не будет восстановлена нарушенная толерантность к «виновным» в развитии АД аллергенам. Поэтому большое значение в лечении данной категории лиц имеет СИТ, которая пока не получила надлежащего места в документах международных соглашений, и вообще вопрос о возможности ее применения пока остался открытым. Необходимо отметить, что в отличие от достаточно широкого применения СИТ аллергенами у больных бронхиальной астмой и аллергическим ринитом, этот метод лечения при АД применяется еще достаточно редко, а данные о его эффективности достаточно противоречивы, особенно при проведении терапии пероральным путем. Некоторые специалисты утверждают, что СИТ малоэффективна вследствие поливалентной сенсибилизации при АД, и рекомендуют проводить ее только при сочетании АД с другими респираторными аллергическими заболеваниями, другие, наоборот, полагают, что с помощью СИТ можно достичь хороших результатов при лечении АД как у детей, так и у взрослых. Часть исследователей вообще считает эффективность или неэффективность СИТ при АД пока недоказанной. Все это свидетельствует о том, что данный вопрос требует дальнейшего изучения.
Таким образом, атопический дерматит в разных возрастных группах имеет определенные особенности клинического течения, которые требуют индивидуального подхода к диагностике и лечению этого заболевания с учетом формы, стадии, тяжести кожного процесса, наличия респираторных симптомов атопии, сопутствующих заболеваний, возраста пациентов, состояния их иммунной системы. Только такой комплексный подход способен сохранить относительно высокое качество жизни больных и улучшить прогноз как в отношении атопического дерматита, так и других аллергических заболеваний.