17 січня, 2017
Дегенеративный кальцифицирующий аортальный стеноз. Почему прогнозируемое заболевание становится неожиданным?
Последнее десятилетие в странах Западной Европы аортальный стеноз (АС), в частности дегенеративный кальцифицирующий АС (ДКАС), по распространенности занимает лидирующую позицию среди всех приобретенных пороков сердца. Это связано с увеличением продолжительности жизни населения и, соответственно, количества пациентов с клапанным фиброкальцинозом (Н.Т. Ватутин, 2002; О.И. Жаринов, 2014; A. Lince, 2014). Возрастные изменения створок аортального клапана (АК) —основа для формирования ДКАС, который приводит к развитию выраженной гипертрофии левого желудочка (ГЛЖ) в более короткие сроки с развитием сердечной недостаточности (СН).
Особенностью ДКАС является его длительное практически бессимптомное течение, что обусловливает позднее обращение пациентов к врачу. Как правило, больные обращаются за медицинской помощью уже на стадии выраженных симптомов, но даже на этом этапе еще может быть проведено эффективное лечение, которое продлит им жизнь. Однако в большинстве случаев врачи первичного звена не проявляют настороженности по поводу ДКАС, и более глубокое обследование, позволяющее обнаружить заболевание, проводится слишком поздно. До полной верификации диагноза многие пациенты могут получать антиангинальную терапию или лечиться по поводу бронхиальной астмы. Сотрудники скорой помощи иногда не могут отдифференцировать приступ кардиальной астмы от приступа бронхиальной астмы и даже вводят теофиллин внутривенно, назначают бронходилататоры, что обусловливает отягощение состояния больного. Между тем дифференциальная диагностика этих двух состояний несложна даже в домашних условиях: при кардиальной астме нет удлиненного и затрудненного выдоха, сопровождающегося дистанционными сухими хрипами, а на расстоянии слышно клокочущее дыхание.
Как правило, более тщательный поиск причин выраженной одышки, болей в груди, слабости проводится уже при госпитализации пациентов, связанной с резким ухудшением их состояния. К сожалению, с момента яркой манифестации симптомов они продолжают быстро нарастать, и при отсутствии адекватного лечения летальный исход может наступить в течение года. В связи с этим важно, чтобы врачи первичного звена умели выделить пациентов с высоким риском развития ДКАС и понимали, какие исследования необходимо провести для верификации диагноза.
Для каких пациентов характерен высокий риск развития ДКАС?
ДКАС чаще развивается у пациентов с врожденным двустворчатым АК. Для него характерно наличие турбулентности тока крови между створками, что способствует микротравме створок, развитию фиброза, склероза, отложению кальция, локализации инфекции на измененных створках клапана.
Диагностика ДКАС в условиях центра первичной медико-санитарной помощи (ЦПМСП)
Больные ДКАС впервые обращаются за медицинской помощью к семейному врачу. На этом этапе следует провести необходимые исследования (клиническое обследование больного, электрокардиография – ЭКГ, эхокардиография — ЭхоКГ) и при наличии подозрения на АС направить больного на консультацию к кардиологу. В условиях ЦПМСП рационально использовать представленную ниже постадийную классификацию АС.
І стадия — стадия полной компенсации. Порок проявляется лишь аускультативно, а при ЭхоКГ — небольшим градиентом систолического давления (ΔР) на АК в границах 26-30 мм рт. ст. Показаны медикаментозная терапия имеющихся заболеваний сердца и сосудов (артериальной гипертензии — АГ, ишемической болезни сердца — ИБС), ограничение физических нагрузок, динамическое наблюдение больного. Хирургическое лечение не показано.
II стадия — стадия скрытой СН. Больной предъявляет жалобы на повышенную утомляемость, одышку при физической нагрузке, головокружение. Имеются рентгенологические данные, свидетельствующие о наличии ГЛЖ. На ЭКГ – также признаки ГЛЖ. Увеличивается ΔР на АК до 50 мм рт. ст. Показаны медикаментозная терапия имеющихся у пациента заболеваний сердца и сосудов, лечение скрытой СН. Показано также хирургическое лечение.
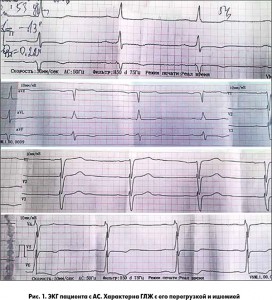
ІІІ стадия — стадия относительной коронарной недостаточности. Больной предъявляет жалобы на боли стенокардического характера, прогрессирующую одышку. Увеличение размеров полостей сердца, преимущественно за счет ЛЖ. На ЭКГ — выраженные признаки ГЛЖ с его перегрузкой, дистрофическими и ишемическими изменениями в ЛЖ.
ΔР >50 мм рт. ст. Типичные изменения ЭКГ и ЭхоКГ у данных больных представлены на рисунках 1 и 2.
Пациентам с ІІІ стадией АС показано хирургическое лечение. Семейный врач и кардиолог должны настоятельно рекомендовать больному оперативное вмешательство как единственный метод спасения жизни. Проводится медикаментозная терапия сердечной и коронарной недостаточности.
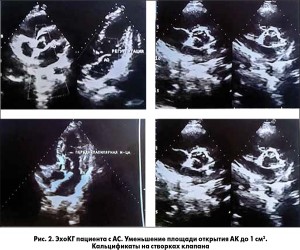
IV стадия — стадия нарастания симптомов выраженной левожелудочковой недостаточности. Наблюдаются частое головокружение и синкопальные состояния при физической нагрузке, периодически — приступы сердечной астмы. Выражены симптомы нарушения кровообращения в малом и большом круге кровообращения. У многих больных снижается масса тела, а у некоторых развивается кахексия. Рентгенологически — увеличение всех отделов сердца, застойные явления в легких. На ЭКГ — диффузные нарушения в миокарде, выражена ГЛЖ с его перегрузкой и ишемией миокарда, часто отмечаются фибрилляция предсердий (ФП) и другие нарушения ритма и проводимости. На ЭхоКГ — значительное уменьшение фракции выброса (ФВ) ЛЖ, значительный ΔР на АК, грубая деформация кальцифицированного АК. Медикаментозная терапия у части больных вызывает временное улучшение состояния. На этом этапе проводится медикаментозное лечение сердечной и коронарной недостаточности. Приступы кардиальной астмы купируются нитратами короткого действия и диуретиками. Важно помнить, что больным с СН на фоне ДКАС противопоказаны бета-адреноблокаторы, которые в значительной степени ухудшают внутрисердечную гемодинамику, что приводит к прогрессированию СН. Вопрос о хирургическом лечении решается индивидуально с учетом состояния больного и сопутствующих заболеваний.
Американская ассоциация сердца и Американская коллегия кардиологов (АНА/АСС) в 2014 году опубликовали новое руководство по ведению больных с клапанной болезнью сердца, в котором особое внимание уделяется АС.
Руководство включает классификацию поражений АК, которую могут использовать кардиологи и кардиохирурги (табл. 1), а также рекомендации по срокам проведения вмешательств на АК (табл. 2).
Профилактика ДКАС
Факторы риска развития ДКАС аналогичны факторам риска ИБС — АГ, дислипидемия, сахарный диабет, гиподинамия, курение и др. Избегая указанных факторов, можно снизить частоту ДКАС и сдерживать его прогрессирование, особенно это касается больных с врожденным двустворчатым АК.
Больным с врожденной патологией АК и фиброзно-склеротическими изменениями створок АК в возрасте 50 лет и старше необходимо ежегодно проводить ЭхоКГ. При обнаружении кальциноза АК показано ЭхоКГ 1 раз в 6 мес с последующей консультацией кардиохирурга.
Современные рекомендации по медикаментозной терапии больных с ДКАС (Г.В. Дзяк, 2014)
Пациентам с ДКАС следует назначать ацетилсалициловую кислоту (АСК) 100 мг/сут во всех случаях. Назначение более высоких доз АСК у больных с выраженным кальцинозом и высокой степенью стеноза не оправдано (АНА/АСС, 2014).
В начальных стадиях ДКАС при умеренно выраженном кальцинозе интенсивная липидснижающая терапия статинами способна сдерживать прогрессирование АС, а при выраженном кальцинозе — нет (АНА/АСС, 2014).
Ингибиторы ангиотензинпревращающего фермента (АПФ) и блокаторы рецепторов ангиотензина (БРА, сартаны) являются наиболее эффективными препаратами при ДКАС. Кардиопротективные свойства данных групп лекарственных препаратов способствуют улучшению систолической и диастолической функции, снижению массы миокарда ЛЖ, уменьшению воспалительной инфильтрации. Уменьшение интерстициального фиброза с помощью ингибиторов АПФ, сартанов и антагонистов минералокортикоидных рецепторов (АМР), улучшение процессов реполяризации желудочков способствуют электрической стабильности миокарда и снижают риск развития аритмий. Это также приводит к замедлению кальцификации АК.
Сосудорасширяющие препараты могут быть использованы только при оказании неотложной помощи больным с тяжелым декомпенсированым АС и выраженной СН.
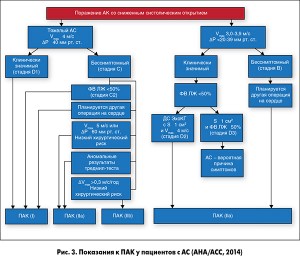
Показания для проведения хирургического или транскатетерного ПАК представлены на рисунке 3.
При фармакотерапии (согласно протоколу) СН на фоне ДКАС следует избегать бета-блокаторов, при коррекции АГ необходимо тщательно титровать дозы препаратов, начиная с низких доз (учитывая высокий риск синкопе). Важны поддержание синусового ритма и профилактика инфекционного эндокардита (ИЭ).
Оправдано назначение пациентам с ДКАС препаратов, оказывающих метаболическое и антигипоксическое действие.
ДКАС и сопутствующие заболевания ДКАС и ИБС
У пациентов с ДКАС быстро прогрессирует ИБС — развивается выраженная коронарная недостаточность, высок риск развития инфаркта миокарда, появления жизнеугрожающих аритмий (ФП, желудочковые аритмии высоких градаций). В конечном итоге это приводит к увеличению риска внезапной смерти или развития тяжелой СН.
Рекомендации по ведению пациентов с сочетанием АС и ИБС заключаются в следующем:
1. Если тяжелый АС сочетается с тяжелой ИБС, то одновременное ПАК и выполнение аортокоронарного шунтирования (АКШ) снижает летальность. Доказательная база о преимуществе перкутанных вмешательств перед АКШ на сегодняшний день недостаточна.
2. При симптоматическом АС в сочетании с тяжелой ИБС и невозможности реваскуляризации не следует избегать ПАК даже в группах высокого риска.
3. Возраст не является противопоказанием к оперативному лечению АС.
4. Функциональная митральная недостаточность, сопутствующая АС, часто разрешается после ПАК.
ДКАС и АГ
Для пациентов с сочетанием ДКАС и АГ характерно ускоренное развитие ГЛЖ, гипертензивного сердца, быстрая трансформация концентрической ГЛЖ в эксцентрическую. Таким больным необходим тщательный подбор антигипертензивных средств с медленным титрованием доз; предпочтительны ингибиторы АПФ и БРА; с осторожностью следует назначать малые дозы дигидропиридиновых антагонистов кальция и диуретиков; не рекомендованы бета-блокаторы.
Критерии неблагоприятного прогноза:
– площадь клапанного отверстия <1,0 см2;
– градиент давления на клапане >40 мм рт. ст.;
– ФВ ЛЖ <50%;
– удлинение интервала QT на ЭКГ.
Рекомендации по наблюдению за пациентами с протезированным клапаном
Для оценки гемодинамики следует ежегодно выполнять трансторакальную ЭхоКГ (ТТЭ). При подозрении на наличие дисфункции протеза рекомендовано проводить трансэзофагеальную ЭхоКГ (ТЭЭ).
Рекомендации по антикоагулянтной терапии
Антикоагулянтная терапия проводится только с использованием антагонистов витамина К (АВК) и мониторированием международного нормированного отношения (МНО): целевой уровень — в пределах 2,5.
У пациентов с механическими протезами и наличием факторов риска тромбоэмболии (ФП, тромбоэмболия легочной артерии в анамнезе, состояние гиперкоагуляции, дисфункция ЛЖ) МНО должно достигать 3,0.
Пациентам с механическим протезом в дополнение к АВК назначается АСК в дозе 75-100 мг/сут. Всем пациентам с биологическими протезами назначается АСК в дозе 75-100 мг/сут. Прием клопидогреля целесообразен в первые 6 мес после ПАК как дополнение к пожизненному приему АСК.
Новые оральные коагулянты (прямые ингибиторы тромбина и Ха-фактора) не должны применяться у пациентов с механическими протезами.
При необходимости больших оперативных вмешательств антикоагулянтная терапия этим больным временно отменяется, а назначаются низкомолекулярные гепарины, свежезамороженная плазма или концентрат протромбинового комплекса. Если больному предстоят малые оперативные вмешательства (экстракция зуба и др.), при которых легко контролировать кровотечения, антикоагулянтная терапия не отменяется.
ИЭ у пациентов с протезированным АК
Актуальной проблемой является диагностика, лечение и профилактика ИЭ у пациентов с протезированным АК. Характерными симптомами для дебюта ИЭ являются длительная лихорадка, клиника инфекционного заболевания, исхудание, полиорганные поражения (легкие, почки, печень, сосуды и др.), стойкие выраженные воспалительные изменения в крови, реже — наличие белка в моче и микрогематурия.
Рекомендации по профилактике и диагностике ИЭ у пациентов с протезированным АК
При необходимости инвазивных вмешательств у больных с механическим АК показана антибактериальная терапия в течении 2-3 суток до операции.
При появлении субфебрилитета или лихорадки необходимо провести ТЭЭ, поскольку ТТЭ у этих больных малоинформативна.
При появлении лихорадки у больных с протезированным АК, а также с электродами различных конструкций, регулирующими работу сердца, после исключения пневмонии и других инфекционных заболеваний необходимо заподозрить ИЭ (Г.В. Кнышов, 2014).
ИЭ протезированного клапана сердца
Ранний протезный эндокардит констатируется при развитии симптомов в течение <2 мес (в других публикациях <12 мес) после протезирования клапана.
По данным разных авторов, смертность при раннем протезном ИЭ составляет 41-80%. Наиболее частые возбудители — Staph. epidermidis, Staph. aureus, Enterobacteriaceae, Diphteroids. При этом превалируют резистентные штаммы.
Поздний протезный эндокардит развивается в сроки >2 мес после протезирования. Уровень смертности при этом достигает 19-50%. Наиболее частые возбудители — Staph. epidermidis, Staph. aureus, Strept. viridans, Enterococci.
Принципы антибактериальной терапии ИЭ протезированного клапана
Главным принципом является этиотропность антибактериальной терапии.
Согласно украинским рекомендациям 2015 года предусмотрено применение следующих антибиотиков: ванкомицин, тейкопланин, линезолид, имипенем, цефепим, тобрамицин, амоксициллин/клавулановая кислота. Обязательным является комбинирование нескольких антибактериальных препаратов, что способствует синергизму их бактерицидного действия.
Выделяют три типа диффузии антимикробных препаратов внутрь вегетации:
– препарат концентрируется по периферии вегетации без диффузии к центру (ванкомицин);
– создается градиент концентрации от периферии вегетации к центру (цефалоспорины, амоксициллин);
– равномерная диффузия антимикробного препарата от периферии вегетации к центру (тейкопланин, тобрамицин).
Показания к хирургическому лечению протезного ИЭ:
– образование абсцессов клапанного кольца, фистул клапанного кольца, приводящих к нарушению внутрисердечной гемодинамики, а в последующем — к некорригируемой СН;
– резистентность к этиотропной антибактериальной терапии в течение 3-4 нед;
– повторные рецидивы ИЭ.
Новые подходы к лечению пациентов с ДКАС
В настоящее время разработаны инновационные методы декальцификации АК — механический и ультразвуковой. Ультразвуковая декальцификация АК достаточно эффективна, если не поражены края створок клапана (Б.М. Тодуров, 2016). Обсуждается использование бисфосфонатов для замедления костной резорбции и фиксации кальция в костях с целью сдерживания прогрессирования ДКАС.
Авторы статьи ставили перед собой цель обратить особое внимание врачей-интернистов на факторы риска и патогенетические механизмы развития, прогрессирования ДКАС. Эту патологию клапанного аппарата сердца следует прогнозировать и эффективно профилактировать. Тогда ДКАС не окажется трагической неожиданностью для многих больных.
Эта статья посвящается светлой памяти большого ученого, талантливого учителя и мудрого руководителя — академика, профессора Георгия Викторовича Дзяка. В своей научной и практической деятельности он большое внимание уделял клапанной болезни сердца. Будучи человеком государственного масштаба, Г.В. Дзяк умело направлял научные исследования в области кардиологии и ревматологии, результаты которых успешно реализовались в практическом здравоохранении.