17 січня, 2017
АНЦА-асоційовані васкуліти – нові аспекти діагностики та лікування
Визначення, номенклатура
АНЦА-асоційовані васкуліти (ААВ) – гетерогенні, мультисистемні захворювання невідомої етіології, що характеризуються некротизуючим запаленням кровоносних судин дрібного та середнього калібру, асоціюються з антинейтрофільними цитоплазматичними антитілами (АНЦА) до мієлопероксидази (МПО) чи протеїнази‑3 (ПР‑3) та включають три підтипи: гранулематозний поліангіїт (у минулому — хвороба Вегенера), еозинофільний гранулематозний поліангіїт (синдром Чарга-Стросса) та мікроскопічний поліангіїт [4, 6, 12].
У 2012 році відбулася конференція в місті Чапел-Хілл (США) з метою перегляду попередньої номенклатури васкулітів за 1994 рік. Робоча група оновила назви та визначення захворювань, тож нова номенклатура краще відображає патогенез, патологічний стан та клінічні ознаки васкулітів. Відповідно до нової номенклатури поділ АНЦА-асоційованих системних васкулітів на підтипи проводять залежно від клінічної картини та даних гістологічного дослідження (табл.) [6, 7].
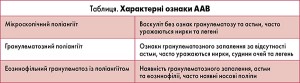
Можна відзначити, що для всіх типів ААВ характерним є ураження легень, однак специфіка патологічного процесу відрізняється. Так, для гранулематозного поліангіїту типовішим є утворення вузликів, порожнин та ендобронхіальних пошкоджень, для мікроскопічного поліангіїту – інтерстиціальне захворювання легень та пневмофіброз, а для синдрому Чарга-Стросса – бронхіальна астма, інфільтрати та еозинофільний плевральний випіт [10].
Автори наголошують, що номенклатура не є класифікацією чи діагностичними критеріями. Наразі ще триває велике міжнародне обсерваційне дослідження DCVAS (діагностичні та класифікаційні критерії васкулітів) із понад 6 тис. учасників, метою якого є розвиток та затвердження діагностичних і класифікаційних критеріїв системних васкулітів, включаючи ААВ, для застосування в клінічній практиці та клінічних дослідженнях [1, 9].
Етіологія, патогенез
Хоча причина ААВ, як і більшості інших аутоімунних захворювань, до кінця не з’ясована, як передумови розвитку розглядають генетичну схильність, інфекційні чинники, лікарські засоби, дефіцит альфа‑1-антитрипсину, шкідливі навколишні чинники тощо. Серед медикаментів тригером ААВ можуть бути гідралазин, міноциклін, пропілтіоурацил, кокаїн, алопуринол, сульфасалазин, Д-пеніциламін та препарати золота. Перебіг таких випадків захворювання потребує відміни препаратів, іноді навіть застосування імуносупресорів, гемодіалізу та плазмаферезу [18, 19].
Наявність антитіл свідчить про участь В-лімфоцитів у патогенезі захворювання, це доводить ефективність рітуксімабу (анти-CD20 моноклональне антитіло) в індукції та підтриманні ремісії системних васкулітів [14]. Патогенність антитіл доводять клінічними даними, результатами досліджень in vitro та на тваринних моделях, наприклад:
• існує часткова кореляція титру АНЦА з клінічною активністю системного васкуліту;
• можлива індукція захворювання плоду під час переходу антитіл через плаценту;
• ендотеліальне пошкодження виникає внаслідок активованих AНЦА-нейтрофілів;
• індукція васкуліту, гломерулонефриту та гранулематозу в мишей та щурів при введенні анти-МПО імуноглобуліну G [7, 14].
Принципи діагностики
Діагностика системного васкуліту ґрунтується на ретельному аналізі клінічної картини, результатів лабораторних методів обстеження та гістологічного дослідження. АНЦА-тестування має проводитися в акредитованих лабораторіях, які беруть участь у програмах тестування із затвердження якості [20]. Існує два основні методи виявлення АНЦА — непряма імунофлюоресценція та імуноферментний аналіз (ІФА). Методом непрямої імунофлюоресценції визначають властивість АНЦА зв’язуватися з антигенами нейтрофілів – це можуть бути перинуклеарні (пAНЦА) чи цитоплазматичні (цАНЦА) антитіла. Ключовими аутоантигенами для цих антитіл є відповідно МПО та ПР‑3, які виявляють за допомогою ІФА. У понад 80% випадків антитіла до ПР‑3 асоціюються з гранулематозним поліангіїтом, до МПО – з мікроскопічним поліангіїтом. У разі синдрому Чарга-Стросса АНЦА виявляють лише в половині випадків, найчастіше це антитіла до МПО [10, 17, 18].
Вважається, що метод непрямої імунофлюоресценції є чутливішим для ідентифікації наявності антитіл, тобто його можна використовувати для скринінгу наявності патогенних антитіл у пацієнтів із відповідною клінічною картиною, а в разі позитивного результату наступний крок — це визначення специфічного аутоантигена за допомогою ІФА [17, 18]. Однак з огляду на розвиток нових тест-систем із високою специфічністю (наприклад, ІФА другого та третього покоління) й кореляцію результатів з активністю захворювання, а також необхідний час на проведення аналізів та додаткові кошти, постає питання взагалі про необхідність застосування методу непрямої імунофлюоресценції для діагностики системних васкулітів [2, 3]. Роль визначення АНЦА як предиктора майбутнього загострення захворювання є спірною та продовжує вивчатися [20].
Чутливість та специфічність цих антитіл не є 100%. Бувають випадки наявності АНЦА за відсутності системного васкуліту, наприклад, у разі системного червоного вовчака чи інших системних захворювань сполучної тканини, неспецифічного виразкового коліту чи аутоімунного гепатиту – при цих захворюваннях виявляють переважно перинуклеарний тип аутоантитіл. І навпаки, у близько третини пацієнтів з ААВ взагалі не виявляють антитіл [17, 18], що можна зіставити із серонегативним ревматоїдним артритом чи системним червоним вовчаком [6]. Отже, негативний результат АНЦА не виключає васкуліту за наявності клінічних ознак активного захворювання [3].
Біопсія є найбільш достовірним дослідженням для встановлення характеру та поширеності запального процесу, встановлення діагнозу та визначення активності системного васкуліту. Вибір локалізації для взяття біоптату проводять з огляду на клінічну картину захворювання [9].
Принципи лікування пацієнтів: порівняння рекомендацій EULAR та BSR
Далі проаналізуємо нові рекомендації Європейської антиревматичної ліги (EULAR) з лікування ААВ 2016 року [20], зіставляючи їх із рекомендаціями Британської спілки ревматологів (BSR) за 2014 рік [4]. Порівняльний аналіз демонструє великою мірою однакові підходи у веденні пацієнтів із системними васкулітами, однак у деяких пунктах простежують дещо відмінні принципи лікування, що, ймовірно, є наслідком доступних результатів останніх клінічних досліджень.
Відповідно до рекомендацій BSR основними принципами лікування є швидка діагностика та ініціація лікування, рання індукція ремісії з метою запобігання ураженням органів, підтримання ремісії, а також запобігання побічним ефектам лікування. В обох рекомендаціях зазначено, що пацієнтів з ААВ слід лікувати в закладах, які співпрацюють з експертними центрами, або безпосередньо в експертних центрах. Загальновизнані режими лікування системних васкулітів поділяють на індукцію ремісії, підтримання ремісії та довготривале спостереження (рис.) [4, 20].
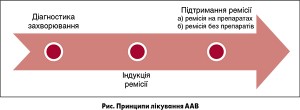
Залежно від перебігу захворювання розрізняють ремісію, рецидив захворювання та рефрактерний перебіг. Ремісія, тобто добре контрольоване захворювання, може бути на препаратах та без прийому препаратів (протягом останніх принаймні 6 міс). Рецидив — це активація в минулому добре контрольованого захворювання. Рефрактерний (або резистентний) перебіг означає прогресивне захворювання, яке не відповідає на призначене лікування [4, 20].
Індукція ремісії
Для індукції ремісії ААВ або в разі серйозного рецидиву захворювання, перебіг котрого являє собою загрозу для життя пацієнта чи функціонування певного органу, рекомендовано призначати глюкокортикоїди (ГК) та один із препаратів на вибір: циклофосфамід (перорально чи пульс-режим) або рітуксімаб. Якщо ж у пацієнта системний васкуліт не загрожує життю чи певному органу, тоді ГК дозволено комбінувати з метотрексатом або мікофенолату мофетилом. Доза метотрексату в настановах EULAR дещо нижча (20-25 мг/тиж) порівняно з BSR (25-30 мг/тиж). Як метод ад’ювантної терапії у хворих із швидко прогресуючим гломерулонефритом та сироватковим креатиніном понад 500 мкмоль/л, а також дифузними альвеолярними кровотечами можна застосувати плазмаферез [4, 20].
Системні васкуліти — тяжкі захворювання з високою летальністю без лікування. Досвід застосування циклофосфаміду справді дав змогу значно поліпшити прогноз для пацієнтів, однак побічні ефекти препарату, такі як інфекційні ураження, порушення фертильності та злоякісні новоутворення, особливо рак сечового міхура, змусили шукати нові препарати з кращим профілем безпечності. Успішне використання рітуксімабу у пацієнтів із системними васкулітами показало значно нижчий профіль токсичності порівняно з циклофосфамідом, разом із тим зіставну ефективність для індукції ремісії [11]. За відсутності альтернативи застосування циклофосфаміду, наприклад унаслідок побічних ефектів чи високої ціни рітуксімабу, для зменшення токсичності перорально чи внутрішньовенно (в/в) застосовують уромітексан (МЕСНА). Уромітексан зв’язується з токсичним метаболітом циклофосфаміду – акролеїном, перетворюючи його на нетоксичний [20].
У європейських рекомендаціях максимальна добова доза ГК для індукції ремісії — 80 мг/добу за преднізолоном, у британських — 60 мг/добу. Цікавим є те, що в нових рекомендаціях EULAR немає згадки про призначення пульс-терапії ГК. Експерти з Великої Британії допускають
застосування в/в інфузії ГК (250-500 мг метилпреднізолону) перед або разом із першими двома пульс-терапіями циклофосфаміду [4, 20].Річ у тім, що в літературі є небагато інформації про порівняльну ефективність в/в пульс-терапії ГК та пероральною формою. Незважаючи на це, чимало експертів підтримують доцільність призначення пульс-терапії ГК пацієнтам із тяжким перебігом васкуліту для індукції ремісії, це також відображено в дизайнах клінічних досліджень WGET, RAVE, RITUXVAS. Отже, зазначене питання залишається відкритим, а рішення щодо тактики лікування ГК приймає практичний лікар [16].
Підтримання ремісії: порівняння рекомендацій
У разі успішної індукції ремісії для подальшого контролю захворювання призначають імуносупресори, хоча вони менш потужні, ніж циклофосфамід. Для підтримання ремісії застосовують комбінацію ГК у низьких дозах та один із препаратів на вибір: азатіоприн, рітуксімаб, метотрексат чи мікофенолату мофетил і, як альтернатива, лефлуномід. Відповідно до обох рекомендацій фазу підтримання ремісії слід продовжувати принаймні протягом 24 міс, а у ПР‑3-позитивних пацієнтів — до 36 міс [4, 20]. Залучення легень та знижений рівень креатиніну асоціюється з підвищеним ризиком загострення ААВ [21].
Ризик загострення гранулематозного поліангіїту може знизитися за рахунок паралельного призначення антибіотика триметоприму/сульфаметоксазолу [4, 20]. Цікаво, що близько 65% пацієнтів із гранулематозним поліангіїтом – хронічні носії золотистого стафілокока в носовій порожнині, на відміну від 25% здорових осіб. Це, у свою чергу, асоціюється з підвищеним ризиком загострення захворювання, антибіотикотерапія справляє позитивний ефект [13].
Рефрактерне захворювання: порівняння рекомендацій
Рефрактерне захворювання – прогресивне захворювання, що не відповідає на призначену терапію, тобто ремісії не досягнуто [20]. У разі резистентності до лікування у фазі індукції ремісії необхідно змінити циклофосфамід на рітуксімаб або навпаки. Слід визначити можливі причини рефрактерності до терапії, за потреби переглянути діагноз і провести диференційну діагностику. В обох рекомендаціях наголошують на важливості лікування таких пацієнтів у тісній співпраці з або безпосередньо в експертних центрах [4, 20].
Під час ведення пацієнтів з ААВ слід звертати особливу увагу на системність ураження. Від того, які системи органів залучені в патологічний процес, залежить вибір стратегії лікування та подальший прогноз.Завжди необхідно проводити ретельну диференційну діагностику для виключення інших можливих причин системного захворювання, зокрема злоякісного процесу, системної інфекції, реакції на препарати, вторинних васкулітів тощо, іноді — з проведенням повторних біопсій [4, 8].
Так, близько 10-20% пацієнтів резистентні до лікування комбінацією циклофосфаміду та ГК. Дослідження пацієнтів з ААВ встановило, що предиктором резистентності до лікування є підвищений сироватковий рівень креатиніну. Можливим поясненням цієї асоціації є те, що лікарі у разі зниженого кліренсу креатиніну пацієнтів намагаються відповідно знизити дозу циклофосфаміду, оскільки препарат виводиться переважно нирками. Корекція дози у пацієнтів із порушенням функції нирок призводить до отримання нижчих доз препарату та зниження шансів ремісії [21].
Моніторинг і запобігання ускладненням лікування: порівняння рекомендацій
Згідно з рекомендаціями моніторинг рівнів АНЦА в крові не може бути підґрунтям для зміни терапії ААВ, краще в цьому разі проводити комплексне клінічне оцінювання стану пацієнта. Для цього можна використати затверджені методи оцінювання активності захворювання. У лікарській практиці та клінічних дослідженнях для визначення активності ААВ найчастіше використовують індекс BVAS.Хоча цей індекс дає змогу розрізнити стани активного захворювання та ремісії, результат певною мірою залежить від рішення особи, що проводить оцінювання [4, 5, 20].
У пацієнтів, які приймають імуносупресанти, насамперед циклофосфамід, необхідно виявляти можливі побічні ефекти та звертати на них увагу (наприклад, гематурія з незрозумілої причини як ознака геморагічного циститу чи злоякісного процесу сечового міхура). Європейські рекомендації наголошують на доцільності вимірювання сироваткових рівнів імуноглобуліну перед кожним курсом терапії рітуксімабом у пацієнтів із рецидивуючими інфекціями, тоді як у Великій Британії проводять дослідження концентрації імуноглобулінів усім пацієнтам перед уведенням рітуксімабу [4, 20].
Лікар повинен регулярно оцінювати серцево-судинний та інші ризики у пацієнтів з ААВ. Пацієнти, у свою чергу, мають отримувати належну інформацію про своє захворювання, опції лікування та залучатися до самомоніторингу – це може поліпшити прихильність хворого до терапії та прогноз ААВ [4, 20].
Висновки
Отже, ААВ – тяжкі захворювання, які можуть уражати практично всі органи та тканини. Системні васкуліти внаслідок потенційних ускладнень потребують швидкої діагностики та невідкладного лікування. Доступні до застосування препарати є досить ефективними, значно збільшують тривалість життя пацієнтів і покращують довготривалий прогноз, однак тривалий прийом імуносупресорів та ГК після індукції ремісії спричиняє численні побічні ефекти.
Література
1. ACR/EULAR study to develop classification and diagnostic criteria for primary systemic vasculitis. Available at: https://research.ndorms.ox.ac.uk/public/dcvas.
2. Anoek A.E. de Joode, et al. Performance of two strategies for urgent ANCA and anti-GBM analysis in vasculitis. European Journal of Internal Medicine 2014; 25: 182-186.
3. Csernok E., Moosig F. Current and emerging techniques for ANCA detection in vasculitis. Nat. Rev. Rheumatol. 2014; 10: 494-501.
4. Ntatsaki E., et al. BSR and BHPR guideline for the management of adults with ANCA-associated vasculitis. Rheumatology 2014; 53: 2306-2309.
5. Tomasson G. Outcome measures for antineutrophil cytoplasmic antibody-associated vasculitis. Curr Opin Rheumatol 2015; 27: 38-44.
6. Jennette J.C., et al. 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis & Rheumatism 2013 Jan; Vol. 65, No. 1: 1-11.
7. Jennette J. C., Falk R. J. Pathogenesis of antineutrophil cytoplasmic autoantibody – mediated disease. Nat. Rev. Rheumatol. 2014; 10: 463-473.
8. Kallenberg C. G.M. Key advance sin the clinical approach to ANCA-associated vasculitis. Nat. Rev. Rheumatol. 2014; 10: 484-493.
9. Lally L., Spiera R. Current Landscape of Antineutrophil Cytoplasmic Antibody-Associated Vasculitis. Rheum Dis Clin N Am 2015; 41: 1-19.
10. Lally L., Spiera R. F. Pulmonary Vasculitis. Rheum Dis Clin N Am 2015; 41: 315-331.
11. Silva-Fernandez L., et al. Biological therapy for systemic vasculitis: A systematic review. Seminars in Arthritis and Rheumatism 2014; 43: 542-557.
12. Millet A., et al. Antineutrophil cytoplasmic antibody-associated vasculitides: is it time to split up the group? Ann Rheum Dis 2013; 72: 1273-1279.
13. van Timmeren M.M., et al. Infectious triggers for vasculitis. Curr Opin Rheumatol 2014; 26: 416-423.
14. Dumoitier N., et al. Implication of B lymphocytes in the pathogenesis of ANCA-associated vasculit ides. Autoimmunity Reviews 2015; 14: 996-1004.
15. Waller R., et al. Update on the classification of vasculitis. Best Practice & Research Clinical Rheumatology 2013; 27: 3-17.
16. Keller S.F., Miloslavsky E.M. Corticosteroid sin Antineutrophil Cytoplasmic Antibody-Associated Vasculitis. Rheum Dis Clin N Am 2016; 42: 91-101.
17. Flint S.M., et al. Emerging concept sin the pathogenesis of antineutrophil cytoplasmic antibody-associated vasculitis. Curr Opin Rheumatol 2015; 27: 197-203.
18. Up To Date. Available at: www.uptodate.com.
19. William F. Pendergraft III, et al. Trojan horses: drug culprits associated with antineutrophil cytoplasmic autoantibody (ANCA) vasculitis. Curr Opin Rheumatol 2014; 26: 42-49.
20. Yates M., et al. EULAR/ERA-EDTA recommendations for the management of ANCA-associated vasculitis. Ann Rheum Dis 2016; 0: 1-12.
21. Li Z. - Y., et al. Predictors of Treatment Resistance and Relapse in Antineutrophil Cytoplasmic Antibody-Associated Vasculitis. Arthritis Rheumatol 2014 Jul; 66 (7): 1920-6.



