9 грудня, 2016
2015 год в кардиологии: сердечная недостаточность
В течение прошлого года были представлены и опубликованы результаты нескольких исследований, посвященных изучению новых возможностей терапии сердечной недостаточности (СН), как со сниженной, так и сохраненной фракцией выброса (ФВ). Большинство из них оказались нейтральными и не продемонстрировали влияния препаратов или методов терапии на исходы. Тем не менее они предоставили новую важную информацию для продолжения оптимизации помощи пациентам с СН.
Адаптивная сервовентиляция при СН с центральным апноэ во сне: польза или вред?
Расстройства дыхания во сне широко распространены среди пациентов с СН и сниженной ФВ. Известны два типа нарушений: обструктивное и центральное апноэ во сне. Распространенность центрального апноэ, которое может проявляться как нарушение дыхания по типу Чейна-Стокса, возрастает по мере увеличения тяжести СН. Данное состояние ассоциируется с неблагоприятными исходами. Целью исследования SERVE-HF было изучить эффекты адаптивной сервовентиляции (АСВ) у больных СН от средней тяжести до тяжелой с ФВ <45% и центральным типом апноэ во сне [1]. АСВ – аппаратный метод лечения центрального апноэ, при котором величина положительного давления в дыхательных путях на вдохе и выдохе динамично изменяется, подстраиваясь под каждый дыхательный цикл. В исследование включили 1325 пациентов, которых рандомизировали к АСВ (n=666) или в группу контроля (n=659). Пациенты относились к III функциональному классу СН по классификации Нью-Йоркской ассоциации сердца (NYHA) и получали оптимальную терапию в соответствии с современными рекомендациями.
Частота наступления комбинированной первичной конечной точки (смерть от любой причины, сердечно-сосудистое вмешательство по жизненным показаниям или внеплановая госпитализация по поводу СН) не различалась достоверно между группами: относительный риск (ОР) 1,13; 95% доверительный интервал (ДИ) 0,97-1,31; р=0,10. Неожиданным было достоверное увеличение общей смертности (ОР 1,28; 95% ДИ 1,06-1,55; р=0,01) и сердечно-сосудистой смертности (ОР 1,34; 95% ДИ 1,09-1,65; р=0,006) в группе АСВ. Результаты SERVE-HF контрастируют с доказательствами улучшения функции левого желудочка, качества жизни и снижения смертности, полученными в более ранних меньших исследованиях.
Одно из возможных объяснений повышения сердечно-сосудистой смертности заключается в том, что центральное апноэ во сне может быть компенсаторным механизмом, поэтому подавление этого адаптивного респираторного явления путем АСВ потенциально вредно. Cowie и соавт. предложили другое объяснение, согласно которому положительное давление в дыхательных путях может нарушать функцию сердца, особенно у пациентов с низким давлением заклинивания в легочных капиллярах. Для определения потенциального механизма вредного воздействия данного метода терапии необходимо будет уточнить сроки смерти и отношение времени наступления фатальных событий к применению АСВ.
Один важный вывод из негативных результатов SERVE-HF – это то, что данную процедуру больше не следует рекомендовать пациентам с СН, сниженной ФВ и центральным апноэ во сне и прекратить применять ее у тех больных, которым она уже назначена. Необходимо заметить, что это не относится к случаям обструктивного апноэ во сне.
Остается открытым вопрос о пользе или вреде других способов терапии нарушений дыхания по типу Чейна-Стокса, таких как стимуляция диафрагмального нерва, до тех пор, пока не будут получены результаты продолжающегося исследования, в котором изучается данный метод.
Сахароснижающие препараты и риск развития СН: новые убедительные результаты
Ингибиторы дипептидилпептидазы-4 (DPP4) использовались на протяжении нескольких лет для лечения сахарного диабета (СД) 2 типа. В 2013 г. были опубликованы результаты исследования SAVOR-TIMI 53, которые посеяли сомнения в безопасности данного класса препаратов в связи со случаями развития СН [2]. Это крупное исследование, в котором участвовали пациенты с СД и перенесенными сердечно-сосудистыми событиями или высоким сердечно-сосудистым риском, показало, что в целом кардиоваскулярная безопасность саксаглиптина не вызывает нареканий, кроме 27% увеличения риска госпитализаций по поводу ухудшения течения СН. Этому результату не было правдоподобного биологического объяснения. Тем не менее возникли опасения в отношении потенциального вреда, тем более что в еще одном исследовании – EXAMINE с участием больных СД, у которых развивался острый коронарный синдром, – была показана недостоверная тенденция к увеличению риска развития СН на фоне терапии другим ингибитором DPP4 – алоглиптином (табл. 1) [3].
Чтобы разрешить это противоречие, мы с нетерпением ожидали опубликования результатов еще одного мега-исследования TECOS с участием 14 671 пациента [4]. Включенные участники в возрасте 50 лет и старше имели СД 2 типа, установленный диагноз сердечно-сосудистого заболевания и исходный HbA1C 6,5-8%. Их рандомизировали к приему ингибитора DPP4 ситаглиптина или к контрольной терапии.

Через 3 года наблюдения не обнаружилось различий в частоте наступления комбинированной конечной точки (сердечно-сосудистая смерть, нефатальный инфаркт миокарда, нефатальный инсульт или госпитализация в связи с нестабильной стенокардией): ОР 0,98; 95% ДИ 0,88-1,09; р<0,001 для анализа нон-инфериорности. Важно, что частота развития СН была одинаковой в обеих ветвях исследования: ОР 1,00 (95% ДИ 0,83-1,20; р=0,98). Объяснения различий между эффектами ситаглиптина и саксаглиптина в отношении развития СН
остаются сомнительными. Различия в популяциях двух исследований вряд ли имели значение, так как клинические профили пациентов были весьма схожими. Потенциальным объяснением может быть неодинаковое сродство двух ингибиторов к различным субстратам DPP4. Наконец, нельзя исключить роль случайности в этом крупном исследовании.
Каким бы ни было объяснение, результаты этого большого исследования у пациентов с СД 2 типа исключают наличие у ингибиторов DPP4 классового эффекта повышения риска СН и убеждают в безопасности ситаглиптина у пациентов с уже существующей СН или высоким риском ее развития.
В плацебо-контролируемом исследовании EMPA-REG OUTCOME тестировались две дозы ингибитора натрий-глюкозного ко-транспортера 2 типа – эмпаглифлозина у 7020 пациентов с СД 2 типа категории высокого сердечно-сосудистого риска [5]. По прошествии периода наблюдения с медианой 3,1 года первичный исход, в котором учитывали смерть от сердечно-сосудистых причин, нефатальный инфаркт миокарда или нефатальный инсульт, наступал достоверно реже на 14% у пациентов, которые получали терапию эмпаглифлозином. Интересно, что две вторичные конечные точки – госпитализация в связи с СН и комбинация госпитализации в связи с СН или смерти от сердечно-сосудистых причин – также регистрировались достоверно реже: на 35% (р=0,002) и 34% (р<0,01) соответственно. Это свидетельствует о том, что новый противодиабетический препарат дополнительно к стандартной терапии не только безопасен, но и предотвращает госпитализации по поводу СН у пациентов с СД 2 типа.
Лечение больных СН с сохраненной ФВ остается
клинической дилеммой
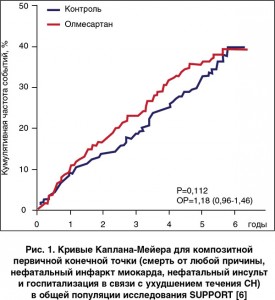
Медикаментозная терапия СН с сохраненной ФВ (СНсФВ) по-прежнему является сложной проблемой, и ни один из препаратов не продемонстрировал отчетливого положительного влияния на заболеваемость и смертность в этой популяции пациентов (рис. 1). В исследовании SUPPORT проверялась гипотеза о том, влияет ли дополнительная терапия блокатором рецепторов ангиотензина (БРА) олмесартаном на смертность и заболеваемость гипертензивных пациентов с хронической СН, которые уже принимают ингибитор ангиотензинпревращающего фермента (ИАПФ), бета-блокатор или оба этих препарата. В это проспективное рандомизированное открытое исследование включили 1147 пациентов [6]. Средняя ФВ составляла 54%. За период наблюдения с медианой 4,4 года не было зафиксировано статистически достоверных различий между двумя группами по частоте наступления комбинированного первичного исхода, который включал смерть от любой причины, нефатальный инфаркт миокарда, нефатальный инсульт и госпитализацию в связи с ухудшением течения СН (ОР 1,18; 95% ДИ 0,96-1,46; р=0,11). В то же время в экспериментальной группе достоверно чаще регистрировались случаи нарушения функции почек. Анализ в подгруппах показал, что назначение олмесартана тем пациентам, которые принимали комбинированную терапию ИАПФ и бета-блокатором, ассоциировалось с достоверным повышением частоты наступления первичной конечной точки (ОР 1,47; 95% ДИ 1,11-1,95; р=0,006), а также общей смертности и почечной дисфункции. Эти результаты позволили прийти к выводу, что комбинированная терапия ИАПФ, БРА и бета-блокаторами не рекомендуется у пациентов с СНсФВ в связи с повышением сердечно-сосудистого риска и риска развития почечной дисфункции.
В 2013 г. исследование RELAX с участием 216 пожилых пациентов с СНсФВ показало отсутствие влияния ингибитора фосфодиэстеразы 5 типа силденафила на максимально переносимую нагрузку, расстояние 6-минутной ходьбы, клинический статус, качество жизни, ремоделирование левого желудочка и диастолическую функцию за 24 недели наблюдения [7]. Эти данные не согласовались с результатами предшествующего одноцентрового исследования, в котором было показано положительное влияние препарата на инвазивно измеряемые параметры гемодинамики, эхокардиографические критерии и качество жизни у пациентов с легочной гипертензией, связанной с СНсФВ [8].
Результаты еще одного моноцентрового исследования, которые были недавно опубликованы
в Европейском журнале сердца, подвергают сомнению целесообразность применения силденафила
у пациентов с СНсФВ и легочной гипертензией [9]. 52 пациента с СНсФВ и преимущественно изолированной посткапиллярной легочной гипертензией были рандомизированы в группы силденафила и плацебо. Через 24 недели силденафил не снижал давление в легочной артерии и не улучшал другие инвазивно измеряемые параметры гемодинамики, а также клинический статус, что согласуется с результатами вышеупомянутого исследования RELAX и указывает на отсутствие преимуществ этого препарата в лечении пациентов с СНсФВ и ассоциированной легочной гипертензией.
По современным представлениям о патогенезе СНсФВ, вследствие нарушенной биодоступности оксида азота снижается содержание циклического гуанилатмонофосфата (цГМФ) в миоцитах. Одно из возможных объяснений неэффективности силденафила заключается в том, что проблема состоит в большей степени в недостаточной продукции цГМФ, чем в его усиленной деградации, подавляемой ингибиторами ФДЭ-5, такими как силденафил. Поэтому интересно будет узнать результаты исследований, в которых в настоящее время изучается растворимый стимулятор гуанилатциклазы – риоцигуат. Вместе с тем результаты исследования SOCRATES-REDUCED ставят под сомнение концепцию модуляции гуанилатциклазы и возвращают нас к проблеме относительного дефицита цГМФ [10]. В этом дозопоисковом исследовании II фазы
у больных СН со сниженной ФВ и ухудшением течения хронической СН (ХСН) оральный стимулятор гуанилатциклазы верицигуат не влиял на конечную точку – снижение уровня N-терминального предшественника натрийуретического пептида В типа (NT-proBNP) через 12 недель при оценке результатов терапии всеми исследуемыми дозами, несмотря на хорошую переносимость. Дополнительный анализ подтвердил эффективность и безопасность в подгруппе 10 мг, но для оценки потенциальной роли этого класса препаратов у пациентов с ухудшением течения ХСН необходимы дальнейшие исследования.
Существующая парадигма, согласно которой повышение биодоступности оксида азота может обеспечить положительный клинический эффект, вызывает вопросы после недавней публикации результатов многоцентрового двойного слепого плацебо-контролируемого исследования NEAT-HFpEF (влияние нитратов на активность и переносимость нагрузок при СНсФВ) [11]. Исследование спонсировалось Национальным институтом сердца, легких и крови (США) и включало 110 больных с СНсФВ, которых случайным образом распределяли в группы 6-недельного приема изосорбида мононитрата в режиме эскалации дозы (с 30 до 60 и 120 мг один раз в сутки) или плацебо. Затем осуществляли перекрестную смену назначений в группах и продолжали лечение еще 6 недель. Интригующим результатом стало то, что на фоне терапии нитратом во всем диапазоне доз уровень активности пациентов был ниже, качество жизни не улучшалось, субмаксимальная переносимость нагрузки не увеличивалась по сравнению с группой плацебо. Следует отметить, что на результат не влияли поправки на другие факторы, такие как возраст и пол больных, этиология СН, уровни натрийуретического пептида или артериального давления. Интересно предположить, могут ли другие донаторы NO (продемонстрировавшие способность повышать биодоступность оксида азота во время нагрузки) показать лучшие результаты в условиях исследования. Этот неожиданный и даже парадоксальный результат NEAT-HFpEF в очередной раз дает понять, насколько отличаются патофизиологические механизмы СНсФВ и СН со сниженной ФВ. В то время как нитраты длительного действия уменьшают симптоматику СН с низкой ФВ, результаты NEAT-HFpEF указывают на то, что потенциальные гемодинамические преимущества нитратов, скорее всего, не играют роли в условиях повышенной жесткости желудочков и сосудов, автономной дисфункции, хронотропной недостаточности и нарушенной чувствительности барорефлексов, которые часто наблюдаются при СНсФВ.
Ангионевротический отек и ИАПФ
Ангионевротический отек – редкий, но потенциально опасный побочный эффект ИАПФ, для которого не существует специфического лечения. Он связан с ингибированием деградации брадикинина, что приводит к повышению активности этого пептида. В исследовании II фазы сравнивались эффекты подкожных инъекций селективного антагониста брадикининовых рецепторов В2 икатибанта и внутривенной терапии преднизолоном в сочетании с антигистаминным препаратом клемастином у 27 пациентов с ИАПФ-индуцированным ангионевротическим отеком верхних дыхательных путей [12]. После введения икатибанта наблюдалось полное разрешение симптомов в течение 8 ч по сравнению с 27 ч в результате применения стандартной терапии. Эти результаты свидетельствуют в пользу более высокой эффективности антагониста брадикининовых рецепторов при ИАПФ-индуцированном ангионевротическом отеке.
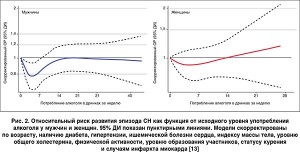
Алкоголь и риск развития СН
Злоупотребление алкоголем ассоциируется с кардиальной дисфункцией и возможным развитием алкогольной кардиомиопатии (рис. 2). Однако сведения о связи умеренного потребления алкоголя с развитием СН противоречивы. В исследовании ARIC (риск развития атеросклероза в общинах) регистрировались самооценки потребления алкоголя 14 629 участниками, большинство из которых исходно не имели СН. В ходе наблюдения, которое длилось в среднем 24 года, эпизоды СН возникали у 1271 мужчины и 1237 женщин. У мужчин, которые выпивали до 7 дринков в неделю (один дринк соответствует 14 г алкоголя), риск развития СН был ниже, чем у трезвенников (ОР 0,80; 95% ДИ 0,68-0,94; р=0,006). Этот защитный эффект был менее отчетливым у женщин (ОР 0,84; 95% ДИ 0,71-1,00; р=0,05). В категории лиц, склонных к тяжелому потреблению, риск развития СН не отличался от такового у непьющих участников, как среди женщин, так и среди мужчин. Эти результаты позволяют предположить, что умеренное употребление алкоголя ассоциируется с уменьшением риска развития СН.
Генная терапия ХСН: разочарование
Регенерация сердца путем переноса генов в миокард – инновационный подход к лечению СН. Аномальная циркуляция кальция в кардиомиоцитах – знаковое явление при СН от средней тяжести до тяжелой, и ключевым элементом этой дисфункции является недостаточная экспрессия и активность Ca2+АТФазы типа 2а (SERCA2a). Эта молекула перекачивает кальций из цитозоля во внутриклеточные хранилища, такие как саркоплазматический ретикулум. Доклинические исследования показали, что повышенная экспрессия SERCA2a в кардиомиоцитах нормализует обмен кальция и что перенос гена, кодирующего SERCA2a, на крупных животных моделях может вызывать обратное развитие кардиальной дисфункции. В исследование CUPID 2 включили 250 пациентов с тяжелой СН, которым внутрикоронарно вводили трансген (123) или
плацебо (127) [14]. Первичной конечной точкой служило время до повторной госпитализации, связанной с СН, и амбулаторное ухудшение течения СН с терминальными событиями, включая смерть от любой причины или трансплантацию.
В результате не было отмечено различий между активной ветвью исследования и плацебо по первичной конечной точке (ОР 0,93; 95% ДИ 0,53-1,65; р=0,81), а также ни по одной из вторичных конечных точек. Проблемы с безопасностью терапии в ходе исследования не возникали. Эти разочаровывающие результаты пока что не получили удовлетворительного объяснения и противоречат данным предыдущего меньшего исследования (CUPID), в котором интракоронарные инъекции трансгена SERCA2a ассоциировались с дозозависимым положительным влиянием на функцию желудочков, самочувствие пациентов и биомаркеры спустя 6 и 12 мес, а через 3 года исходы улучшились у пациентов, получавших высокую дозу. Вероятно, неудача связана с дозой трансгена, методикой инъекций, длительностью эффекта, выбором типа вектора (в данном случае – аденовирус) и промоутера (цитомегаловирус), а также мишени. Остается надеяться, что эти негативные результаты не заморозят исследования в данном направлении, и что различные подходы, включая более кардиоспецифические промоутеры, векторы и методики инъекций, будут опробованы для лучшей оценки потенциальной роли генного переноса в кардиальной регенерации.
Лечение кардиомиопатии Чагаса бензнидазолом
Болезнь Чагаса – паразитарное заболевание, распространенное в Латинской Америке и вызывающее самую частую в этом регионе форму неишемической кардиомиопатии. Кардиомиопатия Чагаса развивается у 25% пациентов, инфицированных Trypanosoma cruzi, через 20-30 лет после перенесенной острой инфекции. Роль трипаноцидной терапии на стадии кардиомиопатии Чагаса не доказана. В плацебо-контролируемом исследовании BENEFIT (изучение бензнидазола для прерывания течения трипаносомиаза) изучались эффекты орального бензнидазола (трипаноцидный препарат) у 2854 пациентов с подтвержденной кардиомиопатией Чагаса [15]. Препарат назначался курсом 40-80 дней, после чего пациентов наблюдали в среднем 5,4 года. Первичный исход включал время до смерти, реанимацию при желудочковой тахикардии, имплантацию искусственного водителя ритма или кардиовертера-дефибриллятора, трансплантацию сердца, развитие СН, инсульта или другие тромбоэмболические события. Хотя трипаноцидная терапия бензнидазолом приводила к достоверной элиминации паразита, что подтверждалось методом полимеразной цепной реакции, не было получено статистически достоверного эффекта в отношении первичного исхода (ОР 0,93; 95% ДИ 0,81-1,07; р=0,31). Возможные объяснения негативных результатов предполагают генетическую вариабельность T. cruzi, недостаточно длительный период наблюдения и позднее начало терапии на стадии развитой патологии сердца.
European Heart Journal (2016) 37, 437-441.
Перевел с англ. Дмитрий Молчанов
Литература
1. Cowie M.R., Woehrle H., Wegscheider K., Angermann C., D’Ortho M.P., Erdmann E., Levy P., Simonds A., Somers V.K., Zannad F., Somers V.K. Adaptive servo-ventilation for central sleep apnea in systolic heart failure. N Engl J Med 2015; doi:10.1056/NEJMoa1506459.
2. Scirica B.M., Bhatt D.L., Braunwald E., Steg G., Davison J., Hirshberg B., Ohman P., Frederich R., Wiviott S.D., Hoffman E.B., Cavender M.A., Udell J.A., Desai N.R., Mozenson O., McGuireD.K., Ray K.K., Leiter L.A., Raz I.; for the SAVOR-TIMI 53 Steering Committee and Investigators. Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus. N Engl J Med 2013; 369: 1317-1326.
3. White W.B., Cannon C.P., Heller S.R., Nissen S.E., Bergenstal R.M., Bakris G.L., Perez A.T., Fleck P.R., Mehta C.R., Kupfer S., Wilson C., Cushman W.C., Zannad F.; EXAMINE Investigators. Alogliptin after acute coronary syndrome in patients with type 2 diabetes. N Engl J Med 2013; 369: 1327-1335.
4. Green J.B., Bethel M.A., Armstrong P.W., Buse J.B., Engel S.S., Garg J., Josse R., Kaufman K.D., Koglin J., Korn S., Lachin J.M., McGuire D.K., Pencina M.J., Standl E., Stein P.P., Suryawanshi S., Van de Werf F., Peterson E.D., Holman R.R.; TECOS Study Group. Effect of Sitagliptin on cardiovascular outcomes in type 2 diabetes. N Engl J Med 2015; 373: 232-242.
5. Zinman B., Wanner C., Lachin J.M., Fitchett D., Bluhmki E., Hantel S., Mattheus M., Devins T., Johansen O.E.,Woerle H.J., Broedl U.C., Inzucchi S.E.; EMPA-RE GOUTCOME Investigators. Empaglifiozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015; doi:10.1056/NEJMoal501720 [Epub ahead of print].
6. Sakata Y., Shiba N., Takahashi J., Miyata S., Nochioka K., Miura M., Takada T., Saga C., Shinozaki T., Sugi M., Nakagawa M., Sekiguchi N., Komaru T., Kato A., Fukuchi M., Nozaki E., Hiramoto T., Inoue K., Goto T., Ohe M., Tamaki K., Ibayashi S., Ishide N., Maruyama Y., Tsuji I., Shimokawa H.; SUPPORT Trial Investigators; SUPPORT Trial Investigators. Clinical impacts of additive use of olmesartan in hypertensive patients with chronic heart failure: the supplemental benesit of an angiotensin receptor blocker in hypertensive patients with stable heart failure using olmesartan (SUPPORT) trial. Eur Heart J 2015; 36: 915-923.
7. Redfield M.M., Chen H.H., Borlaug B.A., Semigran M.J., Lee K.L., Lewis G., LeWinter M.M., Rouleau J.L., Bull D.A., Mann D.L., Deswal A., Stevenson L.W., Givertz M.M., Ofili E.O., O’Connor C.M., Felker G.M., Goldsmith S.R., Bart B.A., McNulty S.E., Ibarra J.C., Lin G., Oh J.K., Patel M.R., Kim R.J., Tracy R.P., Velazquez E.J., Anstrom K.J., Hernandez A.F., Mascette A.M., Braunwald E.; RELAX Trial. Effect of phosphodiesterase-5 inhibition on exercise capacity and clinical status in heart failure with preserved ejection fraction: a randomized clinical trial. JAMA 2013; 309: 1268-1277.
8. Guazzi M., Vicenzi M., Arena R., Guazzi M.D. Pulmonary hypertension in heart failure with preserved ejection fraction: a target of phosphodiesterase-5 inhibition in a 1-year study. Circulation 2011; 124: 164-174.
9. Hoendermis E.S., Liu L.C., Hummel Y.M., van der Meer P., de Boer R.A., Berger R.M., van Veldhuisen D.J., Voors A.A. Effects of sildenafsl on invasive haemodynamics and exercise capacity in heart failure patients with preserved ejection fraction and pulmonary hypertension: a randomized controlled trial. Eur Heart J 2015; 36: 2565-2573.
10. Gheorghiade M., Greene S.J., Butler J., Filippatos G., Lam C.S.P., Maggioni A.P., Ponikowski P., Shah S.J., Solomon S.D., Kraigher-Krainer E., Samano E.T., Muller K., Roessig L., Pieske B.; for the SOCRATES-REDUCED Investigators and Coordina- tors. Effect of vericiguat, a soluble guanylate cyclase stimulator, on natriuretic peptide levels in patients with worsening chronic heart failure and reduced ejection fraction: the SOCRATES-REDUCED randomized trial. JAMA 2015; 314: 2251-2262.
11. Redfield M.M., Anstrom K.J., Levine J.A., Koepp G.A., Borlaug B.A., Chen H.H., LeWinter M.M., Joseph S.M., Shah S.J., Semigran M.J., Felker G.M., Cole R.T., Reeves G.R., Tedford R.J., Tang W.H., McNulty S.E., Velazquez E.J., Shah M.R., Braunwald E.; NHLBI Heart Failure Clinical Research Network. Isosorbide mononitrate in heart failure with preserved ejection fraction. N Engl J Med 2015 [Epub ahead of print].
12. Bas M., Greve J., Stelter K., Havel M., Strassen U., Rotter N., Veit J., Schossow B., Hapfelmeier A., Kehl V., Kojda G., Hoffmann T.K. A randomized trial of icatibant in ACE-inhibitor-induced angioedema.
N Engl J Med 2015; 372: 418-425.
13. Goncalves A., Claggett B., Jhund P.S., Rosamond W., Deswal A., Aguilar D., Shah A.M., Cheng S., Solomon S.D. Alcohol consumption and risk of heart failure: the Atherosclerosis Risk in Communities Study. Eur Heart J 2015; 36: 939-945.
14. Greenberg B., Butler J., Felker G.M., Ponikowski P., Voors A.A., Desai A.S., Barnard D., Bouchard A., Jaski B., Lyon A.R., Pogoda J.M., Rudy J.J., Zsebo K.M. Calciumup-regulation by percutaneous administration of gene therapy in cardiac disease phase 2b (CUPID 2): a randomised, multinational, double-blind, placebo-controlled trial. The Lancet 2016; (in press).
15. Morillo C.A., Marin-Neto J.A., Avezum A., Sosa-Estani S., Rassi A. Jr, Rosas F., Villena E., Quiroz R., Bonilla R., Britto C., Guhl F., Velazquez E., Bonilla L., Meeks B., Rao-Melacini P., Pogue J., Mattos A., Lazdins J., Rassi A., Connolly S.J., Yusuf S.; BENEFIT Investigators. Randomized trial of benznidazole for chronic Chagas’ cardiomyopathy. N Engl J Med 2015 [Epub ahead of print].