14 вересня, 2016
Профилактика сердечно-сосудистых событий: место гиполипидемической и цитопротекторной терапии
По материалам научно-практической конференции
«Здоровый образ жизни и рациональная фармакотерапия – ключ к успеху» (19 мая, г. Харьков)
Сердечно-сосудистая (СС) профилактика – многогранное направление в кардиологии, реализовать которое вполне возможно при условии четкого выполнения существующих стандартов лечения и профилактики СС-заболеваний (ССЗ). Каждый из аспектов профилактики ССЗ заслуживает отдельного внимания.
 Двум из них – гиполипидемической и цитопротекторной терапии в профилактике ССЗ – был посвящен доклад руководителя отдела клинической фармакологии и фармакотерапии Национального института терапии им. Л.Т. Малой НАМН Украины (г. Харьков), доктора медицинских наук, профессора Юрия Степановича Рудыка.
Двум из них – гиполипидемической и цитопротекторной терапии в профилактике ССЗ – был посвящен доклад руководителя отдела клинической фармакологии и фармакотерапии Национального института терапии им. Л.Т. Малой НАМН Украины (г. Харьков), доктора медицинских наук, профессора Юрия Степановича Рудыка.
Согласно европейским рекомендациям по профилактике ССЗ в клинической практике 2012 г. одним из главных факторов СС-риска является повышенный уровень холестерина липопротеинов низкой плотности (ХС ЛПНП). В связи с этим ХС ЛПНП рассматривается как главная липидная цель, а достижение рекомендованных значений этого показателя – как одна из основных задач при ведении пациентов высокого и очень высокого риска. Для решения этой задачи в качестве препаратов первой линии у пациентов с гиперхолестеринемией или комбинированной гиперлипидемией используются статины – препараты, которые в рандомизированных клинических исследованиях продемонстрировали не только выраженный гиполипидемический эффект, но и снижение риска развития СС-осложнений и смерти у больных высокого риска.
Безусловно, эффективное снижение СС-риска невозможно без комплексного подхода к решению проблемы и влияния на другие факторы риска: артериальное давление (АД), гипергликемию, повышенный тромботический потенциал крови. Однако именно статины вносят наибольший вклад в снижение риска – на 20-50%, тогда как гипогликемическая терапия (метформин, сульфонилмочевина, инсулин) снижает СС-риск на 21-39%; антигипертензивная – на 25-44%, антитромбоцитарная (ацетилсалициловая кислота) – на 15-20% (Маньковский Б.Н., 2012).
Назначая статинотерапию, врач должен сделать семь простых шагов: 1) определить СС-риск пациента; 2) обсудить с пациентом особенности профилактики ССЗ; 3) определить целевой уровень ХС ЛПНП в зависимости от степени риска; 4) рассчитать необходимый процент снижения ХС ЛПНП; 5) выбрать статин, который позволит его достичь; 6) титровать дозу статина до максимально переносимой; 7) назначить комбинированную гиполипидемическую терапию при неэффективности монотерапии статином.
Профессор Ю.С. Рудык подробно рассмотрел данный пошаговый алгоритм, отметив, что чаще всего врачи в реальной практике недооценивают СС-риск у пациентов, даже используя шкалу SCORE, которая учитывает возраст и пол пациентов, уровень систолического АД и уровень общего ХС (ОХС). Как часто в реальной практике мы назначаем интенсивную терапию, направленную на снижение СС‑риска у пациентов с артериальной гипертензией (АГ)
І-ІІ степени? Не секрет, что чаще всего у таких больных риск развития ССЗ и смерти даже не рассчитывается. Между тем, 60% из них имеют высокий и очень высокий риск (Оганов Р.Г., 2005), поскольку в подавляющем большинстве случаев, помимо АГ, у них присутствуют и другие факторы риска.
Назначить лечение без дополнительного расчета суммарного риска по шкале SCORE можно только пациентам высокого риска, а именно:
•с установленным диагнозом ССЗ;
• с сахарным диабетом 1 и 2 типа;
• с повышенным уровнем общего ХС > 8,0 ммоль/л или значениями АД > 180/110 мм рт. ст.
Общий СС-риск может быть выше, чем определенный по шкале, в таких случаях:
– у «асимптомных» пациентов с субклиническим атеросклерозом (по данным ультразвукового исследования сонных артерий, электронно-лучевой или мультиспиральной компьютерной томографии);
– у больных с отягощенным семейным анамнезом (раннее развитие ССЗ у ближайших родственников);
– у пациентов с низким уровнем ХС липопротеинов высокой плотности (ХС ЛПВП), высокими уровнями триглицеридов (ТГ), нарушенной толерантностью к глюкозе;
– при повышении уровня маркеров воспаления (С-реактивного белка, фибриногена);
– у пациентов с ожирением или ведущих малоподвижный образ жизни;
– у больных с выявленной гипертрофией левого желудочка (по данным ЭКГ или ЭхоКГ).
Таким образом, врач должен учитывать большое количество факторов для того, чтобы правильно оценить риск и назначить лечение, интенсивность которого будет соответствовать степени риска. Например, для пациентов с низким уровнем ХС ЛПВП существует модифицированная шкала SCORE, позволяющая рассчитать СС-риск с учетом значений ХС ЛПВП.
В ходе доклада был выполнен разбор клинического случая, когда тактика ведения пациента с АГ строилась на основании результатов оценки СС‑риска с учетом всех имеющихся неблагоприятных факторов.
Риск смерти от ССЗ в ближайшие 10 лет у пациента 53 лет, курящего, с АГ (систолическое АД 165 мм рт. ст.), гиперхолестеринемией (ОХС – 7,3 ммоль/л), гипертриглицеридемией, ожирением, ведущего малоподвижный образ жизни и подверженного стрессовым факторам составил 8%.
Согласно унифицированному клиническому протоколу экстренной, первичной, вторичной и третичной медицинской помощи по лечению АГ (приказ МЗ Украины № 284 от 24.05.2012 г.) всем пациентам с АГ высокого и очень высокого СС-риска следует обязательно назначить статины в стандартных дозировках при отсутствии противопоказаний. При этом необходимо стремиться к достижению целевых значений ХС ЛПНП <2,5 ммоль/л у пациентов высокого риска и <1,8 ммоль/л – у пациентов очень высокого риска.
Уровень ХС ЛПНП (ммоль/л) рассчитывается по формуле Фридвальда: ХС ЛПНП = ОХС – (ХС ЛПВП + ТГ/2,2). Данная формула дает точный результат при условии, что уровень ТГ не превышает 4,5 ммоль/л.
Для того чтобы понимать, насколько интенсивной должна быть статинотерапия, следует рассчитать необходимый процент снижения ХС ЛПНП. В рассматриваемом клиническом случае уровень ХС ЛПНП составлял 4,5 ммоль/л. Исходя из этого, а также из целевого уровня ХС ЛПНП (<2,5 ммоль/л), данный показатель должен быть снижен не менее чем на 44% (табл.).
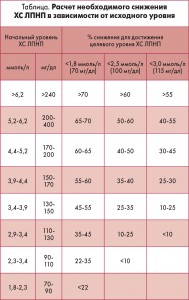 Таким образом, назначая статинотерапию этому пациенту, следует стремиться к снижению ХС ЛПНП как минимум на 44%. Этой цели можно достичь, назначив, например, розувастатин в минимальной дозе (10 мг), что обеспечивает снижение ХС ЛПНП на 46%; аторвастатин позволяет достичь приблизительно такого же эффекта (снижение ХС ЛПНП на 43%) при использовании в средней дозе – 20 мг (исследование STELLAR, Jones P. et al., 2003). Оптимальным выбором в данной ситуации будет назначение розувастатина, который продемонстрировал эффективность в первичной профилактике СС-осложнений в ходе клинических исследований. Так, в обсервационном исследовании, проведенном во Франции, показано, что розувастатин снижает риск развития первого эпизода острого коронарного синдрома – ОКС (Grimaidi-Bensouda L. et al., 2013).
Таким образом, назначая статинотерапию этому пациенту, следует стремиться к снижению ХС ЛПНП как минимум на 44%. Этой цели можно достичь, назначив, например, розувастатин в минимальной дозе (10 мг), что обеспечивает снижение ХС ЛПНП на 46%; аторвастатин позволяет достичь приблизительно такого же эффекта (снижение ХС ЛПНП на 43%) при использовании в средней дозе – 20 мг (исследование STELLAR, Jones P. et al., 2003). Оптимальным выбором в данной ситуации будет назначение розувастатина, который продемонстрировал эффективность в первичной профилактике СС-осложнений в ходе клинических исследований. Так, в обсервационном исследовании, проведенном во Франции, показано, что розувастатин снижает риск развития первого эпизода острого коронарного синдрома – ОКС (Grimaidi-Bensouda L. et al., 2013).
Результаты другого исследования – JUPITER – являются одним из наиболее сильных аргументов,
позволяющих говорить об эффективности статинотерапии в первичной СС-профилактике. Уникальность этого крупного исследования состоит в том, что в нем участвовали пациенты без явных ССЗ, но с увеличенным СС-риском в соответствии с возрастом и повышенным уровнем СРБ. В этом исследовании на фоне лечения розувастатином наблюдали снижение не только СС-риска, но и общей смертности (на 20%). Кроме того, на большой популяции пациентов (почти 18 тыс.) была подтверждена безопасность розувастатина: изменения почти всех исследовавшихся показателей (включая уровень в крови печеночных ферментов и креатинфосфокиназы) не отличались от таковых в группе плацебо.
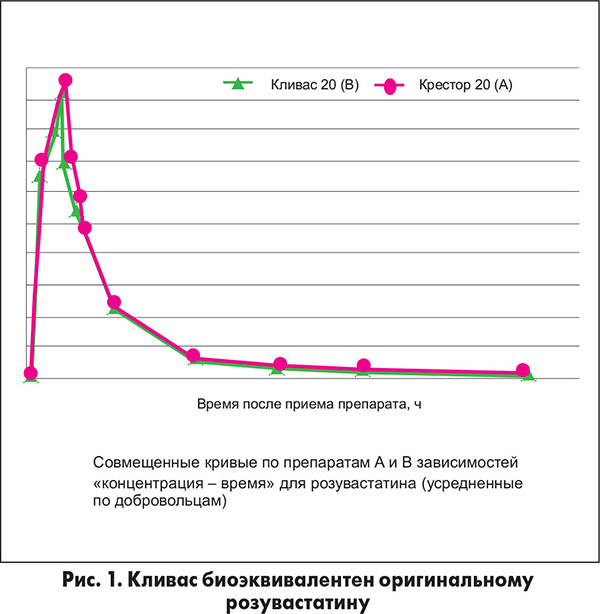
Назначая розувастатин даже в минимальной дозе – 10 мг, – мы сможем добиться достижения целевого уровня ХС ЛПНП у многих больных; у пациентов с исходно высокими значениями этого показателя целесообразно назначить препарат в дозе 20 мг – это значительно увеличивает шансы на достижение важнейшей терапевтической цели у больных очень высокого риска. Как один из способов повышения доступности жизнеспасающей терапии для широкого круга пациентов международные эксперты предлагают сегодня назначение генерических препаратов. Однако при этом не следует забывать о важном условии: биоэквивалентность генерика оригинальному препарату должна быть научно подтверждена, и с уверенностью можно говорить о том, что препарат Кливас (розувастатин) соответствует этому требованию, что было доказано в специально спланированных исследованиях (рис. 1).
Вторая часть доклада профессора Ю.С. Рудыка была посвящена возможностям в снижении
СС-риска у пациентов, уже перенесших коронарные события. В качестве примера была рассмотрена история болезни пациента, перенесшего ОКС и ангиопластику и повторно обратившегося за консультацией к кардиологу через 12 мес после реваскуляризации по поводу характерных болей за грудиной, возникающих при ходьбе в умеренном темпе на расстояние >500 м. Ухудшение состояния отмечалось на фоне принимаемой (со слов пациента) стандартной терапии, включающей два антиагреганта, статин в высокой дозе, бета-блокатор и ингибитор ангиотензинпревращающего фермента. На основании результатов обследования и теста с физической нагрузкой был установлен диагноз стенокардии напряжения II функционального класса.
Следует отметить, что возникновение стенокардии напряжения после удачной ангиопластики – достаточно распространенная ситуация, и от действий лечащего врача будет зависеть не только качество жизни пациента (частота приступов стенокардии и толерантность к физической нагрузке), но и ее продолжительность, поскольку влияние частоты приступов стенокардии на выживаемость пациентов с ишемической болезнью сердца (ИБС) является доказанным фактом.
Большинство больных после процедуры реваскуляризации миокарда продолжают принимать антиангинальные средства, однако препаратов, рекомендованных сегодня в качестве терапии первой линии, часто оказывается недостаточно для того, чтобы вести привычный активный образ жизни. Как правило, требуется усиление антиишемической терапии, например, путем дополнительного назначения триметазидина, который влияет на энергетические процессы в кардиомиоцитах, предупреждая, таким образом, ишемическое повреждение миокарда.
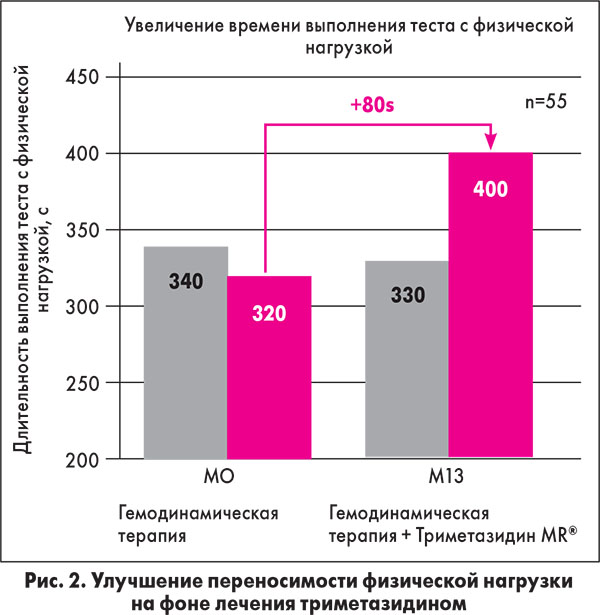
Триметазидин при добавлении к стандартной терапии ИБС улучшает переносимость физической
нагрузки (рис. 2) (Fragasso et al., 2006).
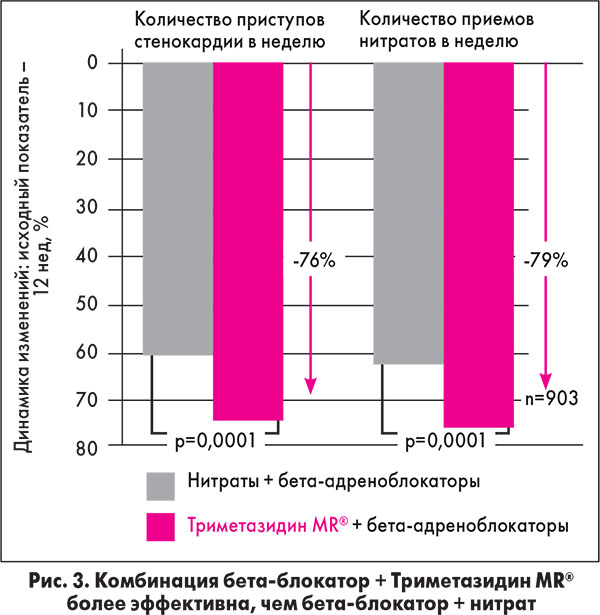
В специально спланированном клиническом исследовании показано, что комбинация бета-блокатора и триметазидина более эффективна у пациентов со стабильной стенокардией в снижении частоты приступов и потребности в приеме нитратов (рис. 3).
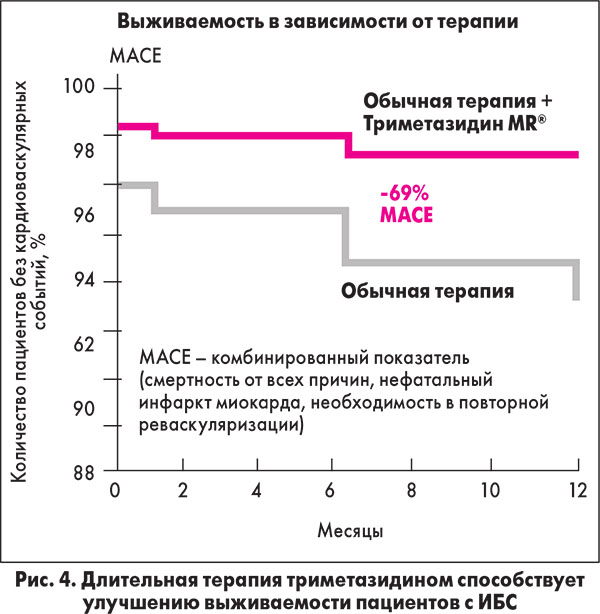
Но наиболее важны данные, демонстрирующие эффективность триметазидина, применяемого в дополнение к стандартной терапии ИБС, в отношении выживаемости больных (Kim J. et al., 2012) (рис. 4).
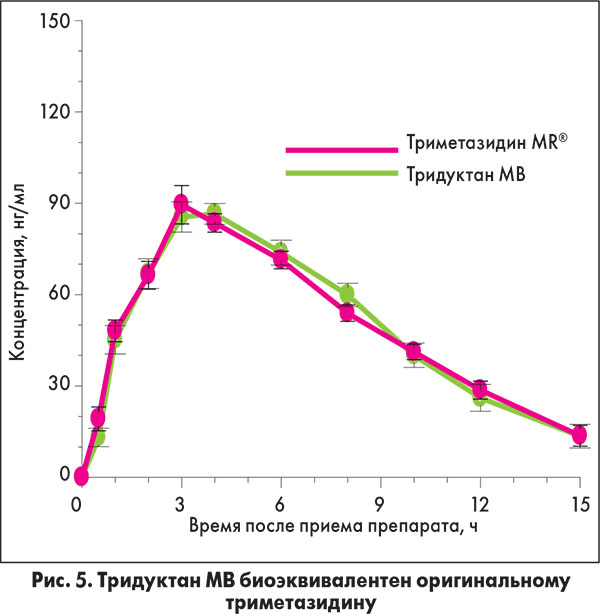
Всего несколько лет назад новую концепцию лечения стабильной ИБС, согласно которой важная роль в защите миокарда от ишемического повреждения отводилась кардиомиоцитопротекторной терапии, озвучил на конгрессе Европейского общества кардиологов профессор M. Marzilli (2011). Сегодня мы обладаем не только доказательствами эффективности такого подхода, но и возможностью назначить нашим пациентам эффективную и доступную терапию триметазидином благодаря появлению на рынке генерического препарата Тридуктан МВ. Тридуктан МВ – это новая лекарственная форма триметазидина с модифицированным
высвобождением. Биоэквивалентность Тридуктана оригинальному триметазидину MR доказана: на рисунке 5 продемонстрировано, что фармакокинетические кривые (концентрация действующего вещества в крови) оригинального триметазидина и Тридуктана МВ через 15 ч после приема совпадают (Либина В.В., Ю.С. Рудык, 2006).
Таким образом, снижение СС-риска у разных категорий кардиологических пациентов требует использования современных методов профилактики. Статины – препараты, которые обязательно применяются с целью вторичной СС-профилактики и могут быть полезны в ряде ситуаций у пациентов без серьезных СС-событий в анамнезе (особенно у больных высокого и очень высокого риска). При этом важно ориентироваться на целевые уровни липидов – это мотивирует пациентов к длительной статинотерапии и повышает ответственность врача.
Цитопротекторная терапия – один из важных аспектов антиишемической защиты миокарда у пациентов с ИБС, и данное направление сегодня активно развивается: эффекты цитопротекторных препаратов, в частности триметазидина, изучаются у пациентов с острой и хронической формами ИБС, а также у больных, подвергающихся процедурам реваскуляризации миокарда. Полученные на сегодня результаты свидетельствуют, что исследователи находятся на верном пути, а практическим врачам необходимо лишь эффективно использовать достижения науки в клинической практике.
Подготовила Наталья Очеретяная
CARD-PUB-062016-010
Медична газета «Здоров’я України 21 сторіччя» № 15-16 (388-389), серпень 2016 р.