10 червня, 2016
Предоперационная подготовка пациентов с сердечно-сосудистыми заболеваниями: что изменить в терапии?

Актуальность вопросов, связанных с подготовкой кардиологических пациентов к оперативным вмешательствам, обусловлена широкой распространенностью сердечно-сосудистых заболеваний (ССЗ), а также достигнутым прогрессом в их лечении, позволившим увеличить длительность жизни таких больных.
В клинической практике врачам часто приходится взаимодействовать с пациентами с документированной или бессимптомной ишемической болезнью сердца (ИБС), дисфункцией левого желудочка и пороками клапанов сердца, которые нуждаются в проведении различного рода операций. Хирургические вмешательства сопровождаются ответом организма на повреждение тканей, увеличением потребности миокарда в кислороде, нарушением баланса жидкости, изменениями в системе свертывания крови, повышением тромбогенного потенциала. Очевидно, что при ССЗ, сопряженных с повышенным кардиоваскулярным риском, вероятность развития периоперационных кардиальных осложнений значительно возрастает, что предопределяет чрезвычайную важность правильной предоперационной подготовки.
 О некоторых аспектах ведения пациентов с ССЗ в предоперационном периоде рассказала заведующая кафедрой кардиологии и функциональной диагностики Харьковской медицинской академии последипломного образования, доктор медицинских наук, профессор Вера Иосифовна Целуйко.
О некоторых аспектах ведения пациентов с ССЗ в предоперационном периоде рассказала заведующая кафедрой кардиологии и функциональной диагностики Харьковской медицинской академии последипломного образования, доктор медицинских наук, профессор Вера Иосифовна Целуйко.
– На какие рекомендации следует ориентироваться врачу при выборе тактики ведения кардиологического пациента, которому показано внесердечное вмешательство?
– В настоящее время можно руководствоваться рекомендациями Европейского общества кардиологов и Европейского общества анестезиологов (ESC/ESA, 2014), а также согласительным документом Американского колледжа кардиологов/Американской ассоциации сердца (АСС/АНА, 2014). Кроме того, в 2014 г. опубликован консенсусный документ итальянских обществ кардиологов, хирургов и анестезиологов по проведению антитромбоцитарной терапии у пациентов с установленными коронарными стентами, которым показаны кардиальные и некардиальные операции. Документ представляет для нас особый интерес, поскольку сегодня наблюдается тенденция к «омоложению» ИБС и увеличению количества людей с имплантированными стентами, нуждающихся в проведении различных хирургических вмешательств.
Так, в первый год после стентирования коронарных артерий потребность в проведении внесердечных вмешательств испытывают 4-8% пациентов, а в последующие 5 лет таких больных насчитывается уже около 23%.
– Какие вопросы являются ключевыми при выборе тактики периоперационного ведения пациентов с ССЗ?
– Тактика периоперационного ведения кардиологических больных разрабатывается на основе результатов комплексной оценки риска хирургического вмешательства, вероятности кардиоваскулярных событий и тромботических/геморрагических осложнений. Риск хирургического вмешательства определяется видом, степенью инвазивности и продолжительностью операции, а также индивидуальными особенностями пациентов, предрасполагающими к появлению осложнений.
В зависимости от степени возможных рисков и вида вмешательства выделяют 3 группы пациентов (Boersma et al.):
1) пациенты высокого (>5%) риска тромботических осложнений (нуждающиеся в проведении операций на аорте, крупных артериях или периферических сосудах);
2) пациенты промежуточного (1-5%) риска (абдоминальные, нейрохирургические вмешательства, ангиопластика периферических сосудов, сосудов головы и шеи, трансплантация легких, печени, почек);
3) пациенты низкого (<1%) риска (офтальмологические, стоматологические, малые ортопедические вмешательства и т. д.).
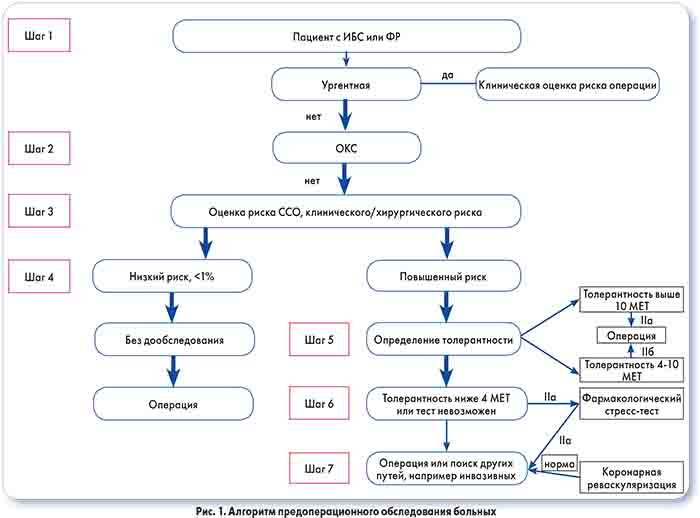
Алгоритм предоперационного обследования пациентов, который можно составить на основании действующих рекомендаций, предполагает возможность направления больных на операцию без дополнительного обследования при низком риске возможных осложнений и отсутствии серьезных индивидуальных специфических факторов. Если вмешательство сопряжено с промежуточным или высоким риском кардиальных осложнений, то предоперационное обследование должно включать определение коронарного резерва, измеряемого в метаболических эквивалентах (MЕT), с помощью нагрузочных тестов (рис. 1). О высоком риске периоперационных кардиологических осложнений, необходимости дальнейшего обследования и, возможно, выполнения коронарной реваскуляризации свидетельствуют:
• ишемия миокарда при низком уровне физической нагрузки (<4 МЕТ);
• частота сердечных сокращений (ЧСС) >100 уд./мин или <70% от расчетной величины для возраста, сопровождающаяся одним из симптомов:
– горизонтальная или кососпадающая депрессия сегмента ST >0,1 мА;
– подъем сегмента ST >0,1 мА в отведениях без зубца Q;
• изменения в ≥5 отведениях;
• транзиторные ишемические изменения на ЭКГ, появляющиеся после 3-минутного отдыха;
• типичный приступ стенокардии;
• снижение артериального давления >10 мм рт. ст. при увеличении нагрузки.
При умеренно сниженной толерантности к физической нагрузке (4-10 МЕТ) следует более тщательно оценить риски пациента.
Если возможность проведения нагрузочных тестов отсутствует, коронарный резерв определяют по способности выполнять физическую нагрузку в повседневной жизни. Так, 1 МЕТ – это метаболический запрос при отдыхе; выполнение легкой работы по дому или ходьба на расстояние 100 м со скоростью 3-5 км/ч требуют 4 МЕТ; интенсивные виды спорта, такие как плавание, теннис, футбол, – более 10 МЕТ.
Для прогнозирования риска во внесердечной хирургии используется также индекс Lee, который включает несколько независимых клинических детерминант: анамнез ИБС, анамнез заболевания сосудов головного мозга, сердечной недостаточности (СН), сахарного диабета (СД) 1 типа и нарушения функции почек. Шестым фактором, включенным в индекс, является тип операции с высоким риском. Все параметры в равной мере определяют величину индекса (по 1 баллу для каждого), а риск основных кардиальных осложнений оценивается в 0,4; 0,9; 7 и 11% у больных с показателями, равными 0, 1, 2 и ≥3 баллам соответственно.
В рекомендациях АСС/АНА 2014 г. для оценки периоперационного риска предложен пересмотренный индекс сердечного риска (Revised Cardiac Risk Index, RCRI), представляющий собой сумму следующих факторов (каждый по 1 баллу): операция высокого риска (торакальная, абдоминальная или сосудистая выше паховой связки), наличие ИБС, цереброваскулярной болезни, почечной недостаточности и СД. При индексе RCRI ≥3 риск сердечно-сосудистых осложнений (ССО) составляет 11%, смерти – 3,6%.
Что касается пациент-специфических факторов, то очень высокий риск периоперационных кардиальных осложнений характерен для больных с недавним (<1 мес) инфарктом миокарда (ИМ) в анамнезе, нестабильной стенокардией, тяжелыми формами стенокардии, СН, нарушениями ритма сердца. Таким пациентам следует по возможности не назначать операцию или отложить ее, порекомендовав лечение, сфокусированное на стабилизацию кардиологического заболевания.
Если после тщательной оценки всех рисков решение о направлении пациента на операцию все же принято, следует проанализировать назначенную ему ранее схему терапии кардиологического заболевания и ответить на важнейший вопрос: какие препараты следует отменить или заменить в период подготовки к вмешательству? Например, стандартная схема терапии ИБС, согласно современным рекомендациям, включает β-блокаторы (после ИМ и при наличии СН), антиагреганты, статины, ингибиторы ангиотензинпревращающего фермента (ИАПФ). С одной стороны, эти препараты улучшают прогноз больных ИБС, с другой – могут вызвать серьезные периоперационные осложнения, поэтому в ряде ситуаций врачи затрудняются ответить на вопрос об изменении или продолжении терапии перед операцией.
– Следует ли назначать β-блокаторы в предоперационный период пациентам, ранее их не получавшим?
– Использование β-блокаторов – один из важнейших аспектов предоперационной подготовки кардиологических пациентов, которому уделено значительное внимание в рекомендациях Американской академии семейных врачей (2012) по снижению периоперационных рисков. В них указывается на необходимость титрования дозы β-блокаторов для снижения ЧСС <65 уд./мин, поскольку при ЧСС 50-60 уд./мин наблюдается наименьшая частота развития ИМ и кардиальной смерти. Безусловно, пациенты, которым β-блокаторы были рекомендованы ранее, должны продолжать их прием. Больным, не получавшим препараты этого класса, но имеющим высокий и умеренный риск развития ишемии, следует назначить β-блокаторы для снижения риска кардиальных осложнений. Целесообразным является также использование в предоперационный период β-блокаторов пациентами с такими факторами риска, как СД, ИБС, с хроническим заболеванием почек, цереброваскулярной патологией.
– Все ли β-блокаторы обладают доказанной эффективностью в снижении риска кардиальных осложнений у пациентов, подвергающихся хирургическим вмешательствам?
– Данные, которыми мы сегодня располагаем, позволяют утверждать, что не все β-блокаторы способны улучшать исходы операций. Так, недавний метаанализ исследований с применением β-блокаторов перед хирургическими внесердечными вмешательствами показал, что препараты этой группы в целом не влияют на прогноз. Последующий анализ результатов продемонстрировал, что в 3 исследованиях с использованием метопролола (включая крупное рандомизированное исследование POISE с участием >8 тыс. пациентов) были получены негативные результаты, а именно – увеличение риска развития ИМ, инсульта и кардиоваскулярной смерти в первые 30 дней после операции (Mushtaq М., Cohn S. L., 2014).
В исследованиях, в которых были получены положительные результаты применения β-блокатора в предоперационный период, использовали бисопролол. Например, в исследовании DECREASE IV показано, что назначение бисопролола пациентам со средним риском за 1 мес до операции приводило к снижению частоты развития ИМ и наступления кардиальной смерти в 1-й мес после вмешательства (2,1 vs 6% в группе контроля) (рис. 2). Частота данных осложнений значимо снижалась также в исследовании c участием пациентов высокого риска, подвергавшихся операциям на сосудах (Poldermans D. et al., 1999).
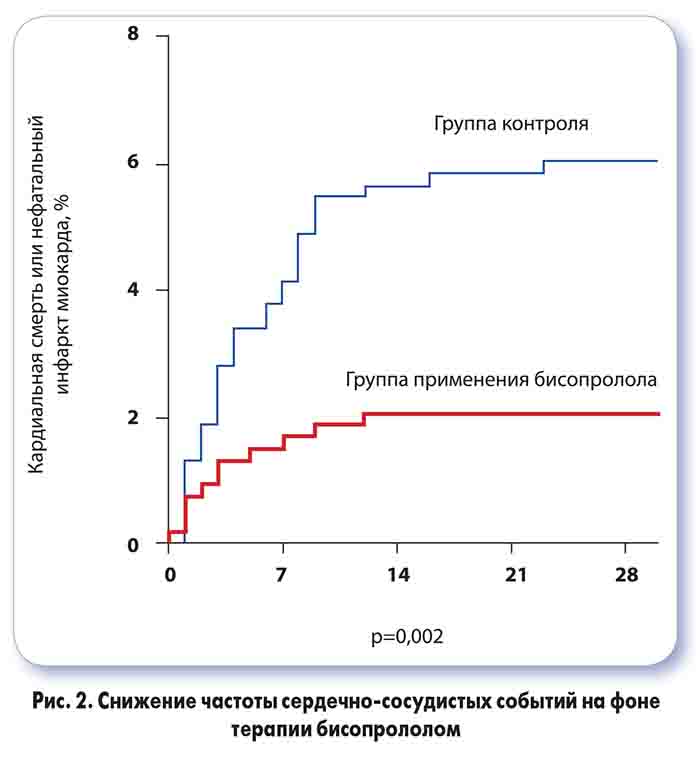
Важным подтверждением различия β-блокаторов по влиянию на периоперационные риски являются результаты сравнительного когортного исследования, в котором бисопролол продемонстрировал преимущества перед атенололом и метопрололом в уменьшении частоты постоперационного инсульта (Catherine А. et al., 2013).
Возникает закономерный вопрос: чем обусловлена разница в результатах применения бисопролола и метопролола? По мнению M. Mushtaq и S. L. Cohn, авторов уже упоминавшегося метаанализа, определенную роль в этом играют различные пути метаболизма этих препаратов. В частности, метопролол метаболизируется при участии фермента CYP2D6, что обусловливает его взаимодействие со многими анестетиками и, возможно, объясняет более высокую частоту периоперационной брадикардии на фоне метопролола (Badgett R. G. et al., 2010).
Таким образом, на сегодня препаратом выбора для подготовки кардиологических пациентов к оперативному вмешательству является бисопролол. Что касается сроков его назначения перед операцией, то анализ исследований в этой области показывает: лучшие результаты достигаются при назначении β-блокатора за 1 мес до планируемого вмешательства.
– Следует ли отменять прием антиагрегантов у пациентов с ИБС, если принято решение о проведении планового внесердечного вмешательства?
– В современном руководстве АСС/АНА по ведению пациентов с ранее установленными коронарными стентами в предоперационный период рекомендовано прекратить прием только одного компонента двойной антитромбоцитарной терапии – ингибитора рецепторов P2Y12, но не ацетилсалициловой кислоты (АСК). Это положение основано на данных, свидетельствующих о том, что отмена АСК перед оперативными вмешательствами сопровождается трехкратным увеличением частоты ССО (инсульта, острого коронарного синдрома, периферической ишемии) в первые 30 дней после операции (Burger W. et al., 2005). После операции двойную антитромбоцитарную терапию следует возобновить как можно раньше.
В европейском руководстве и консенсусном документе итальянских экспертов рекомендации по отмене/продолжению приема антиагрегантов в предоперационный период даны с учетом типа операции и степени тромботического и геморрагического рисков.
На основании этих рекомендаций можно сделать следующие выводы:
– прием АСК следует продолжать в большинстве случаев, за исключением ситуаций, когда трудно обеспечить контроль кровотечения во время операции или риск кровотечений значительно превышает таковой тромботических состояний;
– терапия клопидогрелем в большинстве случаев отменяется за 5-7 дней до операции и возобновляется как можно раньше.
– Какие рекомендации даны в отношении терапии ИАПФ/БРА в предоперационный период?
– ИАПФ/БРА следует принимать до дня операции только пациентам с систолической СН; при этом требуется особенно тщательный контроль гемодинамики в ходе вмешательства. У пациентов с артериальной гипертензией ИАПФ/БРА отменяют за сутки до операции; прием возобновляется после восстановления объема циркулирующей крови (24-72 ч).
– Существуют ли данные о позитивных эффектах применения статинов у пациентов с внесердечными вмешательствами?
– Эффективность статинов в снижении частоты ССО при проведении внесердечных вмешательств показана в метаанализе 12 ретроспективных и 3 проспективных исследований. Отмена статинов непосредственно перед операцией сопровождалась значительным риском осложнений, в том числе кардиальной смерти. Прием статинов способствовал снижению смертности на 44% при внесердечных вмешательствах и на 59% – при операциях на сосудах. Причем наибольшая польза от статинотерапии отмечена при оперативных вмешательствах высокого риска и наличии нарушений функции почек (Winkel Т. А., 2010). Снижение риска развития ИМ (на 54%) и фибрилляции предсердий (на 59%) при назначении статинов пациентам с кардиологическими и некардиологическими вмешательствами показано и в метаанализе 15 рандомизированных исследований (Кокрановский центральный регистр исследований, 2012).
Таким образом, прерывать статинотерапию перед операцией не следует. Если эти препараты не были назначены ранее, то их прием необходимо начать в срок от 30 до 7 дней до запланированной даты операции и продолжить в послеоперационном периоде.
В настоящее время при ведении кардиологических пациентов, требующих выполнения внесердечных вмешательств, в повседневной клинической практике в предоперационный период рекомендуется пользоваться согласительными документами европейских и американских экспертов. Однако окончательное решение, касающееся терапевтической тактики, специалист должен принимать с учетом индивидуальных рисков пациента.
Подготовила Наталья Очеретяная
Медична газета «Здоров’я України 21 сторіччя» № 10 (383), травень 2016 р.