17 травня, 2016
Фібриляція передсердь та шлуночкові порушення ритму: практичне впровадження сучасних рекомендацій з діагностики та лікування
У другій частині IV Науково-практичної конференції «Функціональна діагностика серцево-судинних хвороб» (17 березня 2016 року, м. Київ) співробітники кафедри функціональної діагностики Національної медичної академії післядипломної освіти ім. П.Л. Шупика провели для лікарів майстер-клас з діагностики та лікування аритмій серця.
Оцінка структурної хвороби серця та її значення під час вибору стратегій лікування пацієнтів з фібриляцією передсердь
Головний позаштатний спеціаліст МОЗ України за спеціальністю «Функціональна діагностика», професор кафедри функціональної діагностики НМАПО ім. П.Л. Шупика, доктор медичних наук Олег Йосипович Жарінов.
 Діагностичний пошук у хворих з фібриляцією передсердь (ФП) починається з оцінки можливих причин аритмії, якими найчастіше є структурні захворювання серця. Традиційне поняття структурної патології серця включає п’ять основних причин аритмії – серцеву недостатність (СН), рубець міокарда, гіпертрофію, дилатацію шлуночків, активну ішемію. Основою для підтвердження структурної патології серця є дані ехокардіографії (ЕхоКГ), останнім часом зростає значення інших методів візуалізації (магнітно-резонансної томографії – МРТ). Від наявності структурної патології серця залежать стратифікація ризику, вибір антитромботичної і антиаритмічної терапії у пацієнтів з ФП.
Діагностичний пошук у хворих з фібриляцією передсердь (ФП) починається з оцінки можливих причин аритмії, якими найчастіше є структурні захворювання серця. Традиційне поняття структурної патології серця включає п’ять основних причин аритмії – серцеву недостатність (СН), рубець міокарда, гіпертрофію, дилатацію шлуночків, активну ішемію. Основою для підтвердження структурної патології серця є дані ехокардіографії (ЕхоКГ), останнім часом зростає значення інших методів візуалізації (магнітно-резонансної томографії – МРТ). Від наявності структурної патології серця залежать стратифікація ризику, вибір антитромботичної і антиаритмічної терапії у пацієнтів з ФП.
Відносно невеликим є відсоток хворих, у яких походження аритмії пояснити не вдається. Досить часто в літературі зустрічаються терміни «ідіопатична ФП» та «ізольована ФП». Вони не є синонімами. Ізольована ФП – це будь-яка ФП у пацієнтів віком ≤60 років без клінічних чи ехокардіографічних ознак серцево-легеневої патології (в тому числі артеріальної гіпертензії – АГ), або ФП у молодих пацієнтів буз супутніх захворювань. Накопичено досить широку доказову базу, яка пов’язує ізольовану ФП з певними спадковими (генетичними) факторами, вживанням алкоголю, професійним спортом, наявністю запалення, синдрому апное уві сні. Доведено, що вплив ізольованої ФП на життєвий прогноз настільки ж згубний, як і ФП, викликаної традиційними структурними хворобами серця. Ідіопатична ФП – це ФП у пацієнтів, старших 60 років, яка не має визначеної причини. Останнім часом тривають дискусії щодо того, чи мають взагалі сенс такі діагнози, адже щоб констатувати наявність ізольованої чи ідіопатичної ФП, треба виключити дуже багато вірогідних причин аритмії. На практиці як перший діагноз у пацієнтів похилого віку записується ішемічна хвороба серця (ІХС), але без відповідного підтвердження. За останні 60 років погляди на ізольовану ФП суттєво змінилися, що пов’язано з відкриттям нових, раніше невідомих механізмів та етіологічних факторів аритмії. Для істинної ізольованої чи ідіопатичної ФП у наш час нових технологій діагностики залишається все менше місця (рис. 1).
При гострих станах, таких як інфаркт міокарда (ІМ), поява вторинної ФП є маркером тяжкості ураження серця і прогностично несприятливим фактором.
У ретроспективному аналізі нами показано, що ФП та інші надшлуночкові тахіаритмії, які розвиваються у хворих на ІМ, асоціюються з у 4 рази вищою смертністю та більшою частотою потенційно фатальних ускладнень – гострої лівошлуночкової недостатності, шлуночкової тахікардії (ШТ), фібриляції шлуночків – ФШ (М.С. Сороківський, О.Й. Жарінов, 2005).
ФП часто виникає після кардіохірургічних втручань. За даними Інституту серця, післяопераційну ФП реєстрували у кожного третього хворого, який переніс аортокоронарне шунтування (АКШ), і в 3 із 4 випадків, коли АКШ поєднували з протезуванням аортального і мітрального клапанів (Б.М. Тодуров та співавт., 2012). У хворих з першим епізодом ФП після АКШ частіше спостерігалися ускладнення і була більшою тривалість стаціонарного лікування (О.Й. Жарінов, 2014). Має значення термін дебюту ФП після операції. Якщо ФП виникає в перші 3 дні, вона має більш доброякісний характер і зумовлена безпосередньо втручанням і запаленням. Якщо ж ФП розвивається в термін з четвертого по шостий дні, вона більше асоціюється з виникненням ускладнень (Б.М. Тодуров та співавт., 2015).
Зв’язок СН і ФП є окремою проблемою. За даними європейського реєстру RealizeAF, у якому брали участь і українські клініки, частота виявлення СН зростає від 29,8% у пацієнтів з уперше виявленим епізодом ФП до 55,6% у хворих із постійною формою ФП. У міру прогресування СН погіршується контроль ФП і зменшуються перспективи відновлення синусового ритму.
Безумовно, базовою стратегією ведення хворих із ФП, у тому числі за наявності структурної патології серця, є стратегія відновлення синусового ритму. У пацієнтів, у яких дебют ФП збігається в часі з декомпенсацією СН, відновлення і тривале утримання синусового ритму позитивно позначаються на гемодинаміці і дає шанс досягти зворотного ремоделювання камер серця.
На клінічному прикладі лектор показав, що СН, похилий вік і наявність супутніх захворювань не є вагомими причинами відмовлятися від стратегії контролю ритму. У жінки віком 63 роки з індексом маси тіла 29 кг/м2, ознаками СН, фракцією викиду лівого шлуночка (ФВ ЛШ) 43% і розмірами лівого передсердя 5,0 см розвинувся перший у житті епізод ФП, який перейшов у персистуючу ФП з блокадою лівої ніжки пучка Гіса. Після необхідної підготовки (антикоагулянтна профілактика тромбоемболій, насичення кордароном) було виконано електричну кардіоверсію, яка виявилася вдалою, і пацієнтка прожила із синусовим ритмом ще 2 роки до рецидиву ФП.
Прогностично важливо, що є первинним у пацієнта – ФП чи СН. У дослідженні M.D. Smit і співавт. (2012) показано, що хворі, у яких спочатку розвивається ФП, становлять переважну більшість, і в цій групі частота госпіталізацій і смертність протягом 1,5 року спостереження була набагато меншою, ніж у групі пацієнтів, у яких ФП була вторинною щодо СН і ремоделювання серця.
Структурну патологію серця у хворих на ФП слід враховувати під час оцінки ризику розвитку тромбоемболічних ускладнень.
За шкалою CHA2DS2-VASc наявність СН або дисфункції ЛШ (ФВ <40%) оцінюється в 1 бал, так само, як, наприклад, АГ, хоча переважно асоціюється з набагато вищим ризиком. Абсолютній більшості пацієнтів з СН і ФП показана тромбопрофілактика антикоагулянтами.
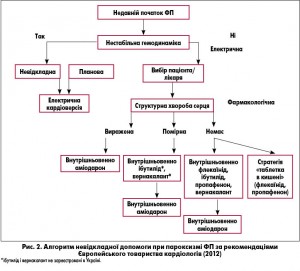
Структурна патологія серця є ключовим критерієм вибору антиаритмічної терапії в алгоритмі невідкладної допомоги хворим із недавнім початком ФП (рис. 2).
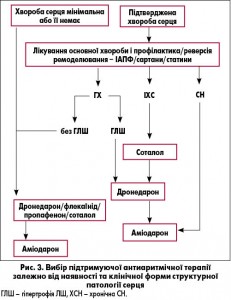
Під час вибору підтримуючого лікування для утримання синусового ритму слід враховувати: що більш вираженою є структурна патологія серця, то більше обмежується вибір антиаритмічної терапії, оскільки зростає ризик розвитку аритмогенних ефектів, особливо на тлі застосування препаратів I класу (рис. 3).
Важливе клінічне питання полягає в тому, на якому етапі здійснювати радіочастотну катетерну абляцію симптомної пароксизмальної ФП. Необхідними умовами є відсутність вираженої дилатації лівого передсердя (не більше 4,5 см) і тяжкої структурної патології серця.
Таким чином, структурна хвороба серця є основною причиною виникнення ФП. Її наявність і ступінь вираження слід враховувати під час вибору стратегій лікування, шукаючи відповіді на такі питання.
- Чи є шанс усунути причину ФП?
- Яким є внесок структурної патології серця до загального ризику розвитку тромбоемболічних ускладнень (за шкалою CHA2DS2-VASc)?
- Чи вже є підстави не відновлювати синусовий ритм?
- Чи ще є вибір антиаритмічної терапії?
- Чи ще доцільне катетерне лікування ФП?
Тактика обстеження і ведення хворих із шлуночковими порушеннями ритму
Доцент кафедри функціональної діагностики НМАПО ім. П.Л. Шупика, кандидат медичних наук Віктор Олександрович Куць.
 До спектра ШТ належать різноманітні за походженням та механізмами порушення серцевого ритму: від нестійкої безсимптомної ШТ до стійкої ШТ, яка може призвести до раптової серцевої смерті (РСС). У багатьох клінічних ситуаціях, наприклад у хворих з гострим ІМ, ШТ становлять безпосередню загрозу життю. З іншого боку, важливо діагностувати типи ШТ, які добре піддаються інтервенційним технологіям лікування.
До спектра ШТ належать різноманітні за походженням та механізмами порушення серцевого ритму: від нестійкої безсимптомної ШТ до стійкої ШТ, яка може призвести до раптової серцевої смерті (РСС). У багатьох клінічних ситуаціях, наприклад у хворих з гострим ІМ, ШТ становлять безпосередню загрозу життю. З іншого боку, важливо діагностувати типи ШТ, які добре піддаються інтервенційним технологіям лікування.
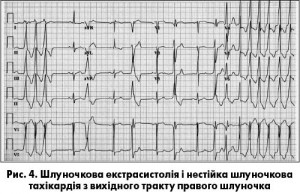
Здебільшого ШТ асоціюються зі структурними захворюваннями серця з дилатацією ЛШ – ІХС, дилатаційною кардіоміопатією, СН. Але шлуночкові порушення ритму зустрічаються і у пацієнтів молодого віку без структурної хвороби серця. Найчастіше це нестійка ШТ (НШТ) або мономорфні екстрасистоли. У відносно здорових людей ці порушення ритму частіше походять з вихідного тракту правого шлуночка. Морфологія комплексу QRS виглядає як блокада лівої ніжки пучка Гіса з відхиленням електричної осі серця вниз (рис. 4).
Ризик РСС у таких осіб низький, тому за відсутності симптомів або у разі їх легкої переносимості лікування не потрібне. Але якщо кількість екстрасистол досягає 24% і більше за добу з інтервалом зчеплення 300 мс і менше, то така екстрасистолія може бути причиною дисфункції ЛШ (Рекомендації Європейського товариства кардіологів, 2015). У результаті успішної абляції ектопічного вогнища пригнічується шлуночкова екстрасистолія (ШЕ) та підвищується ФВ ЛШ.
Екстрасистолія і НШТ у пацієнтів зі структурною хворобою серця підвищують ризик смерті. Тому в алгоритмі ведення пацієнтів із шлуночковою екстрасистолією першим кроком є обстеження на наявність структурної патології серця, далі оцінюється тягар ШЕ – відсоток екстрасистол за результатами добового моніторингу ЕКГ. Навантаження екстрасистолами вважається високим, якщо їх кількість за добу перевищує 10 тис. (Консенсус Європейської асоціації ритму серця, Товариства ритму серця і Азійсько-Тихоокеанського товариства ритму серця (EHRA/HRS/APHRS) зі шлуночкових аритмій, 2014).
Якщо структурної патології не виявлено, рідкісні поодинокі і групові ШЕ за відсутності клінічної симптоматики слід розцінювати як варіант норми. Таким пацієнтам не показані антиаритмічна терапія чи радіочастотна абляція (РЧА). У хворих із симптомними епізодами НШТ можливим є пробне призначення
бета-блокаторів або недигідропіридинових блокаторів кальцієвих каналів (дилтіазему або верапамілу) за відсутності протипоказань.
У пацієнтів зі структурною патологією серця й епізодами НШТ лікування рекомендується починати з призначення бета-блокаторів як найбільш безпечних препаратів. Застосування антиаритмічних препаратів IA і IC класів (флекаїніду і пропафенону) не рекомендується у хворих з дисфункцією ЛШ, ішемією та рубцевими змінами міокарда. Соталол слід використовувати з обережністю у пацієнтів із хронічною хворобою нирок, тому що препарат переважно виводиться нирками. Соталол протипоказаний хворим із синдромом подовженого QT, а якщо інтервал QT подовжується >500 мс на фоні терапії, препарат необхідно відмінити.
У пацієнтів зі структурною патологією серця і симптомною ШЕ/НШТ або зі зниженою ФВ ЛШ («кардіоміопатія, спровокована тахікардією») слід розглянути можливість призначення аміодарону.
РЧА є методом вибору у пацієнтів з часто рецидивуючими епізодами НШТ (наприклад, при навантаженні >10 тис. ШЕ/добу), вираженими симптомами та/або аритмогенною кардіоміопатією. При цьому необхідно пам’ятати, що частота екстрасистол може змінюватися з часом, тому для підтвердження великого тягаря ШЕ слід провести повторні холтерівські моніторинги ЕКГ.
Стійку ШТ незалежно від клінічних симптомів і наявності чи відсутності структурного захворювання серця варто розцінювати як злоякісне порушення ритму з високим ризиком РСС.
Найчастіше діагностуються стійкі мономорфні тахікардії з вихідного тракту правого шлуночка. Вони пізно виявляються, оскільки частота серцевих скорочень (ЧСС) може не перевищувати 110-120 уд/хв і у молодих людей ці стани є безсимптомними. Але при ЧСС ≥200 уд/хв з коротким інтервалом зчеплення комплексів QRS виникають гемодинамічні порушення, які проявляються пресинкопальними станами.
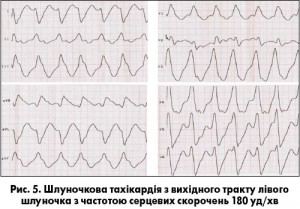
ШТ з вихідного тракту ЛШ виникають набагато рідше, для них характерна морфологія комплексу QRS з блокадою правої ніжки пучка Гіса (рис. 5).
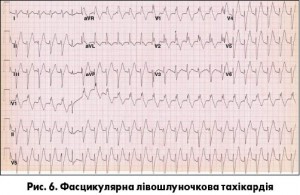
Частіше зустрічаються ідіопатичні фасцикулярні лівошлуночкові тахікардії, які походять з міжшлуночкової перегородки і за механізмом є реципрокними. З них 90% – це задня фасцикулярна тахікардія, для якої субстратом рі-ентрі є задня гілка лівої ніжки пучка Гіса. Характерними є вузькі або дещо розширені комплекси QRS (<120 мс), картина блокади лівої ніжки пучка Гіса, відхилення осі серця вліво (рис. 6).
Стійка мономорфна ШТ, яка найчастіше виникає після перенесеного ІМ (аритмогенним субстратом стає рубець), є найпоширенішим безпосереднім механізмом РСС. За рекомендаціями ЄТК 2015, імплантація кардіовертера-дефібрилятора рекомендується для запобігання РСС у пацієнтів із симптомною СН ІІ-ІІІ функціонального класу за NYHA та ФВ ЛШ <35% через ≥3 міс оптимальної медикаментозної терапії, у хворих з ішемічною етіологією ШТ (щонайменше через 6 тижнів після перенесеного ІМ), а також з меншим рівнем доказовості – при неішемічній етіології ШТ.
Невідкладна катетерна абляція для усунення стійкої мономорфної ШТ рекомендована пацієнтам із хворобою серця, яка пов’язана з формуванням рубців при постійній ШТ або електричному штормі. Можливість катетерної абляції також слід розглянути після першого нападу стійкої ШТ у пацієнтів з ІХС та встановленим імплантованим кардіовертером-дефібрилятором.
У разі неможливості імплантації кардіовертера-дефібрилятора або виконання катетерної абляції ризик РСС у хворих з дисфункцією ЛШ та шлуночковими аритміями доведено знижує терапія аміодароном в дозі 200-400 мг/добу.
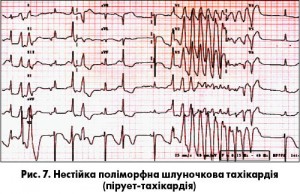
Ще одну велику групу становлять поліморфні ШТ, при яких змінюються морфологія, амплітуда та полярність комплексу QRS. Поліморфні ШТ можуть бути з подовженням інтервалу QT (вродженим чи набутим) або без подовження інтервалу QT (найчастіше зумовлена постінфарктним рубцем, гострою ішемією, також до цієї підгрупи належать синдром Бругада і катехоламінергічна ШТ). Пірует-тахікардія (torsades de pointes) – варіант поліморфної ШТ, яка нерідко асоціюється з подовженим інтервалом QT (рис. 7). Ця тахікардія за перебігом нестійка, але схильна до частих рецидивів і може трансформуватися у ФШ.
ШТ або ФШ виникають у близько 6% пацієнтів з гострим коронарним синдромом упродовж перших 48 год після появи симптомів, найчастіше до або під час реперфузії, стаючи причиною смерті. Лікування потребує насамперед субстрат аритмії – гостра ішемія (реваскуляризація міокарда, призначення бета-блокаторів). Якщо ШТ виникає пізніше, досить ефективною є терапія аміодароном, через 6 тижнів після ІМ при повторюваних епізодах ШТ показана імплантація кардіовертера-дефібрилятора.
Таким чином, принципи ведення пацієнтів із ШТ визначаються наявністю структурної патології серця та індивідуальною оцінкою ризику РСС. Ризик РСС найвищий у хворих зі стійкою ШТ та дисфункцією ЛШ. Надійним засобом для запобігання РСС є встановлення ІКД. Разом з тим сучасні інвазивні технології дозволяють радикально усунути деякі ШТ. Наприклад, чіткий анатомічний субстрат ШТ з вихідного тракту правого шлуночка або фасцикулярної лівошлуночкової тахікардії зумовлює високу ефективність радіочастотної катетерної абляції. Вибір медикаментозної антиаритмічної терапії суттєво обмежується при вираженій структурній патології серця, особливо СН.
У пацієнтів з СН і ШТ слід розглянути можливість терапії аміодароном. Інші антиаритмічні препарати не рекомендуються хворим з СН з міркувань безпеки (можливий проаритмогенний ефект).
Рекомендований алгоритм обстеження пацієнтів з підозрюваною або відомою ША (Рекомендації ЄТК, 2015) включає такі методи ЕКГ:
- ЕКГ у 12 відведеннях у стані спокою;
- ЕКГ при спорадичних симптомах;
- моніторинг ЕКГ 24-48 год;
- використання імплантованого петльового реєстратора подій;
- сигнал-усереднена ЕКГ для уточнення діагнозу аритмогенної кардіоміопатії правого шлуночка (АКПШ);
Візуалізація серця у пацієнтів з підозрюваною або відомою ША:
- ЕхоКГ – для оцінки функції ЛШ;
- ЕхоКГ з фізичним або фармакологічним навантаженням – для виявлення німої (прихованої) ішемії міокарда;
- МРТ/комп’ютерна томографія, якщо ЕхоКГ не може надати точної оцінки функції шлуночків.
Інвазивні дослідження у пацієнтів з підозрюваною або відомою ША:
- коронарна ангіографія – обов’язково для діагностики або виключення стенозуючого атеросклерозу у пацієнтів з життєво загрозливими шлуночковими аритміями або тих, які вижили після перенесеного епізоду раптової смерті, за наявності помірної або вищої імовірності ознак ІХС за віком і симптомами;
- інвазивне електрофізіологічне дослідження серця показане:
– пацієнтам, які перенесли ІМ із симптомами, що вказують на ШТ;
– пацієнтам із синкопе у разі підозри на брадиаритмію або тахіаритмію, зокрема за наявності структурної патології серця;
– для диференційної діагностики АКПШ, доброякісної тахікардії з вихідного тракту ПШ або саркоїдозу.
Підготував Дмитро Молчанов