9 березня, 2016
Сучасний алгоритм діагностики та ведення хворих зі стабільним перебігом ішемічної хвороби серця

Цей алгоритм заснований на рекомендаціях Американської асоціації серця (2012) та Європейської асоціації кардіологів (2013), стосується дорослих пацієнтів із діагностованою стабільною ішемічною хворобою серця (ІХС) та хворих, які перенесли черезшкірне коронарне втручання або аортокоронарне шунтування.
Протягом багатьох років ІХС залишається однією з основних причин смерті населення в економічно розвинених країнах. В Україні в 2012 р. «внесок» хвороб системи кровообігу у загальну кількість летальних випадків оцінювали в 66,3% (майже половина з них були викликані ІХС). Однією з форм ІХС є стабільна стенокардія, яка тривалий час може перебігати без розвитку ускладнень. Разом з тим результати досліджень продемонстрували, що коефіцієнт летальності у пацієнтів із хронічними формами ІХС зіставний із таким показником у хворих, які перенесли гострий інфаркт міокарда. Прогноз пацієнтів зі стенокардією залежить від ступеня тяжкості коронарної недостатності та порушення функції лівого шлуночка. Дуже важливо вчасно встановити відповідний діагноз, а також попередити можливий розвиток ускладнень.
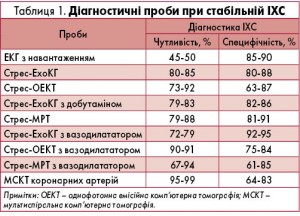
Слід пам’ятати, що після встановлення діагнозу ІХС для визначення тактики ведення пацієнта зі стабільними формами захворювання необхідно оцінити ризик можливих ускладнень, таких як гострий інфаркт міокарда та смерть. Вірогідність указаних подій вираховують на основі загальної клінічної оцінки (до уваги беруть перебіг ІХС, наявність/відсутність в анамнезі перенесеного інфаркту міокарда або зупинки серця, показники серцевих маркерів та електрокардіограми – ЕКГ) і результатів неінвазивних та інвазивних тестів (велоергометрія (ВЕМ), тредміл-тест, ехокардіографія (ЕхоКГ) та візуалізація міокардіальної перфузії (ВМП) з фізичним або фармакологічним навантаженням, магнітно-резонансна томографія (МРТ), коронарна комп’ютерна томографічна (ККТА) та коронарна ангіографія тощо). Діагностична цінність методів представлена в таблиці 1.
У пацієнта з підтвердженою стабільною ІХС лікар спочатку має здійснити клінічну оцінку ризику можливих ускладнень, летального наслідку, визначити наявність хронічної серцевої недостатності, супутніх захворювань та здатність хворого виконувати фізичне навантаження. Якщо дані ЕКГ у спокої стабільні, їх можна інтерпретувати, а пацієнт здатний виконувати фізичне навантаження, то для подальшої оцінки ризику має бути проведена стандартна ЕКГ з фізичним навантаженням (ВЕМ або тредміл-тест) або ЕхоКГ з фізичним навантаженням, або ВМП з фізичним навантаженням.
Якщо хворий не може здійснювати фізичне навантаження, для оцінки ризику йому необхідно провести ВМП або ЕхоКГ з фармакологічним навантаженням, або КМП, або ККТА з фармакологічним навантаженням. ККТА може бути використана в якості тесту першої лінії для оцінки ризику у пацієнтів зі стабільною ІХС, не здатних виконувати фізичне навантаження. Застосування ККТА також показане хворим зі стабільною ІХС в якості альтернативи інвазивній коронарній ангіографії, якщо хворий має ризик (від помірного до високого) серцевих ускладнень.
ВМП за допомогою МРТ або ЕхоКГ з фармакологічним навантаженням рекомендована усім пацієнтам зі стабільною ІХС та ознаками блокади лівої ніжки пучка Гіса за даними ЕКГ незалежно від здатності до фізичного навантаження.
Коронарна ангіографія в якості початкової стратегії тестування для оцінки серцевого ризику рекомендована усім пацієнтам зі стабільною ІХС, які мають в анамнезі епізод зупинки серця або потенційно небезпечну для життя шлуночкову аритмію.
Таким чином, при оцінці серцевого ризику враховуються дані клінічної оцінки та результати неінвазивних та інвазивних тестів.
Стратифікація ризику
Низьким серцевим ризиком вважається прогнозована щорічна смертність <1%. Тактика ведення таких пацієнтів полягає в регулярному клінічному огляді (1 раз на рік) та проведенні неінвазивних тестів 1 раз на 2 роки. Пацієнти із низьким серцевим ризиком можуть отримувати медикаментозне лікування амбулаторно.
У разі помірного або проміжного серцевого ризику показник щорічної серцевої смертності становить від 1 до 3%. Тактика ведення пацієнтів зі стабільним перебігом ІХС полягає в щорічному клінічному огляді та проведенні неінвазивних тестів 1 раз на рік. Хворі цієї групи можуть отримувати медикаментозне лікування.
Високим серцевим ризиком вважається прогнозована щорічна смертність >3%. Таким пацієнтам показана реваскуляризація міокарда, яка може значно покращити прогноз та якість їх життя.
Розглянемо алгоритми ведення пацієнтів зі стабільною ІХС залежно від клінічної ситуації.
Тактика ведення пацієнтів із нещодавно діагностованою ІХС або після стентування/ аортокоронарного шунтування
- Диспансеризація має здійснюватися кожні 4-6 міс протягом першого року після встановлення діагнозу ІХС або реваскуляризації.
- Диспансеризацію проводить сімейний лікар або дільничний терапевт, за необхідності до ведення хворого долучається кардіолог.
- Диспансеризація передбачає клінічну оцінку та моніторинг симптомів.
- Медикаментозна терапія може призначатися на 2 роки без змін у разі її ефективності.
Тактика ведення пацієнтів зі стабільною ІХС тривалістю більше 1 року
- Обов’язковим є обстеження 1 раз на рік.
- Клінічна оцінка симптомів (стан залишається стабільним або погіршується).
- Виявлення ускладнень ІХС (хронічна серцева недостатність, аритмії тощо).
- Моніторинг серцевих факторів ризику (куріння, гіподинамія, окружність талії, індекс маси тіла, вимірювання артеріального тиску, визначення ліпідного спектра крові, рівня В-натрійуретичного пептиду за підозри на серцеву недостатність).
- Оцінка адекватності медикаментозної терапії та дотримання здорового способу життя.
- ЕКГ у 12 відведеннях.
- Діагностика супутніх захворювань (цукровий діабет, депресія, хронічна хвороба нирок).
- Добове моніторування ЕКГ (тільки у разі аритмій).
- Проведення ЕхоКГ із визначенням фракції викиду лівого шлуночка (тільки за наявності ознак серцевої недостатності).
- При низькому серцевому ризику показане проведення неінвазивних тестів з фізичним або фармакологічним навантаженням не частіше ніж 1 раз на 2 роки.
Тактика ведення хворих із погіршенням симптомів ІХС: при появі нових або погіршенні уже наявних симптомів за відсутності ознак гострого коронарного синдрому необхідно провести оцінку клінічних проявів та оцінити можливість виконання хворим фізичного навантаження.
Пацієнт може виконувати фізичне навантаження
Рекомендації
Крок 1. Проведення ВЕМ або тредміл-тесту.
Крок 2. ЕхоКГ з фізичним навантаженням (у разі неінформативності кроку 1).
Крок 3. За підозри на багатосудинне ураження показане виконання коронарної ангіографії.
Якщо пацієнт може виконувати фізичне навантаження, фармакологічні проби йому не рекомендовані.
Пацієнт не може виконувати фізичне навантаження
Рекомендації
Крок 1. Виконання фармакологічної проби з ЕхоКГ.
Крок 2. Проведення фармакологічної проби з ВМП і МРТ (у разі неінформативності кроку 2).
Навантажувальні проби таким пацієнтам не рекомендовані.
Усім хворим може бути показане проведення МРТ для оцінки прохідності стентів або шунтів >3 мм.
Таким чином, сучасна тактика ведення пацієнтів зі стабільною ІХС передбачає поетапний підхід. Перший етап має починатися з клінічної оцінки серцевого ризику; другий – із проведення неінвазивних та інвазивних проб. Якщо хворий може здійснювати фізичне навантаження, рекомендована ВЕМ або тредміл-тест, які є досить інформативними методами для оцінки серцевого ризику.
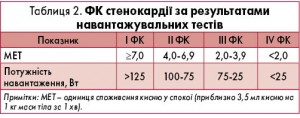
При порівнянні результатів проб із навантаженням та коронарної ангіографії встановлено, що горизонтальна або косонизхідна депресія сегмента ST >1 мм має специфічність 84% та чутливість 66%. При позитивному результаті навантажувального тесту на підставі потужності виконаного фізичного навантаження або максимального споживання кисню визначається функціональний клас (ФК) стенокардії (табл. 2).
Пацієнти з підтвердженою ІХС, які не можуть виконувати фізичне навантаження зі споживанням кисню >6,0 МЕТ, мають бути віднесені до групи високого ризику серцево-судинних подій.
Фармакологічні проби
В основі цього методу лежить провокування нападу ішемії міокарда за допомогою лікарських засобів із одночасною реєстрацією ЕКГ. Залежно від препарату розрізняють проби з вазодилататором (дипіридамолом) та засобом, що має інотропну дію (добутаміном). Ці препарати вводять внутрішньовенно в умовах палати інтенсивної терапії під контролем рівня артеріального тиску та частоти серцевих скорочень, забезпечуючи постійний моніторинг ЕКГ. Фармакологічні проби показані для діагностики ІХС та оцінки ризику ускладнень у пацієнтів зі стабільною ІХС, які не в змозі виконувати тести з фізичним навантаженням. Для оцінки ефективності лікування ІХС фармакологічні проби не застосовуються.
Стрес-ехоКГ
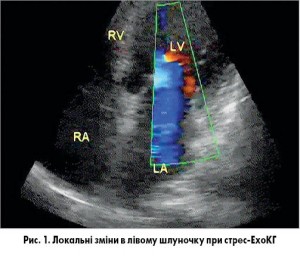
Стрес-ехоКГ – це один із найінформативніших методів неінвазивної діагностики ІХС, в основі якого лежить візуальне виявлення локальної дисфункції лівого шлуночка під час фізичного або фармакологічного навантаження (рис. 1). За наявності відповідних технічних можливостей метод показаний усім хворим із підтвердженою ІХС для верифікації симптомзв’язаної коронарної артерії, а також у разі сумнівних результатів звичайних навантажувальних проб у ході первинної діагностики.
Коронарографія
Розрізняють первинну та вторинну коронарну ангіографію. Первинна коронарна ангіографія проводиться з метою оцінки ризику смерті усім пацієнтам після перенесеної зупинки серця, шлуночкової тахікардії, при прогресуванні серцевої недостатності.
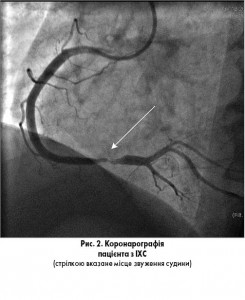
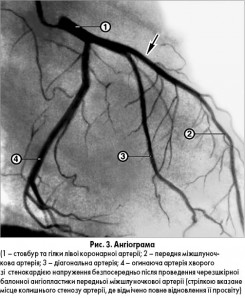
Вторинна коронарна ангіографія (після навантажувальних проб) виконується у разі тяжкого перебігу стабільної ІХС, фракції викиду лівого шлуночка <50%, за наявності середнього та високого ризику після ВЕМ або тредміл-тесту, при поганій якості життя через стенокардію усім пацієнтам навіть з фракцією викиду >50% (рис. 2). Також важливою метою проведення коронарографії є оцінка можливості виконання черезшкірної або хірургічної реваскуляризації (рис. 3).
Контрольна коронарна ангіографія проводиться через 3-12 міс після черезшкірного коронарного втручання у пацієнтів групи високого ризику.
Таким чином, у пацієнтів групи високого ризику коронарних подій або серцево-судинної смерті на основі клінічних даних та неінвазивного тестування коронарна ангіографія забезпечує більш повну оцінку ризику. Симптоми захворювання можуть не відповідати ступеню тяжкості захворювання.