29 лютого, 2016
Назначение статинов пациентам с артериальной гипертензией: истинные цели и доказанные преимущества
Повышение уровня общего холестерина, а также холестерина липопротеинов низкой плотности (ЛПНП) в плазме крови является хорошо изученным фактором инициации и прогрессирования атеросклероза, развития связанных с ним сердечно-сосудистых заболеваний (ССЗ) и их осложнений, которые лидируют в структуре смертности населения. Низкохолестериновая диета, физическая активность и снижение массы тела редко обеспечивают значимое улучшение липидного профиля крови. Статины – это современный стандарт гиполипидемической терапии, но цели назначения этих препаратов не ограничиваются нормализацией уровня холестерина и замедлением прогрессирования атеросклероза, а подразумевают реальную возможность профилактики ишемической болезни сердца (ИБС) и предотвращения потенциально фатальных событий – инфаркта миокарда (ИМ), мозгового инсульта. Без преувеличения, статины открыли новую эру в борьбе за продолжительность жизни и надлежащее ее качество.
Артериальная гипертензия (АГ), как и гиперхолестеринемия, – широко распространенный в популяции фактор риска ССЗ. Пациенты с АГ, особенно при наличии сопутствующего сахарного диабета (СД) или метаболического синдрома, часто также имеют атерогенную дислипидемию. Вместе с тем современные критерии назначения статинов основываются уже не на актуальных уровнях липидемии, а на оценке индивидуального сердечно-сосудистого риска пациента.
Применение статинов у пациентов с АГ обосновано рекомендациями Европейского общества по изучению артериальной гипертензии и Европейского кардиологического общества (ESH/ESC, 2013). Решение о назначении статинов дополнительно к антигипертензивной терапии следует принимать на основании оценки сердечно-сосудистого риска с учетом степени повышения артериального давления (АД), наличия поражений органов-мишеней (миокарда, почек, сетчатки) и дополнительных факторов риска, таких как пожилой возраст, курение, ИБС в семейном анамнезе, хроническая болезнь почек (ХБП) и СД (рис. 1). Наличие ≥3 дополнительных факторов риска или поражения органов-мишеней у пациента с АГ І ст. переводит его в группу высокого сердечно-сосудистого риска. В эту же категорию автоматически попадают лица с АГ II-III ст. и дополнительными факторами риска. При наличии симптомного кардиоваскулярного заболевания, например ИБС, СД или хронической почечной недостаточности, пациента с АГ независимо от степени последней следует отнести в группу очень высокого риска.
По оценкам некоторых авторов, высокий и очень высокий риск сердечно-сосудистых событий имеют около 60% пациентов с АГ І-ІІ ст. (Оганов Р. Г., 2005). Именно у больных с высоким и очень высоким сердечно-сосудистым риском доказана польза от назначения статинов. Что касается пациентов с АГ категорий низкого и умеренного риска, то убедительных данных о влиянии статинов на прогноз не получено, но исследования в этом направлении продолжаются.
Унифицированный клинический протокол медицинской помощи пациентам с артериальной гипертензией, утвержденный Приказом МЗ Украины от 24.05.2012 г. № 284, также содержит четкие указания: «Всем пациентам с гипертонической болезнью высокого и очень высокого риска обязательно назначить статины в стандартных дозировках при отсутствии противопоказаний».
Следует отметить, что в классе статинов не все препараты имеют достаточную доказательную базу в отношении применения у пациентов с АГ без подтвержденной ИБС. Доказанным положительным влиянием на долгосрочный прогноз у лиц с АГ и факторами риска выделяется аторвастатин, в то время как другие статины изучались в основном у пациентов с ИБС и сосудистыми событиями в анамнезе.
Доказательная база
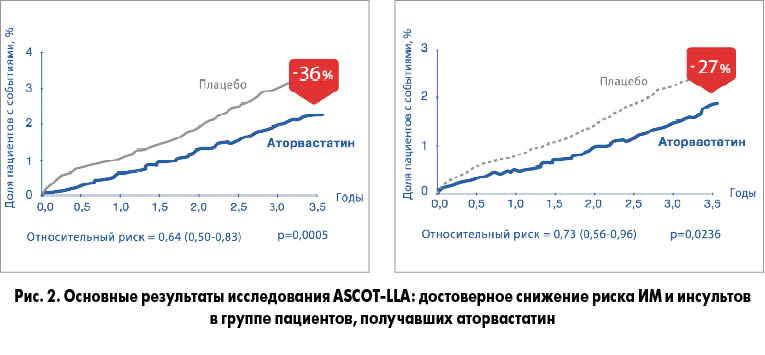
Результаты ASCOT – англо-скандинавского исследования клинических исходов у пациентов с АГ – стали надежным обоснованием для назначения терапии аторвастатином у пациентов без диагностированной ИБС, но с АГ и дополнительными факторами риска. В рамках отдельной ветви этого масштабного исследования (ASCOT-LLA) более 10 тыс. пациентов с АГ и ≥3 факторами риска дополнительно к антигипертензивной терапии ежедневно получали 10 мг аторвастатина или плацебо. Липидная ветвь ASCOT была остановлена раньше запланированного пятилетнего срока, поскольку уже через 3,3 года было достигнуто существенное (на 36%) снижение частоты наступления комбинированной первичной конечной точки (фатальной ИБС и нефатальных инфарктов) в группе аторвастатина по сравнению с соответствующим показателем в группе плацебо. Помимо этого, были получены данные о снижении риска инсультов на 27% (рис. 2).
Примечательно, что различия по частоте сердечно-сосудистых катастроф между группами аторвастатина и плацебо стали статистически достоверными через 90 дней после начала терапии, то есть уже с 3-го месяца приема аторвастатина в низкой (10 мг) дозе наблюдается положительное влияние на дальнейший прогноз.
Аторвастатин остается единственным из статинов с доказанной эффективностью во вторичной профилактике мозговых инсультов. В исследовании SPARCL участвовало более 4700 пациентов высокого риска без ИБС, но с инсультом или транзиторной ишемической атакой в анамнезе. Это было первое проспективное исследование гиполипидемической терапии, в котором частота инсультов оценивалась в качестве первичной конечной точки. В группе высокодозовой терапии аторвастатином (80 мг/сут) повторные инсульты возникали на 16% реже, чем в группе плацебо (р=0,03, различия достоверны).
Снижение частоты инсультов на 48% на фоне приема аторвастатина в дозе 10 мг также отмечалось в исследовании CARDS, в котором принимали участие пациенты с СД 2 типа. В совокупности эти результаты указывают на то, что назначение аторвастатина является дополнительным способом защиты мозга от сосудистых катастроф у пациентов без ИБС, но с факторами риска, такими как АГ и СД.
Нелипидные эффекты статинов у пациентов с АГ
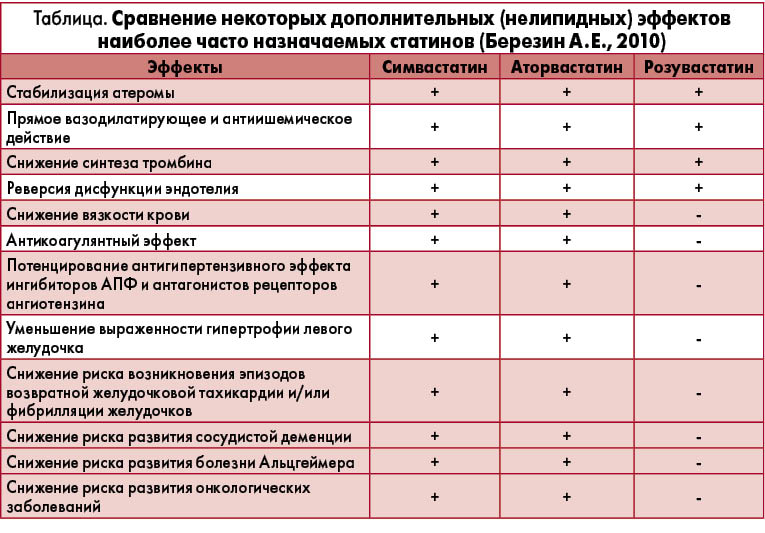
Результаты многочисленных экспериментальных и клинических исследований свидетельствуют о том, что у пациентов с АГ не только нормализация липидного профиля крови, но и нелипидные эффекты статинов – гипотензивный, антикоагулянтный, противовоспалительный, антиоксидантный, антиаритмический и др. – могут оказывать положительное влияние на прогноз. В этом отношении одни статины изучены лучше, чем другие (табл.).
Одними из самых обсуждаемых нелипидных эффектов статинов, которые представляют особую важность в аспекте применения данных препаратов у пациентов с АГ, являются собственное гипотензивное действие и усиление влияния антигипертензивных препаратов. Гипотензивное действие статинов реализуется посредством нескольких механизмов: стимуляцией продукции вазодилатирующего фактора NO эндотелием, снижением уровня мощного вазоконстриктора эндотелина-1, блокадой экспрессии рецепторов 1 типа к ангиотензину II, а также уменьшением уровня циркулирующих провоспалительных цитокинов – фактора некроза опухоли, интерлейкина-1 (Строкова О. А., 2014).
По данным ряда авторов, собственный гипотензивный эффект аторвастатина относительно невелик, но статистически достоверен и клинически значим. Так, K. E. Ferrier и соавт. (2002) в перекрестном трехмесячном рандомизированном исследовании оценивали динамику профиля АД и липидограммы у 22 больных с изолированной систолической АГ без гиперхолестеринемии, получавших аторвастатин в дозе 80 мг/сут или плацебо. Без назначения гипотензивных средств уровень систолического АД удалось снизить в среднем с 154 до 148 мм рт. ст., диастолического – с 83 до 81 мм рт. ст. (различия достоверны).
В липидной ветви исследования ASCOT гипотензивное действие статинотерапии становилось очевидным в период между 6-й неделей и 18-м месяцем терапии. Дополнительное снижение уровня АД было значимым в группе аторвастатина и не зависело от доз принимаемых гипотензивных препаратов (Dahlof B. еt al., 2005).
Таким образом, назначение аторвастатина пациентам с АГ может быть рассмотрено не только как обязательный элемент стратегии снижения высокого риска (что уже доказано), но и как перспективное направление в борьбе за адекватный контроль АД.
Еще один аргумент в пользу применения статинов при АГ, а именно аторвастатина – это эффект торможения развития гипертрофии миокарда левого желудочка, который реализуется за счет снижения уровня ангиотензина II и, возможно, влияния на внутриклеточные сигнальные пути процессов ремоделирования сердца (Bauersachs J., 2001; Строкова О. А., 2014). Кардиопротекторное свойство аторвастатина статинов имеет большое значение, так как гипертрофия левого желудочка ассоциируется с высоким риском сердечно-сосудистых осложнений.
Кроме того, в прямых сравнительных исследованиях по влиянию аторвастатина и розувастатина на сердечную функцию было доказано, что именно аторвастатин за счет липофильности молекулы, а не розувастатин улучшает фракцию выброса левого желудочка (Takagi H., 2011).
Стоимость, безопасность терапии и нераскрытый потенциал статинов
В реальной практике при фактическом отсутствии системы страховой медицины в Украине статины используются недостаточно в связи с ростом стоимости базисной терапии. Вместе с тем экономическую целесообразность статинотерапии легко объяснить любому пациенту. Профилактика сердечно-сосудистых осложнений в конечном счете стоит намного дешевле, чем лечение и реабилитация после ИМ или инсульта, что доказано в нескольких фармакоэкономических исследованиях статинов (Pickin D. M., 1999; Prosser L. A., 2000; van Hout B. A., 2001). Более того, в свете накопленных доказательств и клинических рекомендаций неназначение статинов, которые предотвращают более трети сердечно-сосудистых катастроф у пациентов с АГ высокого риска, следует считать ошибкой врача.
Расширение охвата пациентов высокого риска необходимой терапией стало возможным благодаря появлению на рынке качественных генериков. Торвакард – европейский генерик оригинального аторвастатина с доказанной эквивалентностью гиполипидемического и эндотелиопротекторного эффектов (Михин В. П. и соавт., 2012). Убедительная доказательная база и доступная цена делают Торвакард препаратом выбора для назначения пациентам с АГ, ИБС и другими заболеваниями, которые сопровождаются дислипидемией и высоким риском сердечно-сосудистых событий.
Безопасность приема статинов хорошо изучена, а частота специфического побочного эффекта (миопатии и рабдомиолиза) ничтожно мала (<1/1000) по сравнению с преимуществами терапии (Thompson P. D. et al., 2004).
Основным местом действия статинов является печень, в которой происходят процессы синтеза холестерина и метаболизма ЛПНП. При этом сами статины не влияют на функции печени и не противопоказаны при заболеваниях последней, за исключением декомпенсированного цирроза и острой печеночной недостаточности (Cohen D. E. et al., 2006).
У пациентов с заболеваниями почек предпочтительно назначение аторвастатина: его концентрация в плазме крови и гиполипидемический эффект не зависят от функции почек, поэтому у данной категории пациентов не требуется коррекции дозы, как, например, при назначении розувастатина.
О многочисленных преимуществах аторвастатина свидетельствует и практический опыт.
Клинический случай
Больной М., 49 лет, юрист, обратился с жалобами на повышенную утомляемость при умственной работе, снижение работоспособности, головные боли, головокружение, шум в ушах, дискомфорт в области сердца на фоне повышения АД до 170/100 мм рт. ст. Кроме того, отмечает раздражительность, ухудшение памяти, плохое настроение, нарушение сна.
Anamnesis morbi: данные жалобы возникали периодически в течение 5 лет. Тогда же установлен диагноз гипертонической болезни. Лечение осуществлялось нерегулярно (только во время повышения АД). Последний год жалобы носят устойчивый характер; значительно усилились в течение последних 2-3 мес.
В связи с ухудшением самочувствия по настойчивой рекомендации врача начал постоянно принимать эналаприл 10 мг (2 р/день). Несмотря на проводимую терапию, АД превышало целевые уровни. Дополнительно был назначен индапамид 2,5 мг 1 р/сут.
Anamnesis vitae: курит в течение 25 лет (до пачки сигарет в день), иногда злоупотребляет алкоголем, часто подвержен стрессовым влияниям.
Семейный анамнез отягощен – мать страдает АГ.
Объективный осмотр: АД (среднее из 3 измерений) 168/96 мм рт. ст., ЧСС 76 уд./мин.
Перкуторно левая граница сердца смещена влево на 1 см кнаружи от lin. medioclavicularis sinistra. Аускультативно: тоны звучные, ритмичные. Акцент II тона над аортой.
В легких везикулярное дыхание, хрипов нет.
Живот мягкий, безболезненный, печень у края реберной дуги; симптомы Ортнера, Кера отрицательные.
Симптом Пастернацкого отрицательный с обеих сторон. Периферических отеков нет.
Лабораторные и инструментальные методы диагностики
ЭКГ: ритм синусовый, 85 уд./мин, единичная левожелудочковая экстрасистолия, признаки гипертрофии левого желудочка (индекс Соколова- Лайона 39 мм).
Суточное мониторирование АД: среднее АД – 167,44 и 94,29 мм рт. ст.
ЭхоКГ: выраженная концентрическая гипертрофия левого желудочка. Эхо-признаки гипертензивного сердца. Межжелудочковая перегородка – 1,3; задняя стенка левого желудочка – 1,2, фракция выброса – 58%.
Допплерография сонных артерий: комплекс интима-медиа повышенной эхогенности с диффузным нарушением дифференциации на слои 0,12-0,13 см. В области общей сонной артерии по задней стенке бляшка (стенозирование просвета на 35%). В области устья внутренней сонной артерии небольшая бляшка (стенозирование просвета примерно на 30%).
Осмотр окулиста: начальный гипертензивный ангиосклероз сетчатки.
Общие анализы крови и мочи: в пределах нормы.
Биохимический анализ крови: глюкоза 5,7 ммоль/л; креатинин 78 мкмоль/л; общий ХС 6,2 ммоль/л; ХС ЛПВП 1,4 ммоль/л; ХС ЛПНП 2,9 ммоль/л; ХС ЛПОНП 0,9 ммоль/л; ТГ 1,1 ммоль/л; коэффициент атерогенности 2,7; мочевая кислота 229 мкмоль/л; билирубин непрямой 14 мкмоль/л; АЛТ 18 Ед/л.
На основании жалоб, объективного и инструментального обследования установлен диагноз: «Гипертоническая болезнь II стадии, 2 степени, высокий риск осложнений. Гипертрофия левого желудочка. Гипертоническая ангиопатия сетчатки глаз. СН I ст., ФК I с сохраненной систолической функцией ЛЖ».
Назначено лечение:
- модификация образа жизни (отказ от курения, алкоголя, исключение стрессовых ситуаций, диета с ограничением жиров животного происхождения и соли, умеренные динамические физические нагрузки, нормализация массы тела);
- лосартан 100 мг с гидрохлортиазидом 12,5 мг (Лозап плюс) 1 таблетка
1 р/день (утром под контролем АД); - бисопролол 5 мг 1 р/день (утром под контролем ЧСС);
- аторвастатин (Торвакард) 10 мг
1 р/день вечером (препарат назначен по причине того, что больной относится к группе высокого риска).
Через 6 мес после назначения комплексной терапии с включением Торвакарда состояние пациента М. стабилизировалось: практически исчезли головные боли, улучшился сон, повысилась работоспособность. АД в пределах 120-125/75-80 мм рт. ст.; ЧСС 58-60 уд./мин.
Через 10 мес у пациента М. наблюдалось дальнейшее снижение уровня АД, в связи с чем доза антигипертензивных препаратов была уменьшена. Самочувствие остается удовлетворительным, жалоб больной не предъявляет.
Выводы для практики
Показания к назначению статинов определяются не исходным уровнем атерогенных фракций холестерина, а индивидуальным сердечно-сосудистым риском.
Назначение статинов пациентам с АГ категорий высокого и очень высокого риска является современным стандартом базисной терапии, прописанным в европейских рекомендациях и в отечественном клиническом протоколе.
У пациентов с АГ и дополнительными факторами риска (в особенности с СД) наиболее убедительные доказательства положительного влияния на прогноз получены для аторвастатина. Назначение аторвастатина предотвращает более трети потенциально фатальных ИМ и инсультов у этой многочисленной категории пациентов.
Наличие широкой доказательной базы относительно улучшения прогноза жизни у больных с АГ, липидных и нелипидных эффектов (которые отсутствуют или не доказаны для более новых молекул), хорошей переносимости и подтвержденной экономической целесообразности делают выбор аторвастатина для профилактики сердечно-сосудистых осложнений у данной группы пациентов наиболее обоснованным и оправданным.
Медична газета «Здоров’я України 21 сторіччя» №2 (375), січень 2016 р.