20 квітня, 2020
Тактика ведення хворих із безсимптомною бактеріурією, циститом і пієлонефритом
 Рекомендації Європейської асоціації урології 2019
Рекомендації Європейської асоціації урології 2019
Рецидивуючі інфекції сечовивідних шляхів (РІСШ)
РІСШ – це повторні епізоди неускладнених та/або ускладнених ІСШ із частотою не менше трьох епізодів ІСШ на рік або двох епізодів ІСШ протягом останніх 6 міс. Хоча РІСШ включають як інфекцію нижніх сечовивідних шляхів (цистит), так й інфекцію верхніх сечовивідних шляхів (пієлонефрит), при повторному пієлонефриті слід розглянути складну етіологію захворювання.
Діагностика
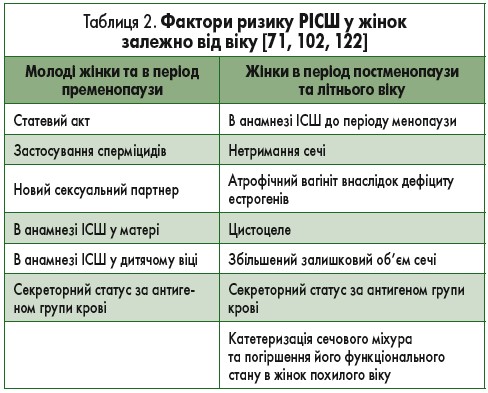 РІСШ є досить поширеними. Фактори ризику даного захворювання представлені в табл. 2. Діагноз РІСШ має бути підтверджений культуральним дослідженням сечі. Не рекомендовано рутинно проводити обширне обстеження, що включає цистоскопію, комп’ютерну томографію тощо, через його низьку діагностичну значущість [121]. Однак його слід призначити негайно у нетипових випадках, наприклад при підозрі на наявність ниркових каменів, порушення відтоку сечі, інтерстиціальний цистит або рак уротелію.
РІСШ є досить поширеними. Фактори ризику даного захворювання представлені в табл. 2. Діагноз РІСШ має бути підтверджений культуральним дослідженням сечі. Не рекомендовано рутинно проводити обширне обстеження, що включає цистоскопію, комп’ютерну томографію тощо, через його низьку діагностичну значущість [121]. Однак його слід призначити негайно у нетипових випадках, наприклад при підозрі на наявність ниркових каменів, порушення відтоку сечі, інтерстиціальний цистит або рак уротелію.
- Профілактика
Існує безліч заходів профілактики РІСШ, проте ефективність лише декількох із них підтверджено вагомими клінічними дослідженнями [123, 124].
- Гормонозамісна терапія
Призначення інтравагінальних препаратів естрогенів (не пероральних) жінкам після менопаузи продемонструвало тенденцію до запобігання РІСШ [123, 125].
- Імуноактивна профілактика
У декількох рандомізованих клінічних дослідженнях лізат бактерій OM‑89 показав себе як лікарський засіб із хорошим профілем безпечності та вищою за плацебо ефективністю. Тому його можна рекомендувати для імунопрофілактики у пацієнток із РІСШ [123, 126‑128]. Користь від призначення даного препарату для інших груп хворих необхідно встановити.
- Профілактика пробіотиками (Lactobacillus spp.)
Зведені дані нещодавнього метааналізу не показали переконливої користі засобів на основі лактобактерій у профілактиці РІСШ [129]. Проте, перш ніж надати будь-які остаточні рекомендації щодо їх застосування, необхідно провести додаткові дослідження, оскільки спостерігалися відмінності в ефективності між наявними препаратами.
- Профілактика препаратами журавлини
Результати кількох досліджень дозволяють припустити, що журавлина корисна для зниження частоти інфекцій нижніх сечовивідних шляхів у жінок [130, 131]. Однак проведений метааналіз, що включав 24 дослідження та 4473 учасників, свідчить, що існуючі препарати журавлини несуттєво зменшують частоту симптомних ІСШ у жінок із РІСШ [132]. Через ці суперечливі результати не можна давати рекомендації щодо щоденного прийому препаратів журавлини.
- Профілактика D-манозою
У рандомізованому плацебо-контрольованому несліпому клінічному дослідженні було показано, що застосування D-манози у добовій дозі 2 г настільки ж ефективне, як нітрофурантоїну дозою 50 мг, для запобігання РІСШ та значно більш ефективне, ніж плацебо [133]. Зазначені дані є показовими, проте недостатніми для рекомендацій. Отже, натепер D-манозу слід застосовувати лише в контексті клінічних досліджень.
- Ендовезикальні інстиляції
Ендовезикальні інстиляції гіалуронової кислоти та хондроїтинсульфату використовуються для відновлення глікозаміногліканового шару уротелію при лікуванні інтерстиціального циститу, гіперактивного сечового міхура, променевого циститу, а також для профілактики РІСШ [134]. За оглядом 27 клінічних досліджень було зроблено висновок, що необхідно терміново провести масштабні дослідження для оцінки користі даного виду терапії [135]. Отже, на цьому етапі неможливо надати жодних загальних рекомендацій.
Профілактика РІСШ антибактеріальними препаратами
Тривала профілактика низькими дозами антибактеріальних препаратів та посткоїтальна профілактика
Можна призначати антибактеріальні засоби пролонговано низькими дозами протягом більш тривалого періоду (від 3 до 6 міс) або як посткоїтальну профілактику, оскільки обидва режими знижують частоту виникнення РІСШ [136]. Після проведення консультації пацієнту необхідно запропонувати обидва варіанти, у разі якщо усунення поведінкових факторів ризику та інші методи профілактики виявились неефективними.
Схеми профілактики:
- нітрофурантоїн 50 або 100 мг 1 раз на добу;
- фосфоміцину трометамол 3 г кожні 10 днів;
- триметоприм 100 мг 1 раз на добу.
Схеми профілактики під час вагітності:
- цефалексин 125 або 250 мг 1 раз на добу;
- цефаклор 250 мг 1 раз на добу [120, 137].
Посткоїтальна профілактика має бути розглянута у вагітних із частими ІСШ в анамнезі до періоду вагітності для зниження ризику ІСШ [138].
Самодіагностика та самолікування
Для пацієнтів із хорошим комплаєнсом можна розглядати самодіагностику та самолікування коротким курсом антибактеріального лікарського засобу [139]. Вибір препарату такий самий, як у випадках спорадичних гострих неускладнених ІСШ.
Коротке резюме доказів та рекомендацій щодо діагностики та лікування РІСШ
Неускладнений пієлонефрит
Неускладнений пієлонефрит – це пієлонефрит невагітних жінок без відомих урологічних аномалій або супутніх захворювань у період пременопаузи.
Діагностика
Клінічна діагностика
Клінічними ознаками пієлонефриту є лихоманка (>38 °C), озноб, біль у поперековій ділянці, нудота, блювання, болісність при пальпації в костовертебральному куті, з типовими симптомами циститу або без них [140]. Вагітні жінки з гострим пієлонефритом потребують особливої уваги, оскільки це захворювання може мати несприятливі наслідки не тільки для матері у вигляді анемії, ниркової та респіраторної недостатності, а й для плода при підвищенні ризику їх передчасного народження [141].
Диференціальна діагностика
Важливо якомога швидше віддиференціювати неускладнений та ускладнений (переважно обструктивний) пієлонефрит, оскільки останній може швидко призвести до уросепсису. Диференціальну діагностику необхідно проводити за допомогою відповідних методів візуалізації (див. далі).
Для рутинної діагностики рекомендований загальний аналіз сечі з визначенням кількості лейкоцитів, еритроцитів та нітритів [142]. Крім того, слід проводити культуральне дослідження сечі з визначенням чутливості до антибактеріальних засобів у всіх випадках пієлонефриту.
Інструментальна діагностика
Візуалізацію верхніх сечовивідних шляхів за допомогою УЗД слід виконувати для виключення їх непрохідності або сечокам’яної хвороби [143].
Необхідно розглянути додаткові методи дослідження, наприклад комп’ютерну томографію з контрастним підсиленням або екскреторну урографію, якщо у пацієнта зберігається лихоманка через 72 год від початку лікування, або негайно, якщо спостерігається погіршення клінічного стану [143].
Для діагностики ускладнюючих факторів у вагітних слід використовувати насамперед УЗД або магнітно-резонансну томографію для уникнення променевого впливу на плід [143].
Коротке резюме доказів і рекомендацій щодо діагностики неускладненого пієлонефриту
Лікування
Амбулаторне лікування
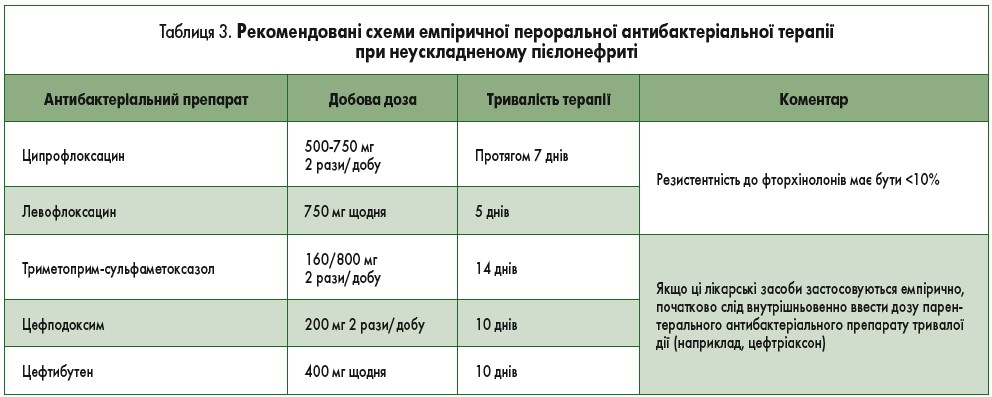
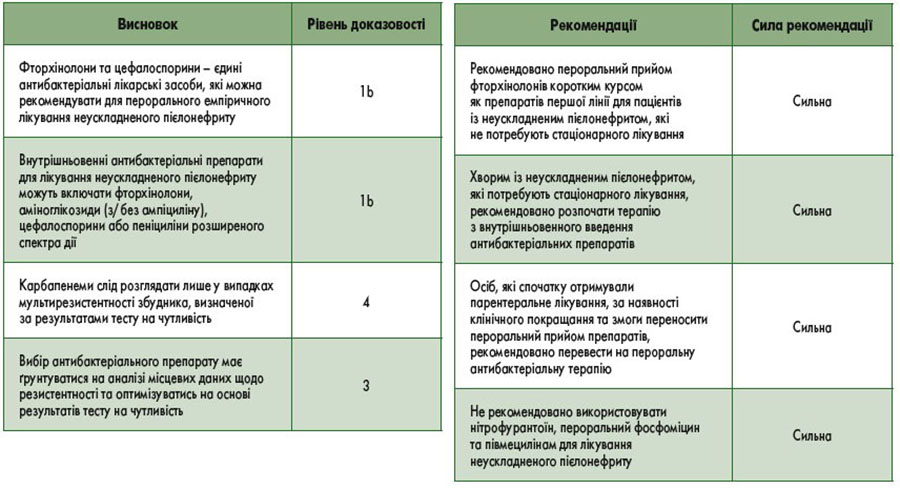
Фторхінолони та цефалоспорини – єдині антибактеріальні лікарські засоби, які можна рекомендувати для перорального емпіричного лікування неускладненого пієлонефриту (табл. 3). Однак концентрація цефалоспоринів у крові та сечі при пероральному прийомі значно нижча, ніж при їх внутрішньовенному введенні.
Необхідно уникати інших антимікробних лікарських засобів, таких як нітрофурантоїн, пероральний фосфоміцин та півмецилінам, оскільки вони не досягають належної концентрації в нирковій тканині [144].
У разі резистентності збудника до фторхінолонів або їх непереносимості препаратами резерву є триметоприм-сульфаметоксазол (160/800 мг) або пероральний β-лактам, якщо виявлена чутливість уропатогену до них. Якщо тест на чутливість до антибактеріальних лікарських засобів не проводився, слід початково внутрішньовенно ввести дозу парентерального антибіотика тривалої дії (наприклад, цефтріаксон).
Стаціонарне лікування
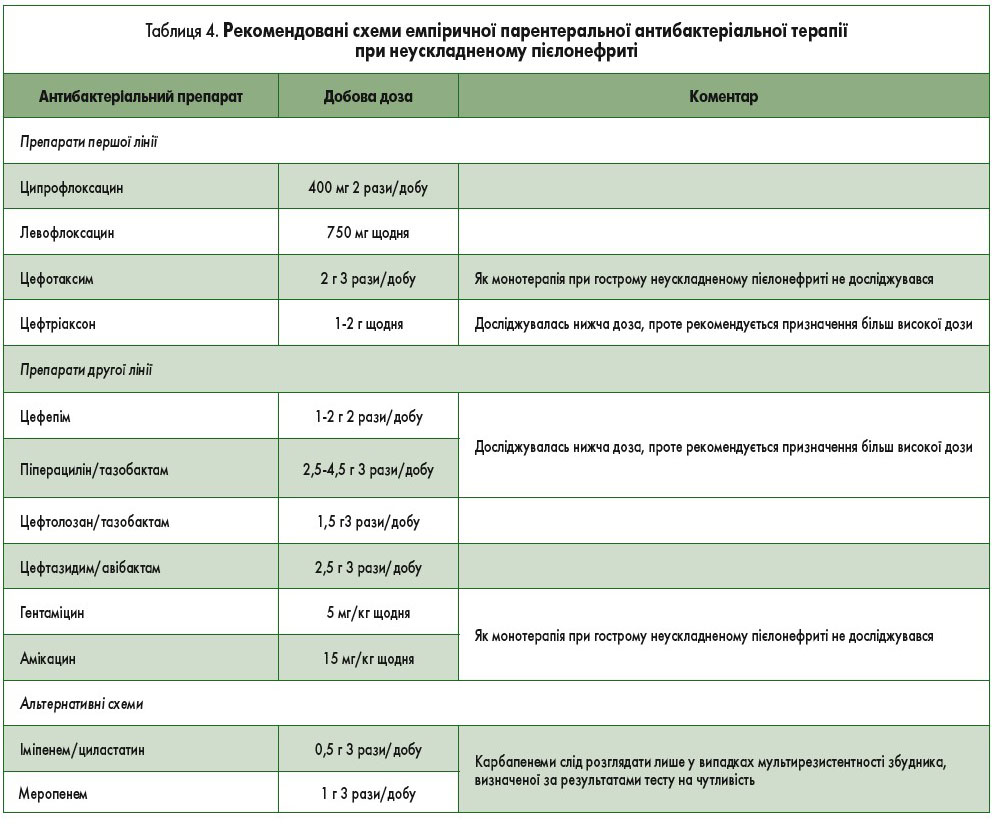
Пацієнтам із неускладненим пієлонефритом, які потребують стаціонарного лікування, слід розпочати терапію з внутрішньовенного введення антибактеріальних препаратів, наприклад фторхінолонів, аміноглікозидів (з/без ампіциліну), цефалоспоринів або пеніцилінів широкого спектра дії [145] (табл. 4). Карбапенеми слід розглядати лише у разі мультирезистентності збудника, визначеної за результатами тесту на чутливість. Вибір між вищевказаними препаратами має ґрунтуватися на аналізі місцевих даних щодо резистентності та оптимізуватися на основі результатів тесту на чутливість. У пацієнтів з ознаками уросепсису виправданим є призначення емпіричної антибактеріальної терапії препаратами, активними по відношенню до мікроорганізмів, що продукують β-лактамази розширеного спектра [146].
Особам, які спочатку отримували парентеральне лікування, за наявності клінічного покращання та змоги переносити пероральний прийом препаратів можна перейти на пероральну антибактеріальну терапію [147].
Коротке резюме доказів і рекомендацій щодо лікування неускладненого пієлонефриту
У вагітних із пієлонефритом також можна розглядати амбулаторне лікування відповідними парентеральними антибактеріальними препаратами за умови легкого перебігу та можливості ретельного спостереження [148, 149]. У разі більш тяжкого перебігу пієлонефриту зазвичай необхідне стаціонарне лікування. Після клінічного покращання стану можна перейти з парентеральної терапії на пероральну із загальною її тривалістю від 7 до 10 днів.
У чоловіків із ІСШ, що супроводжуються фебрильною температурою тіла, з пієлонефритом, рецидивуючою інфекцією або при підозрі на наявність ускладнюючих факторів рекомендується лікування з мінімальною тривалістю протягом 14 діб, переважно фторхінолонами, оскільки до запального процесу часто залучається передміхурова залоза [150].
Спостереження
Контроль загального аналізу сечі або культуральне дослідження сечі після завершення курсу терапії у безсимптомних пацієнтів не показані.
Підготували Марія Ареф’єва, Марія Грицуля
За матеріалами: G. Bonkat, R. R. Bartoletti et al., Urological Infections Guidelines EAU 2019.
Тематичний номер «Урологія. Нефрологія. Андрологія» № 1 (18) 2020 р.