1 травня, 2020
Дисменорея у підлітків
 У статті описано форми, етіологію, патогенез та клінічну картину дисменореї у дівчат-підлітків. Представлено тактику обстеження хворих, а також особливості диференціальної діагностики дисменореї. Подано алгоритм лікування пацієнток цієї категорії. Нестероїдні протизапальні препарати слід вважати першочерговими засобами для полегшення болю у підлітків. Також при дисменореї патогенетично виправданою є гормональна терапія (гестагени, комбіновані оральні контрацептиви).
У статті описано форми, етіологію, патогенез та клінічну картину дисменореї у дівчат-підлітків. Представлено тактику обстеження хворих, а також особливості диференціальної діагностики дисменореї. Подано алгоритм лікування пацієнток цієї категорії. Нестероїдні протизапальні препарати слід вважати першочерговими засобами для полегшення болю у підлітків. Також при дисменореї патогенетично виправданою є гормональна терапія (гестагени, комбіновані оральні контрацептиви).
Ключові слова: дисменорея, дівчата-підлітки, нестероїдні протизапальні препарати, гестагени.
Дисменорея – це циклічний патологічний процес, що проявляється болем унизу живота під час менструації й супроводжується комплексом вегетативних, обмінно-ендокринних та психоемоційних порушень. Частота дисменореї у підлітків у структурі гінекологічної захворюваності становить від 7,9 до 22%. Цей показник підвищується з гінекологічним віком і досягає піку на 5-му році після менархе, зазвичай зберігається у віці 20‑24 років, а потім поступово знижується [1, 2]. У репродуктивному віці дисменорея здебільшого є результатом набутих захворювань органів малого таза (так звана вторинна дисменорея), що зустрічається у 30‑33% жінок [3]..
Первинна дисменорея (ідіопатична, функціональна) – це болючі менструації за відсутності патології з боку органів малого таза, тобто відчуття болю під час менструального циклу, не пов’язані зі структурними аномаліями. Це захворювання частіше зустрічається у дівчат-підлітків і виникає з менархе або впродовж 1‑1,5 року після нього. Вторинна дисменорея – це результат органічної патології органів малого таза. Також виділяють компенсовану та декомпенсовану форми дисменореї. При компенсованій формі прояви патологічного процесу у дні менструації не змінюються, при декомпенсованій формі інтенсивність болю у пацієнток з кожним роком підвищується.
Етіологія та патогенез
Передумовою появи первинної дисменореї є дисфункція гіпоталамо-гіпофізарно-яєчникової системи та кірково-підкіркових взаємовідносин, що супроводжується порушенням синтезу естрогенів, прогестерону, нейротрансмітерів та інших біологічно активних сполук. Але завжди при цьому патологічному процесі має місце порушення секреції естрогенів та прогестерону [3].
Відомо, що естрогени стимулюють продукцію простагландинів (ПГ), окситоцину та вазоактивних речовин. Секреція ПГF2α і ПГЕ2 знаходиться під контролем ферменту циклооксигенази (ЦОГ), активний синтез якої відбувається за певного рівня як прогестерону, так і естрогенів, переважно в лютеїновій фазі менструального циклу. При порушенні балансу естрогенів та прогестерону, тобто при відносному зниженні концентрації прогестерону та підвищенні вмісту естрогенів, значно стимулюється секреція ЦОГ та викид ПГ. Встановлено, що зниження синтезу прогестерону жовтим тілом призводить до порушення стабільності лізосом ендометріальних клітин і вивільнення ферменту фосфоліпази А2, яка конвертує жирні кислоти в арахідонову кислоту. Арахідонова кислота одночасно є попередником ПГ, тромбоксанів та лейкотрієнів. Стимуляція секреції ЦОГ, активний синтез якої відбувається в лютеїновій фазі менструального циклу, призводить до посиленого утворення з арахідонової кислоти таких ейкозаноїдів, як ПГ і тромбоксани, та виходу їх у кровоносне русло. Одночасно збільшується і синтез лейкотрієнів. Таким чином, внаслідок падіння рівня прогестерону відбувається зниження стабільності лізосомальних клітинних мембран і посилюється вивільнення фосфоліпази. У результаті цього збільшується вміст попередника ПГ – арахідонової кислоти, а внаслідок активації ЦОГ відбувається посилений синтез ПГF2α, ПГЕ2 і тромбоксану А2. Гіперпродукція ПГ, тромбоксану А2, лейкотрієнів, порушення співвідношення ПГF2α і ПГЕ2 призводять до спастичних скорочень міометрія, виникнення ангіоспазму та появи ішемічного болю під час менструації [4].
У патогенезі дисменореї мають значення як локальні, так і системні процеси. Із локальних реакцій головну роль відіграє посилення синтезу ПГ і лейкотрієнів на фоні зниження рівня прогестерону у крові перед початком менструації. Гіперактивність міометрія та порушення гемодинаміки у вигляді спазму судин призводить до локальної ішемії клітин, накопичення біологічно активних речовин, сенсибілізації нервових закінчень до дії брадикінінів та інших медіаторів запалення, їх подразнення та появи болю. Посилення болю спричиняє накопичення у тканинах іонів калію та вивільнення кальцію під час менструації.
Системні реакції зумовлені надходженням надлишку ПГ та лейкотрієнів у систему гемоциркуляції та їх впливом на чутливі до них органи-мішені. ПГ – це універсальні тканинні гормони, які забезпечують зв’язок між різними відділами нейроендокринної системи. Тому під впливом підвищеної концентрації ПГ та іонів калію і кальцію у тканинах матки може виникати ішемія інших органів та тканин, що призводить до появи таких екстрагенітальних порушень, як головний біль, блювання, діарея, кардіалгія, метеоризм, коливання артеріального тиску та ін. [5].
Самі ПГ та лейкотрієни не здатні викликати больовий імпульс, але вони потенціюють ефекти істинних медіаторів болю. Таким чином, біль при дисменореї має двояке походження: він виникає внаслідок маткових скорочень та вторинної ішемії, а також у результаті підвищення чутливості тканин до медіаторів болю. Достатньо високий рівень прогестерону в лютеїновій фазі при нормальному менструальному циклі є одним із факторів, що запобігає гіперпродукції ПГ і виникненню дисменореї [6].
До появи симптомів первинної дисменореї призводять також посилення викиду вазопресину, окситоцину, брадикініну, біогенних амінів. Дисменорея може бути наслідком дисморфізму сполучної тканини, пов’язаного із вродженим або набутим дефіцитом внутрішньоклітинного магнію. Крім того, у виникненні больового синдрому при дисменореї важливе значення має дисфункція спінальних нейронів та зниження порога больової чутливості внаслідок послаблення гальмування з боку антиноцицептивної системи [7].
При дисменореї порушення ендокринних та психовегетативних функцій лімбіко-ретикулярного комплексу пов’язані з активацією адренергічної системи або зі змінами метаболізму серотоніну. Причиною аномального функціонування адренергічних або серотонінергічних структур прийнято вважати недостатність синтезу або рецепції ендорфінів. Має значення емоціональна нестабільність пацієнтки, її фізичне та психологічне навантаження, дія факторів навколишнього середовища та індивідуальне сприйняття болю [8].
Таким чином, патогенез болю при первинній дисменореї зумовлений недостатньою концентрацією прогестерону в лютеїновій фазі менструального циклу, що сприяє гіперпродукції ПГ та можливому порушенню їх співвідношення. Це призводить до підвищення скоротливої функції міометрія, виникнення судинного спазму та локальної ішемії. У свою чергу, порушення гемодинаміки судин малого таза призводить до гіпоксії клітин. Під впливом підвищеної концентрації ПГ та біологічно активних речовин, які внаслідок порушення проникності клітин виходять у позаклітинний простір, відбувається подразнення нервових закінчень, що спричиняє біль. Формування больового синдрому при дисменореї завершується за участі вегетативної нервової системи.
Виділяють наступні причини вторинної дисменореї:
- ендометріоз, аденоміоз;
- запальні захворювання органів малого таза;
- спайковий процес у порожнині таза;
- кісти яєчників;
- лейоміома матки;
- вроджена недостатність судинної системи органів малого таза (варикоз вен таза);
- вроджені обструктивні вади розвитку мюллерових проток;
- синдром Аллена – Мастерса.
Найбільш поширеними причинами вторинної дисменореї є генітальний ендометріоз та запальні захворювання внутрішніх статевих органів. Больовий синдром при вторинній дисменореї має свої особливості: він, як правило, спостерігається у жінок більш старшого віку без скарг на болючі місячні, що мали місце раніше; біль виникає в перший день менструації або пізніше. Можлива наявність міжменструального болю, поява надмірних менструацій та постменструальних крововиділень [9, 10].
При первинній і вторинній дисменореї генез болю та формування больового синдрому мають однаковий патофізіологічний шлях і багато загальних патогенетичних ланок незалежно від наявності органічного субстрату. Найбільш важливим фактором у лікуванні вторинної дисменореї є усунення її причини. Саме тому точна діагностика захворювання важлива для його успішного лікування.
Клінічна картина
При первинній дисменореї клінічна картина характеризується болем, що локалізується у нижніх ділянках живота з іррадіацією у поперек. Біль може виникати вже за 1‑2 дні до менструації і тривати в перші 2‑3 дні. Часто біль супроводжується різними нейровегетативними, обмінними, психоемоційними порушеннями (слабкість, нудота, головний біль, діарея, здуття живота, дратівливість та ін.). Патогенетично тяжкість перебігу дисменореї корелює із тривалістю та надмірністю менструацій.
Результати опитувальників якості життя дівчат із дисменореєю свідчили про негативний вплив даної патології на їх фізичне та психосоціальне функціонування. Пацієнтки з тяжкою формою первинної дисменореї частіше скаржаться на поганий сон, у них має місце підвищений ризик виникнення тривожності, депресивних станів.
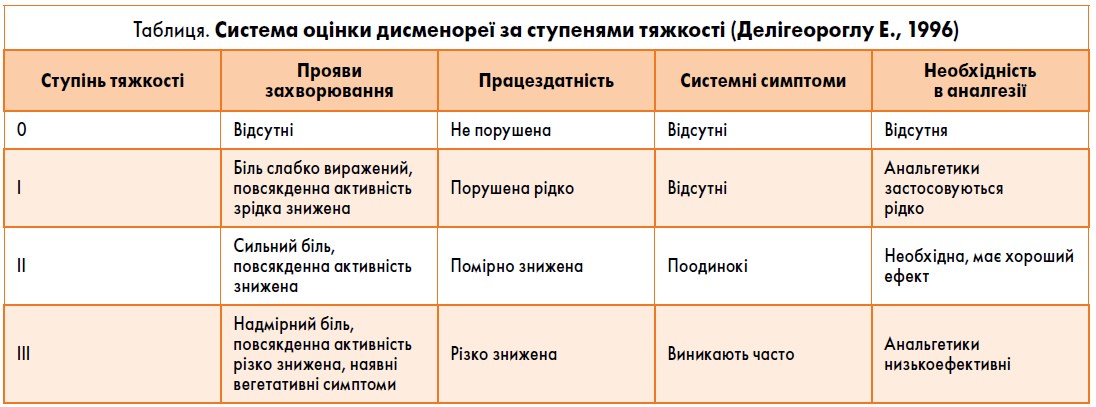
За ступенем тяжкості виділяють легку (І ступінь), помірну (ІІ ступінь) та тяжку (ІІІ ступінь) форми захворювання (таблиця). Діагностика первинної (ідіопатичної, функціональної) дисменореї ґрунтується на наявності болючих менструацій, які не мають органічної причини (відсутність анатомічних змін при гінекологічному обстеженні) та супроводжуються можливими вегето-судинними порушеннями.
Диференціальна діагностика спрямована на виключення захворювань, які мають органічну причину виникнення больового симптому (вторинна дисменорея). При цьому необхідно мати на увазі, що гіперпродукція ПГ також є одним із супутніх станів ендометріозу, що пояснює факт циклічного характеру болю і дозволяє провести паралелі між цим органічним захворюванням і первинною дисменореєю.
Для уточнення причини захворювання можливим є проведення проби з інгібіторами синтезу ПГ – нестероїдними протизапальними препаратами (НПЗП), які призначають під час очікування больового симптому. Це забезпечує найбільш раціональні шляхи подальшого обстеження та лікування хворих [11]. Швидке зниження інтенсивності болю і супутніх проявів захворювання в перші 3 год після прийому препарату та збереження позитивного ефекту в наступні дні спостерігаються у хворих із функціональною гіперпростагландинемією. Отримання таких результатів проби дозволяє обмежити обстеження хворих ехографією органів малого таза, за необхідності проводять ехоенцефалографію та визначають психоемоційні особливості пацієнтки.
Якщо біль зберігається або навіть посилюється, незважаючи на продовження прийому НПЗП, на 2‑3-й день рясної менструації, але потім послаблюється на 5-й день проби, це більш характерно для пацієнток із ендометріозом геніталій [12]. Якщо після прийому першої таблетки препарату пацієнтка вказала на закономірне послаблення інтенсивності болю, а далі відмічає збереження болісних відчуттів до кінця прийому препарату, можна припустити наявність у неї хронічного запалення геніталій.
Відсутність знеболювального ефекту препарату протягом всієї проби, у т.ч. і після першої таблетки, дозволяє припустити наявність можливих вад розвитку матки, шийки матки, піхви з порушенням відтоку менструальних виділень. Отримання таких результатів має спонукати лікаря до проведення більш ретельного обстеження для визначення причини виникнення больового синдрому. На відміну від дисменореї, хронічний тазовий біль – це біль у ділянці таза тривалістю 6 міс та більше, що може мати постійний, періодичний характер та бути циклічним або ациклічним [13].
Лікування
Серед першочергових вимог до препаратів, що призначаються дівчатам-підліткам, виділяють їх безпечність, ефективність, легке дозування, мінімізацію поліпрагмазії. Поряд із цим швидке та ефективне усунення болю в пацієнтки має здійснюватися з урахуванням її індивідуального сприйняття болю.
За своїм механізмом дії спазмолітики (дротаверин) усувають або запобігають спазмам гладкої мускулатури, надаючи знеболювальний ефект, тим самим нормалізуючи функцію органу, при цьому вони не втручаються в механізми виникнення болю. Дротаверин поліпшує кровопостачання тканин, усуває ішемію, що в цілому сприяє усуненню болю при дисменореї. Властивості дротаверину, що дозволяють добре проникати в різні тканини, дуже низький відсоток побічних ефектів, особливо порівняно із застосуванням НПЗП та гормонів, а також наявність лікарських форм як для ентерального, так і для парентерального введення дають можливість широко застосовувати цей препарат при виникненні болю різного ступеня. При цьому спазмолітики, на відміну від ненаркотичних анальгетиків, не маскують картину тяжкого органічного ураження і не викликають утруднень у верифікації діагнозу. Дротаверин може бути рекомендований до застосування як ефективний та безпечний препарат для лікування первинної дисменореї, особливо при поєднанні з патологією шлунково-кишкового тракту (коліт). Препарат призначають по 1 таблетці 3 рази на день під час болючих менструацій. Співвідношення «користь/ризик» при лікуванні дротаверином є позитивним [14].
До спазмолітиків можна додавати таку терапію, як α-токоферолу ацетат (вітамін Е) та препарати, що містять магній. Вітамін Е як антиоксидант знижує інтенсивність окиснення ненасичених жирних кислот, які є субстратом для синтезу ПГ, а також сприяє мобілізації ендорфінів із гіпоталамо-гіпофізарних структур. Вітамін Е призначають по 100‑200 мг/добу перорально за 2‑3 дні до очікуваної болючої менструації та під час неї. Курс лікування становить 3 міс. Магній як антагоніст іонів кальцію бере участь у процесах мембранного транспорту і сприяє зниженню скоротливої активності гладких та поперечно-смугастих м’язів. Магне-В6 призначають у другу половину менструального циклу та в перші дні менструації по 1‑2 таблетки 2‑3 рази на день упродовж 3 міс.
При перших ступенях тяжкості первинної дисменореї терапевтичний ефект можуть мати такі види немедикаментозної терапії, як голкорефлексотерапія, лікувальна фізкультура і дихальна гімнастика, що сприяють нормалізації кровообігу та функціональної активності органів черевної порожнини й малого таза.
З огляду на те, що в основі дисменореї лежить феномен локальної гіперпродукції ейкозаноїдів, застосування спазмолітиків може розглядатися тільки як паліативне, але не патогенетично обґрунтоване лікування, і тому воно не завжди дає очікуваний знеболювальний ефект. Одним із головних орієнтирів у виборі оптимального препарату для лікування дисменореї є індивідуальна інтенсивність больових відчуттів у пацієнтки та прогнозована тривалість його застосування [16].
Усі лікарські засоби, що призначаються при дисменореї та мають патогенетичне виправдання, умовно поділяють на 3 групи:
- НПЗП;
- гестагени;
- комбіновані оральні контрацептиви (КОК).
Більшість терапевтичних підходів до лікування дисменореї засновані на перериванні каскаду реакцій, що зумовлені викидом ПГ у систему гемоциркуляції [15].
 Лікування первинної (функціональної) дисменореї включає призначення НПЗП як інгібіторів синтезу ПГ (рис. 1). НПЗП здебільшого використовують дівчата і молоді жінки, які не бажають застосовувати протизаплідні та інші гормональні препарати, або у випадках, коли останні їм протипоказані.
Лікування первинної (функціональної) дисменореї включає призначення НПЗП як інгібіторів синтезу ПГ (рис. 1). НПЗП здебільшого використовують дівчата і молоді жінки, які не бажають застосовувати протизаплідні та інші гормональні препарати, або у випадках, коли останні їм протипоказані.
Препарати групи НПЗП є неселективними інгібіторами ЦОГ, які пригнічують дію обох її різновидів – ЦОГ‑1 і ЦОГ‑2, отже, знижують синтез ПГ, зменшують вивільнення медіаторів запалення і знижують чутливість кровоносних судин до брадикініну та гістаміну. НПЗП мають знеболювальні властивості й рекомендовані до застосування при виникненні больових відчуттів під час менструації [4, 6].
Найбільш ефективним є призначення цих препаратів за 1‑2 дні до початку чергової менструації та протягом перших 2‑3 днів під час менструації. Загальні принципи лікування полягають у застосуванні мінімально ефективної дози препарату, прийомі одночасно не більше одного НПЗП та своєчасній відміні препарату за відсутності болю.
За недостатньої ефективності одного з НПЗП можна спробувати приймати інший. Тривалість застосування препарату з метою лікування дисменореї зазвичай не перевищує 5‑6 днів. Використання НПЗП має певні переваги: так, на відміну від гормональних препаратів, вони призначаються тільки впродовж 2‑4 днів на місяць, що зручно та економічно вигідно для пацієнтки. Крім того, вони усувають не лише біль під час менструації, а й інші симптоми дисменореї – нудоту, блювання, діарею тощо.
Якщо застосування НПЗП не забезпечує достатнього покращення стану пацієнтки, у циклічному режимі призначаються гормональні препарати – гестагени або КОК.
У дівчат-підлітків із первинною дисменореєю гормональна терапія сприяє корекції їх гормонального стану, запобігає виникненню гіперплазії ендометрія, що веде до зменшення синтезу ПГ та лейкотрієнів і нормалізує простагландин-залежні реакції організму дівчат. Препарати призначають у звичайному циклічному режимі впродовж щонайменше 3 міс.
Для лікування первинної дисменореї гестагенами краще обирати препарати, які є аналогами натурального прогестерону: дидрогестерон, мікронізований прогестерон. На відміну від натурального прогестерону, вони ефективні при пероральному прийомі. Призначаються гестагени у другій фазі менструального циклу. За своєю дією вони не впливають на овуляцію, викликають повноцінну трансформацію ендометрія, пригнічують гіперпроліферативні процеси в ендометрії, знижують мітотичну активність клітин, що сприяє зменшенню продукції ПГ і, відповідно, зниженню скоротливої активності матки. Таким чином, гестагени забезпечують зменшення або зникнення болісних маткових скорочень. Під впливом гестагенів знижується секреція ПГ не тільки в ендометрії, а й у структурах центральної нервової системи та інших тканинах. Зниження під дією гестагених препаратів рівня вазопресину, який бере участь у виникненні первинної дисменореї, розглядається як один із механізмів їх позитивної дії. Додатковим фактором є те, що вони сприяють нормалізації тонусу вегетативної нервової системи.
Дидрогестерон є гормонально-активним стероїдом, ретро-ізомером натурального прогестерону, який добре всмоктується при пероральному прийомі, має високу селективну активність та біодоступність, але не проявляє естрогенної, андрогенної та термогенної активності. Завдяки високій біодоступності та прогестагенній активності основного метаболіту доза дидрогестерону, необхідна для забезпечення однакового клінічного ефекту, є у 10‑20 разів нижчою, ніж доза мікронізованого прогестерону [7, 17]. У терапевтичних дозах препарат не блокує овуляцію, тобто процеси фолікуло- та стероїдогенезу в яєчниках не порушуються, що є дуже важливим для дівчат у період статевого дозрівання. Дидрогестерон (дуфастон) призначається по 20 мг/добу у другій фазі менструального циклу (з 11-го або 16-го по 25-й день циклу) протягом 3‑6 менструальних циклів.
Для дівчат, які мають регулярні статеві відносини і не бажають у даний час реалізовувати свою репродуктивну функцію, препаратами вибору в лікуванні дисменореї є КОК. Лікувальний ефект КОК при дисменореї забезпечується зниженням гормональної активності яєчників, що веде до ановуляціі, у результаті чого знижується рівень ПГ, окситоцину, вазопресину, зменшується скоротлива активність міометрія, і, як наслідок, симптоми дисменореї зникають або стають менш вираженими. Крім того, КОК зменшують обсяг менструальної крововтрати за рахунок пригнічення проліферації ендометрія, знижують поріг збудливості гладком’язових клітин, що також сприяє усуненню хворобливих симптомів при менструації [18].
Вибір препарату здійснюється з урахування таких умов, як мінімальна трансформація в печінці, висока біодоступність та афінність до органів-мішеней. Для лікування дисменореї оптимальним є застосування низько- та мікродозованих КОК. Зниження вмісту етинілестрадіолу поліпшує переносимість КОК, що визначає підвищення прихильності пацієнтки до даного методу лікування. Мінімізувати вірогідний негативний вплив на обмін речовин та поліпшити переносимість препаратів необхідно і правильним вибором гестагенного компоненту.
Тому при виборі КОК для лікування дисменореї особлива увага приділяється гестагенному компоненту. Такі гестагени останніх (3‑4-го) поколінь, як дезогестрел, гестаден, дроспіренон, є активними формами прогестерону, що не потребують метаболізму в печінці та мають біодоступність близько 100%. Це особливо важливо за наявності у пацієнтки супутніх обмінно-ендокринних порушень. Препарати, які містять ці гестагени, рідше викликають такі побічні ефекти, як головний біль, менорагія, масталгія, нудота. Лікарські засоби, які мають в своєму складі дроспіренон, краще призначати пацієнткам із проявами вірилізації [19, 20].
Тривалість курсу гормональної терапії становить не менше 3‑6 міс. Контроль ефективності лікувального впливу має здійснюватися в перші півроку кожні 3 міс, а потім 1 раз на 6 міс. Під час контрольного огляду необхідно звертати увагу на скарги пацієнтки й відзначати зміни її гінекологічного статусу.
Агоністи гонадотропін-рилізинг-гормону не призначають для емпіричного лікування дівчат із підозрою на первинну дисменорею через можливість їхнього негативного впливу на організм підлітка.
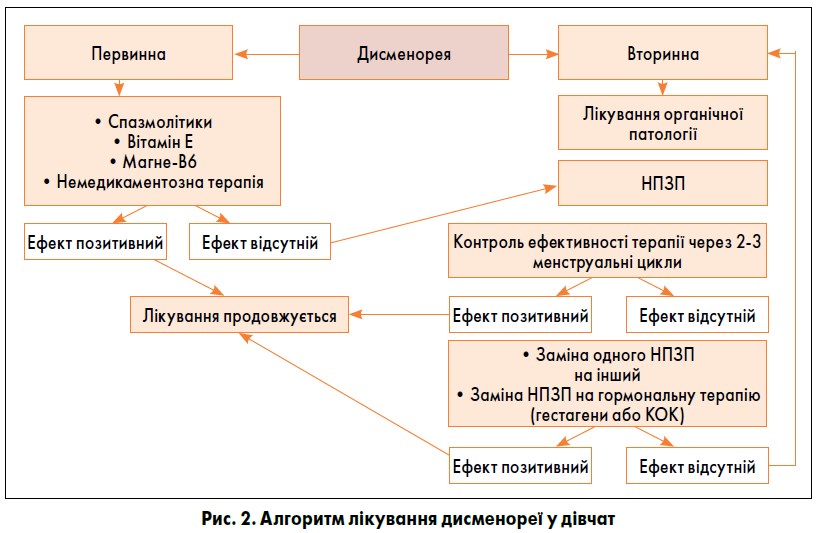
Алгоритм лікування дисменореї у дівчат представлено на рис. 2.
Згідно з даними експертів Комітету з охорони здоров’я підлітків Американського коледжу акушерів-гінекологів (2018), розробленні наступні лікувальні рекомендації [21].
- У більшості підлітків із дисменореєю діагностовано її первинну форму. Такі пацієнтки будуть позитивно реагувати на лікування НПЗП, які слід вважати першочерговими засобами для полегшення болю у підлітків, або/ та на гормональну терапію (гестагени, КОК).
- Якщо пацієнтка не відчуває клінічного покращення протягом 3‑6 міс від початку терапії, особливо якщо за даними анамнезу, фізикального обстеження та ультразвукового дослідження органів малого таза не була встановлена інша причина хронічного тазового болю або вторинної дисменореї, слід запідозрити наявність ендометріозу.
- Рекомендованим лікуванням ендометріозу у підлітків є консервативна хірургічна терапія з діагностичною та лікувальною метою у поєднанні із супресивною терапією для запобігання проліферації ендометрія.
- У пацієнток із ендометріозом, які страждають від стійкого болю, незважаючи на консервативну хірургічну терапію та гормональне лікування, часто дієвим є призначення агоністів гонадотропін-рилізинг-гормону протягом 6 міс разом із «терапією прикриття».
- Підліткам з ендометріозом не слід тривало призначати знеболювальні препарати без спеціалізованого нагляду.
Література
- Вовк І. Б., Юзько О. М., Вдовиченко Ю. П. (ред.). Гінекологія дитячого та підліткового віку: Підручник. – К.: ВСВ «Медицина», 2011. – 424 с.
- Вольф М., Штуте П. Гинекологическая эндокринология и репродуктивная медицина. – М.: МЕД пресс-информ. – 2018. – 512 с.
- Adams Hillard P. J. Menstruation in young girls: a clinical perspectiv //Obstet. Gynecol. – 2002. – 99. P. 655‑662.
- De Sanctis V., Soliman A., Bernasconi S., Bianchin L. еt al. Primary Dysmenorrhea in Adolescents: Prevalence, Impact and Recent Knowledge // J. Pediatr. Endocrinol. Rev. – 2015, 13. P. 512‑516.
- Дубровина Н. В., Твердикова М. А. Проблема первичной дисменореи: возможности терапии НПВП // РМЖ. – 2014. – № 1. – С. 63‑71.
- Делигеороглу Э., Арвантинос Д. И. Некоторые подходы к изучению и лечению дисменореи // Вестник Российской ассоциации акушеров-гинекологов. –1996. – № 4. – С. 50‑52.
- Джобава Э. М., Мандрыкина Ж. А., Логинова К. Б. Дисменорея. Этиопатогенез, дифференциальная диагностика и терапия в практике современного акушера-гинеколога // Акушерство и гинекология. – 2014. – № 11. – С. 23‑28.
- Андреева В. О., Машталова А. А. Дисменорея у подростков – проблемы диагностики и перспективы лечения // РЗДП. – 2015. – № 5. – С. 10‑20.
- Уварова Е. В., Гайнова И. Г., Петрова С. Б. Обоснование выбора лечебного воздействия при дисменорее с учетом гормонального статуса подростков // РМЖ. – 2006. – № 16. – С. 120‑125.
- Greene R., Stratton P., Cleary S. Diagnostic experience among 4334 women reporting surgically diagnosed endometriosis // J. Fertil. Steril. – 2009, 91. Р. 32‑41.
- Данилушкина Е. О., Батырова З. К., Буралкина Н. А. Эндометриоз у подростков. Новые гипотезы и практические наблюдения // РЗДП. – 2015. – № 6. – С. 25‑29.
- Уварова Е. В. Нестероидные противовоспалительные препараты в комплексе лечебных и профилактических воздействий у больных первичной и вторичной дисменореей // РМЖ. – 2005. – № 17. – С. 1146.
- Brosens I., Gordts S., Benagiano G. Endometriosis in adolescents is a hidden, progressive and severe disease that deserves attention? Not just compassion // Hum. Reprod. – 2013. – Vol. 28. – № 8. – P. 2026‑2031.
- Крутова В. А., Тулендинова А. И., Асланян И. А. К вопросу о купировании тазовой боли при дисменорее в подростковом возрасте // РЗДП. – 2016. – № 4. – С. 57‑60.
- Елизаветина Г. А. Рациональный подход к выбору спазмолитиков для купирования абдоминальной боли // Эффективная фармакотерапия. – 2011. – Т. 3 (3). – С. 99‑101.
- Debski R., Niemiec T., Mazurec M. Comparative efficacy and tolerability of drotaverine 80 mg and ibuprofen 400 mg in patients with primary dysmenorrhea protocol DOROTA // Gynec. Pol. – 2007. – Vol.78. – P. 933‑938.
- Hazel Z. Dysmenorrhea in adolescents and young adult: an update on pharmacological treatments and management strategist // J. Expert Opin Pharmacother. – 2012. – 13. – Р. 2157‑2170.
- Schindler A. E., Campagnoli C., Druckmann R. et al. Classification and pharmacology of Progestins // Maturitas. – 2008. – Vol. 61. – № 1‑2. – P. 171‑180.
- Якушевская О. В., Ревазова З. В. Микронизированные оральные контрацептивы в терапии дисменореи // РМЖ. – 2014. – № 1. – С. 41‑49.
- Dmitrovic R., Kunselman A., Legro R. Continuous compared with cyclic oral contraceptives for the treatment of primary dysmenorrhea: a randomized controlled trial // Obstet. Gynecol. – 2012. – Vol. 119 (6). – P. 1143‑1150.
- Potter J., Santelli J. Adolescent contraception: review and guidance for pediatric clinicians // Minerva Pediatr. – 2015. – Vol. 67 (1). – P. 33‑45.
- Dysmenorrhea and endometriosis in the adolescent. – AGOG Committee Opinion № 760 // American College of Obstetricians and Gynecologists. J. Obstet. Gynecol. – 2018. – 132. – Р. 249‑258.