1 травня, 2020
Тактика ведення вагітних із залізодефіцитною анемією
Основні положення рекомендацій Британського товариства гематології
У статті представлено огляд основних положень керівництва Британського товариства гематології щодо ведення вагітних із залізодефіцитною анемією (Pavord S. et al.), оновлених у 2019 році.
Ключові слова: феритин, залізодефіцитна анемія вагітних, препарати заліза.
Для періоду вагітності характерне поступове фізіологічне збільшення об’єму плазми крові, що починається в І триместрі й досягає плато до ІІІ триместру гестації. Цей процес за швидкістю перевищує процес вироблення еритроцитів і синтезу гемоглобіну. Як наслідок гемодилюції відбувається зниження рівня останнього під час вагітності. Причиною анемії у вагітних можуть бути й безліч інших факторів, а саме: дефіцит вітаміну В12 та фолієвої кислоти, гемоглобінопатії або таласемії, запальні захворювання, гемоліз, крововтрата. Але найчастіше це – дефіцит заліза, прогресуючий процес, під час якого запаси заліза знижуються – від початкового насичення до поступового виснаження й остаточної відсутності й, як наслідок, розвитку залізодефіцитної анемії (ЗДА).
Рекомендації
Критерієм для встановлення діагнозу «анемія» є концентрація гемоглобіну <110 г/л у І триместрі вагітності, <105 г/л – у ІІ та ІІІ триместрах і <100 г/л – у післяпологовому періоді (2D).
Діагностика
Клінічні симптоми та ознаки
Клініка ЗДА у вагітних є неспецифічною. Втома – найбільш поширений симптом, поряд із якою у жінок можуть спостерігатися блідість шкіри, загальна слабкість, головний біль, відчуття серцебиття, запаморочення та задишка, підвищена дратівливість, симптом неспокійних ніг, спотворення смаку.
Рекомендації
Дефіцит заліза є найбільш поширеною причиною анемії у жінок під час вагітності, тому цей ризик слід враховувати у всіх вагітних (1В).
Рівень гемоглобіну необхідно обов’язково визначати під час взяття на облік і повторно приблизно на 28-му тижні гестації (1D).
Необхідна наявність усіх засобів для своєчасної оцінки показників загального аналізу крові та моніторингу відповіді на терапію (1В).
Якщо діагностовано анемію без наявності іншої причини, крім залізодефіциту, емпіричне призначення препаратів заліза для перорального прийому має бути невідкладним. Через 2‑3 тиж слід призначити повторний загальний аналіз крові (1D).
Оптимальної стратегії діагностики анемії під час вагітності немає. Рутинний скринінг рівня феритину в сироватці крові без попередньої оцінки ризику наявності дефіциту заліза не рекомендований (1D).
Феритин сироватки крові слід вимірювати у жінок із гемоглобінопатіями для виявлення супутнього залізодефіциту і виключення стану перенасичення залізом (1D).
У жінок без анемії, але з наявним ризиком розвитку дефіциту заліза, існує два можливих варіанта дій:
- розпочати емпіричну профілактику анемії препаратами заліза, або
- попередньо перевірити рівень феритину в сироватці крові (1D).
Рівень феритину в сироватці крові <30 мкг/л під час вагітності є свідченням нестачі заліза. Вищі рівні феритину не виключають наявності залізодефіциту або виснаження його запасів (2С).
Інші біомаркери, що характеризують рівень депо заліза, наразі не рекомендовані для скринінгу, оскільки є недостатньо перевіреними у вагітних (2B).
Підхід до ведення вагітності у жінок із дефіцитом заліза має бути комплексним і включати дієтичні рекомендації та призначення препаратів заліза.
Дієтичні рекомендації
Жінки отримують з їжею в середньому 10 мг заліза на добу, з яких засвоюється 10‑15%. Незважаючи на те що об’єм всмоктуваного заліза збільшується під час вагітності, фізіологічна потреба в ньому також зростає з 1‑2 до 6 мг/добу (Bothwell, 2000) і посилюється в міру прогресування вагітності. Рекомендована норма заліза у другій половині вагітності становить 27 мг/добу, що вдвічі перевищує добову потребу для невагітної жінки.
Об’єм поглинутого заліза залежить від його кількості в раціоні, біодоступності та фізіологічних потреб організму. Гемове залізо (м’ясо, риба, птиця) всмоктується у 2‑3 рази більшій кількості, ніж негемове. М’ясо також містить органічні сполуки, що сприяють поліпшенню засвоєння заліза з інших, менш біодоступних, негемових джерел. Однак приблизно 95% спожитого з їжею заліза припадає саме на негемове. Вітамін С (аскорбінова кислота) значно підвищує засвоєння негемового заліза, величина цього ефекту прямо пропорційна кількості вітаміну С у їжі. Пророслі та ферментизовані зернові й бобові покращують біодоступність негемового заліза шляхом зниження вмісту фітату – харчової речовини, що гальмує засвоєння заліза. Дубильні речовини у чаї та каві затримують всмоктування заліза під час їх вживання разом із їжею або невдовзі після їди.
Рекомендації
Усім вагітним пацієнткам необхідно надати дієтичні поради (2B).
Якщо у жінки виникає залізодефіцит під час вагітності, неможливо забезпечити поповнення запасів заліза виключно шляхом дієти, тому необхідно додатково призначати пероральні препарати заліза (2В).
Пероральна терапія препаратами заліза
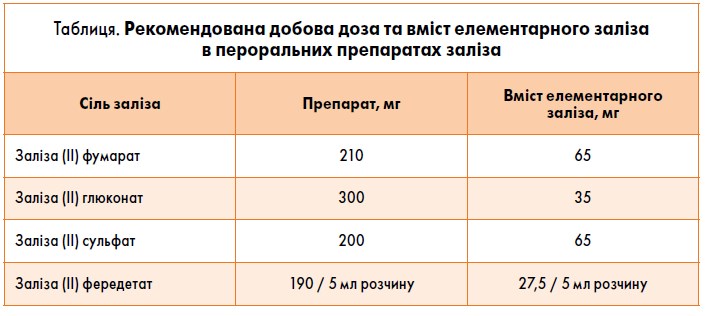
Призначення пероральних препаратів заліза є ефективним, доступним і безпечним методом замісної терапії. Перевагу віддають солям Fe (II) над солями Fe (III) через гірші поглинання та біодоступність останнього. Серед солей Fe (II) розрізняють фумарат, глюконат і сульфат заліза. Важливою є кількість елементарного заліза, яка змінюється залежно від препарату (таблиця).
Рекомендації
Солі Fe (II) є препаратами вибору для перорального поповнення запасів заліза (1С).
Оптимальна доза елементарного заліза при пероральному прийомі (щоранку) має становити 40‑80 мг. Обов’язковим є контроль рівня гемоглобіну через 2‑3 тиж для забезпечення адекватної корекції лікування у разі потреби (2С).
Жінкам слід надати рекомендації щодо правильного прийому препаратів заліза: необхідно приймати натще з водою або джерелом вітаміну С. Їх не слід поєднувати із прийомом інших ліків, полівітамінів та антацидів (1В).
Лікар повинен негайно розпочати лікування анемії. Направлення до закладу спеціалізованої медичної допомоги необхідне, якщо має місце анемія тяжкого ступеня (гемоглобін <70 г/л) та/або наявні виражені симптоми, або якщо пізній термін вагітності (>34 тиж) (2В), або якщо рівень гемоглобіну не підвищується через 2‑3 тиж коректного прийому пероральних препаратів заліза.
Жінкам без анемії, але у яких є підвищений ризик виснаження депо прийом заліза, необхідно емпірично призначати 40‑80 мг елементарного заліза 1 раз на добу або перевіряти рівень феритину в сироватці крові. Препарати заліза слід призначати, якщо рівень феритину <30 мкг/л (1B).
Відповідь на лікування пероральними препаратами заліза
Ступінь підвищення рівня гемоглобіну, яке може бути досягнуто завдяки лікуванню залізовмісними препаратами, залежатиме від стартового рівня гемоглобіну та депо заліза, від величини його постійних втрат, всмоктування та інших факторів, що зумовлюють анемію, наприклад дефіцит інших мікроелементів, інфекції та порушення функції нирок.
Рекомендації
У разі виникнення нудоти та дискомфорту в епігастрії слід спробувати змінити добову дозу препарату або замінити його препаратом із нижчим вмістом заліза. Слід уникати призначення кишковорозчинних лікарських форм і форм із повільним вивільненням (1А).
Контроль рівня гемоглобіну необхідно здійснювати через 2‑3 тиж від початку лікування для оцінки комплаєнсу, коректності способу введення препарату та відповіді на лікування (1В).
Після досягнення цільового рівня гемоглобіну терапія має тривати ще протягом 3 міс і щонайменше 6 тиж після пологів для поповнення депо заліза (1D).
Якщо відповідь на лікування пероральними препаратами заліза є незадовільною, слід перевірити комплаєнс і виключити супутні фактори, що можуть спричиняти розвиток анемії, такі як дефіцит фолатів або синдром мальабсорбції (1А).
Внутрішньовенна терапія препаратами заліза
Систематичні огляди та метааналізи свідчать про те, що вагітні, які отримували препарати заліза внутрішньовенно, частіше досягали цільового показника гемоглобіну, мали вищий його рівень через 4 тиж від початку терапії та менше побічних ефектів порівняно з лікуванням пероральними препаратами (Govindappagari, Burwick, 2018; Qassim et al., 2018; Govindappagari, Burwick, 2019).
Внутрішньовенна терапія препаратами заліза показана, якщо не досягнуто необхідного комплаєнсу, або існує абсолютна непереносимість пероральної терапії, або доведено наявність синдрому мальабсорбції, або у разі необхідності швидкого підвищення рівня гемоглобіну.
Протипоказання включають: наявність анафілаксії або серйозної алергічної реакції на парентеральну терапію препаратами заліза, І триместр вагітності, наявність активної гострої або хронічної бактеріємії та декомпенсованих захворювань печінки.
Рекомендації
Призначення внутрішньовенної терапії препаратами заліза слід розглянути у жінок із підтвердженою ЗДА починаючи із ІІ триместру вагітності, які мають непереносимість пероральних препаратів або недостатню відповідь на терапію ними (2В).
Призначати препарати заліза внутрішньовенно рекомендовано у жінок на термінах вагітності >34 тиж із підтвердженою ЗДА та рівнем гемоглобіну <100 г/л (1С).
Ведення пологів у жінок із залізодефіцитною анемією
Незважаючи на те що профілактика або раннє виявлення та антенатальне лікування є найкращою стратегією, деякі пацієнтки все ж вступають у пологи із ЗДА. Важливо, як і в усіх породіль, проводити активні заходи для мінімізації втрати крові під час пологів.
ЗДА не має впливати на вибір способу розродження, рішення слід приймати відповідно до акушерських показань.
Планування конкретної установи для проведення пологів може залежати від вихідного рівня гемоглобіну у крові, оскільки у жінок із анемією ймовірність розвитку післяпологової кровотечі більш висока й вони мають менші запаси заліза для боротьби із крововтратою (National Institute for Health and Care Excellence – NICE, 2014). Також слід зважати на інші фактори ризику, які можуть впливати на ймовірність початку кровотечі: попередні післяпологові кровотечі, більше 5 пологів в анамнезі, фіброміома матки, багатоплідна вагітність, тяжкість анемії, можливість переливання компонентів крові.
Рекомендації
ЗДА не має впливати на термін та спосіб розродження (2D).
Жінки із ЗДА з рівнем гемоглобіну <100 г/л мають народжувати в акушерському відділенні закладів вторинної або третинної ланки (1D).
Для осіб із ЗДА необхідно обирати тактику активного ведення ІІІ періоду пологів (1D).
Післяпологова анемія
Рекомендації
Вчасне виявлення дефіциту заліза в антенатальному періоді з подальшим лікуванням препаратами заліза може знизити ризик розвитку післяпологової анемії (1А).
У жінок із крововтратою під час пологів >500 мл, які мали не відкориговану в антенатальному періоді анемію або із симптомами, що свідчать про наявність анемії, необхідно перевірити рівень гемоглобіну протягом 48 год після пологів (2A).
Гемодинамічно стабільним, без- або малосимптомним пацієнткам із рівнем гемоглобіну <100 г/л, визначеним протягом 48 год після пологів, слід призначати 40‑80 мг елементарного заліза перорально щодня протягом не менше ніж 3 міс (2А).
Призначення внутрішньовенної терапії препаратами заліза у післяпологовому періоді показане в осіб із попередньою непереносимістю чи недостатнім ефектом від пероральної терапії та/або у жінок із вираженими симптомами анемії, які потребують невідкладного лікування (2В).
Акушерські відділення повинні мати настанови щодо переливання еритроцитарної маси пацієнткам із анемією без активної кровотечі (2А).
Рішення щодо переливання крові у жінок у післяпологовому періоді має ґрунтуватися на ретельній оцінці таких показань, як ризик кровотечі, наявна серцева патологія або симптоми, що потребують невідкладної допомоги; необхідно розглядати пероральну або парентеральну терапію препаратами заліза як альтернативу (1А).
Пацієнткам, яким проводиться переливання препаратів еритроцитів, має бути надана повна інформація щодо показань і ризиків переливання та щодо альтернативних методів лікування. Необхідно отримати та зафіксувати у медичній документації письмову інформовану згоду на лікування (1А).
Профілактика дефіциту заліза
Рекомендації
Немає істотних доказів щодо оцінки переваг і потенційних ризиків рутинного призначення препаратів заліза всім жінкам під час вагітності (2С).
Огляд підготувала Марія Грицуля
Pavord S., Daru J. UK guidelines on the management of iron deficiency in pregnancy. British Journal of Haematology. October 2019.
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 1 (37) 2020 р.