5 жовтня, 2015
Эндокардит Леффлера с поражением обоих желудочков

Фибропластический париетальный эндокардит, или эндокардит Леффлера (Loeffler) – редко встречающееся приобретенное заболевание эндокарда и миокарда, которое характеризуется резким снижением податливости одного или обоих желудочков с резким нарушением его/их диастолической функции и массивным пристеночным тромбообразованием. На сегодняшний день существует несколько классификаций заболеваний, куда включен эндокардит Леффлера. Согласно современной классификации кардиомиопатий (2008) данное заболевание относится к вторичным рестриктивным кардиомиопатиям (РКМП), развившимся в результате таких системных заболеваний, как амилоидоз, саркоидоз, карциноидная болезнь, склеродермия, антрациклиновая КМП, фиброэластоз и др. [1].
С другой стороны, на сегодняшний день эндокардит Леффлера рассматривают как проявление гиперэозинофильного синдрома (ГЭС), протекающего с преимущественным поражением сердца [2]. Гиперэозинофильный синдром включает две клинические формы: синдром Леффлера І (летучие эозинофильные инфильтраты в легких) и синдром Леффлера ІІ (эндокардит Леффлера). Поражение сердца – основная причина осложнений и летальных исходов при ГЭС.
Крайне редко подобное поражение сердца бывает изолированным (только сердце) и первичным (скорее, идиопатическим). По гемодинамике эндокардит Леффлера – классическая рестриктивная кардиомиопатия, по патогенезу – следствие гиперэозинофилии.
Связь между эозинофилией, активной фазой миокардита и полиорганной недостаточностью впервые была установлена Леффлером в 1936 г. При данной патологии выявляется эозинофильный эндомиокардит с тенденцией к фиброзированию, что клинически проявляется прогрессирующей сердечной недостаточностью (СН) и тромбоэмболическими осложнениями.
Эозинофильный эндокардит хорошо освещен в литературе, однако прижизненная диагностика повреждения миокарда и сосудов вследствие эозинофильной инфильтрации и их обильной дегрануляции встречается редко [3]. Причиной поздней диагностики в большинстве случаев является быстрое развитие эозинофильных артериитов и миокардитов [4, 5]. Вовлечение в патологический процесс миокарда указывает на острую некротическую фазу эозинофильного эндомиокардита [6, 7]. Токсическое повреждение органов обусловлено содержимым внутриклеточных гранул эозинофилов [8, 9]. Морфологические аномалии эозинофилов выражаются в преобладании зрелых активных форм. Они развиваются из стволовой клетки-предшественницы костного мозга и содержат целый ряд Т-клеточных цитокинов, ростовые факторы, включая интерлейкины 3, 5, а также гранулоцитарный моноцитарный колониестимулирующий фактор. Цитокины и ростовые факторы индуцируют повреждение органа-мишени путем стимулирования секреции воспалительных медиаторов, что приводит к повреждению ткани, ремоделированию и фиброзу. Кроме того, катионы эозинофильных белков связываются с анионами эндотелиальных белков (тромбомодулинами). Образующийся комплекс белков ухудшает антикоагулянтную активность и приводит к повышенному тромбообразованию [10, 11]. Интенсивность и острота активной фазы эозинофильного эндокардита тесно связана с количеством циркулирующих эозинофилов и длительностью предшествующей эозинофилии [12].
Типичные клинические симптомы эндокардита Леффлера – потеря массы тела, лихорадка, кашель, сыпь и нарастающая ХСН. Несмотря на то что поражение сердца вначале может протекать бессимптомно, у 50% пациентов одышка появляется уже на ранних этапах заболевания.
При рентгенологическом обследовании органов грудной клетки обнаруживают кардиомегалию и признаки венозного застоя в легких. Изменения ЭКГ не специфичны. Частые находки – нарушения ритма сердца, особенно фибрилляция предсердий (ФП). В диагностике заболевания основную роль играет эхокардиография (ЭхоКГ), позволяющая обнаружить локальное (реже – диффузное) утолщение верхушки одного или обоих желудочков с вовлечением в патологический процесс хорд, умеренную митральную или трикуспидальную регургитацию, пристеночные, особенно верхушечный, крупные тромбы. Показательным является «рестриктивный тип» ремоделирования сердца и внутрисердечной гемодинамики – очевидное преобладание объема предсердий над объемами желудочков. Систолическая функция, как правило, сохранена, но диагностируется диастолическая дисфункция – рестриктивный тип трансмитрального/транстрикуспидального кровотока. Наиболее информативными методами исследования на сегодняшний день являются магнитно-резонансная томография (МРТ) и мультиспектральная компьютерная томография с контрастированием [13-15]. В литературе описан случай динамического наблюдения за развитием эндокардита Леффлера с серией одновременно производимой позитронно-эмиссионной томографии и контрастированной МРТ с выделением стадий: бессимптомной, острой некротической, симптомной тромботической и фибротической [13]. Выполнение эндомиокардиальной биопсии миокарда правого (ПЖ) или левого (ЛЖ) желудочка позволяет подтвердить или опровергнуть диагноз эндокардита Леффлера.
Прогноз при классическом эндокардите Леффлера неблагоприятный. Большинство пациентов умирают в течение 6-12 мес от манифестации СН (а не от постановки диагноза). Смерть обычно наступает вследствие хронической СН (ХСН) и полиорганной недостаточности. К сожалению, в подавляющем большинстве случаев до сих пор не удается установить причины возникновения гиперэозинофилии или выявление причинного фактора уже не влияет на прогноз. Именно поэтому клинический исход заболевания часто неблагоприятный, несмотря на то что назначение преимущественно глюкокортикоидов и некоторых противоопухолевых препаратов может уменьшить гиперэозинофилию.
Клинический случай
Пациентка О., 39 лет (рост 161 см, вес 62 кг), в течение полугода наблюдалась у семейного врача с жалобами на одышку от легкой до умеренной, возникающую при физической нагрузке, выраженную метеочувствительность, слабость, эпизоды сердцебиения, перебои в работе сердца. Согласно записям в амбулаторной карте уровень артериального давления (АД) варьировал от 80/50 до 110/80 мм рт. ст.
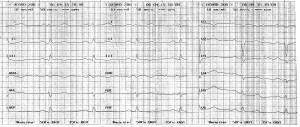
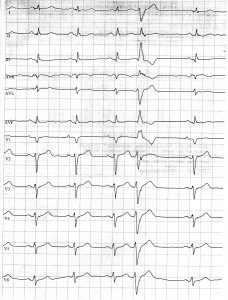 Рис. 1. Синусовая тахикардия. Желудочковые экстрасистолы (ЭС). Отклонение электрической оси сердца вправо. Отсутствие амплитудной динамики низковольтного зубца R в грудных отведениях
Рис. 1. Синусовая тахикардия. Желудочковые экстрасистолы (ЭС). Отклонение электрической оси сердца вправо. Отсутствие амплитудной динамики низковольтного зубца R в грудных отведенияхНа ЭКГ от V1 до V6 регистрировался низкий зубец R без какой-либо амплитудной динамики (рис. 1), очаговые нарушения внутрижелудочковой проводимости. Общий анализ крови (ОАК): Hb 121 г/л, эритроциты 4,4×1012/л, цветной показатель (ЦП) 0,8, лейкоциты 5,2×109/л, скорость оседания эритроцитов (СОЭ) 32 мм/ч. Общий анализ мочи – без особенностей.
ЭхоКГ: конечно-диастолический размер ЛЖ (КДР) 52 мм, конечно-систолический размер ЛЖ (КСР) 37 мм, толщина задней стенки ЛЖ (ТЗСЛЖ) и толщина межжелудочковой перегородки (ТМЖП) по 11 мм, конечно-диастолический объем КДО ЛЖ – 130 мл, конечно-систолический объем (КСО) ЛЖ 58,1 мл, масса миокарда ЛЖ (ММЛЖ) – 225 г, индекс массы миокарда ЛЖ (ИММЛЖ) – 129,1 г/см2, ударный объем ЛЖ – 71,4 мл, относительная толщина стенки (ОТС) ЛЖ – 0,42, фракция выброса (ФВ) – 55,1%, размер левого предсердия (ЛП) – 44 мм, поперечный размер ПЖ – 33 мм, правого предсердия (ПП) – 34 мм. Заключение: гипертрофия левого желудочка (ГЛЖ), дилатация ЛП.
Холтеровское мониторирование ЭКГ: низковольтная ЭКГ, среднесуточная частота сердечных сокращений (ЧСС) – 103 уд/мин. Умеренная синусовая тахикардия (гиперсимпатикотония). Минимальная ЧСС – 67 уд/мин, максимальная ЧСС –130 уд/мин. Ночное урежение ритма адекватное – циркадный индекс 1,27. Единичные желудочковые и наджелудочковые экстрасистолы (ЭС). Очаговые нарушения внутрижелудочковой проводимости. Тахизависимые изменения процессов реполяризации по типу инвертации зубца Т при ЧСС более 110 уд/мин.
Суточное мониторирование АД: суточный профиль АД гипотонический – среднесуточное систолическое АД – 94 мм рт. ст. (макс. – 127, мин. – 77 мм рт. ст.), среднесуточное диастолическое АД – 58 мм рт. ст. (макс. – 85, мин. – 40 мм рт. ст.).
На основании жалоб и данных вышеперечисленных инструментальных исследований районным кардиологом 17.12.2012 г. выставлен диагноз: Гипертрофическая кардиомиопатия (ГКМП). Синусовая тахикардия. Желудочковая экстрасистолия. СН І ст.
Данный диагноз базировался на наличии одышки, тахикардии, очевидной гипертрофии ЛЖ у женщины с гипотоническим профилем АД при нормальном соотношении роста и веса (нормальный индекс массы тела). На этом этапе диагностики не выясненной осталась причина повышения СОЭ (лейкоцитарная формула не определена).
Лечение: бисопролол 2,5 мг/сут, ивабрадин 5 мг/сут.
С 17.12.2012 г., когда был впервые поставлен диагноз ГКМП, пациентка находилась под наблюдением семейного врача, была проконсультирована эндокринологом и гастроэнтерологом. В карточке появились диагнозы: Аутоиммунный тиреоидит, эутиреоз. Хронический гастрит. Гастродуоденальная рефлюксная болезнь.
27.02.2015 г. (через 2 года и 3 мес) в связи со стойкой симптоматикой со стороны сердечно-сосудистой системы, частыми обращениями за помощью без эффекта от назначаемого лечения пациентка была направлена на консультацию к кардиологу в Винницкую областную клиническую больницу им. Н.И. Пирогова.
ЭхоКГ (вторая): КДР – 48 мм, КСР – 33 мм, ТЗСЛЖ – 15 мм, ТМЖП – по 13 мм, КДО – 107,5 мл, КСО – 44,1 мл, ММЛЖ – 277,3 г, ИММЛЖ – 159,1 г/см2, ударный объем ЛЖ – 63,4 мл, ОТС – 0,58, ФВ – 57%, ЛП – 49 мм, ПЖ – 34 мм, ПП – 34 мм. Заключение: выраженная ГЛЖ, дилатация ЛП, диастолическая дисфункция ЛЖ 3 типа. В динамике за 2 года произошло уменьшение полости ЛЖ на фоне значительного прироста толщины его стенок, была диагностирована диастолическая дисфункция ЛЖ по рестриктивному типу, что свидетельствовало о повышении конечно-диастолического давления (КДД), увеличилась полость ЛП, ФВ ЛЖ оставалась в норме.
Диагноз остался прежним – ГКМП без обструкции выносящего тракта ЛЖ. Лечение: бисопролол 2,5 мг 2 раза в сутки, милдронат 5,0 внутривенно № 10, калия и магния аспарагинат 10 мл внутривенно № 10, мебикар 500 мг 2 раза в сутки.
18.03.2015 г. (через 3 недели) пациентка поступила в хирургическое отделение районной больницы с диагнозом «острый панкреатит». ОАК: Hb 101 г/л, эритроциты – 3,8×1012/л, ЦП – 0,8, лейкоциты – 14,8×1012/л, нейтрофилы сегментоядерные – 45%, палочкоядерные – 10%, эозинофилы – 17%, моноциты – 12%, лимфоциты – 15%. СОЭ 48 мм/ч. Диагноз базировался на увеличении амилазы сыворотки до 200 ЕД/л (N 28-100).
Выполнено ультразвуковое исследование (УЗИ) брюшной полости с определением умеренной гепатоспленомегалии, небольшого количества жидкости в брюшной полости и умеренного гидроперикарда. Через неделю (24.03.2015 г.) симптоматического лечения в хирургическом отделении в связи с резким усилением одышки пациентка переведена в кардиологическое отделение Винницкой областной клинической больницы им. Н.И. Пирогова, где после проведенного повторного обследования поставлен диагноз: Эозинофильный эндокардит Леффлера, острая фаза, атипичное течение с преимущественным поражением ПЖ. СН IIБ ст., ІІІ функционального класса (ФК). Гидроперикард. Синусовая тахикардия. Легочная гипертензия 2 ст. Вторичный нефротический синдром. Анемия 1 ст. Узловая фибромиома матки. Хронический гастродуоденит. Гастроэзофагеальная рефлюксная болезнь. Реактивный панкреатит.
ОАК: лейкоциты – 12,4×109/л, нейтрофилы палочкоядерные – 7%, сегментоядерные – 41%, эозинофилы – 28%, моноциты – 12%, лимфоциты – 12%, СОЭ – 39 мм/ч. СРБ – 31, 48 мм (при N 0-5 мм). Общий анализ мочи: удельный вес – 1024 г/л, реакция кислая, белок – 2,64 г/л, лейкоциты –
4-6 в п. зр. Суточная протеинурия – 1,92 г/сут. АЛТ – 22,4 ед./л (N до 35). Остальные биохимические анализы в норме.
Ввиду полиорганного характера заболевания и его быстрого прогрессирования пациентка была обследована с целью выявления системных заболеваний. В контексте данного предположения были выполнены следующие анализы крови: титр антистрептолизина О (ТАСЛО) – 95,2 МЕ/л (N до 200), ревматоидный фактор – 7,5 МЕ/л (N 0-14), антинуклеарные антитела 2,3 U (позитивные при ≥1,1). Учитывая наличие высокой степени воспаления (СРБ, СОЭ) и жидкости в брюшной полости, были определены онкомаркеры: онкомаркеры яичников СА-125 – 16,7 МЕ/л (N 0-35), онкомаркер рака грудной железы СА-15 – 7,7 МЕ/л (N 0-31), раковый антиген поджелудочной железы СА-19-9 – 21,3 U/мл (N до 33), раковый эмбриональный антиген (РЭА) – 7,79 нг/мл (N 0-3).
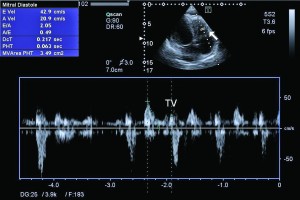
ЭхоКГ (третья) произведена через месяц после предыдущей одним и тем же доктором: в динамике на фоне ГЛЖ отмечено появление резко выраженной гипертрофии ПЖ – толщина стенок ПЖ заметно превышала толщину стенок ЛЖ и составила 15-18 мм (рис. 2), утолщение стенок ПЖ не однородное, захватывает как верхушку ПЖ, так и его срединные и базальные отделы, тромб, выстилающий верхушку ПЖ (рис. 3), сократимость стенок ЛЖ сохранена – ФВ ЛЖ 58% (рис. 4), рестриктивный тип транстрикуспидального кровотока (рис. 5), ср. градиент на трехстворчатом клапане 48 мм рт. ст., умеренный гидроперикард с лоцирующейся жидкостью по всем стенкам сердца.
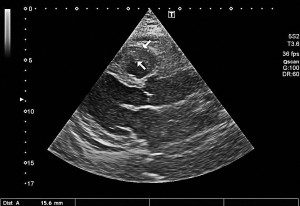 Рис. 2. Неравномерное значительное утолщение стенок ПЖ (парастернальный доступ, позиция по длинной оси)
Рис. 2. Неравномерное значительное утолщение стенок ПЖ (парастернальный доступ, позиция по длинной оси)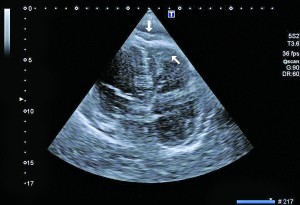 Рис. 3. Тромб у верхушки ПЖ, уплотнение между листками перикарда в области верхушки (четырехкамерная позиция сердца)
Рис. 3. Тромб у верхушки ПЖ, уплотнение между листками перикарда в области верхушки (четырехкамерная позиция сердца)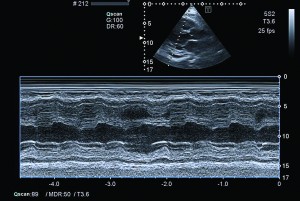 Рис. 4. Сохраненная кинетика стенок ЛЖ, гидроперикард по ЗСЛЖ (парастернальный доступ, позиция по длинной оси, М-режим)
Рис. 4. Сохраненная кинетика стенок ЛЖ, гидроперикард по ЗСЛЖ (парастернальный доступ, позиция по длинной оси, М-режим)УЗИ органов брюшной полости: эхопризнаки гепатоспленомегалии, диффузные изменения в поджелудочной железе, отек стенок желчного пузыря, выпот в обеих плевральных полостях (синусы).
Лечение – метилпреднизолон 500 мг 2 раза в сутки 5 дней, далее преднизолон 30 мг/сут, иматиниб 100 мг по 4 табл./сут (400 мг), ивабрадин 5 мг 2 раза в сутки, спиронолактон 100 мг/сут, торасемид 10 мг/сут, силденафил 25 мг 2 раза в сутки, надропарин 0,4 мл 2 раза в сутки внутримышечно, омепразол 40 мг/сут.
Через 4 дня лечения состояние пациентки заметно улучшилось, основным признаком улучшения стало уменьшение одышки. Повторные ЭхоКГ очевидной динамики не выявили.
14.04.2015 г. пациентка была госпитализирована в Национальный научный центр «Институт кардиологии им. Н.Д. Стражеско» в отделение некоронарогенных заболеваний сердца и клинической ревматологии, где был выставлен (подтвержден и уточнен) диагноз: ГЭС. Эндокардит Леффлера с поражением ЛЖ и ПЖ. Массивные пристеночные тромботические наслоения в ПЖ. Апикальный тромб ЛЖ. Мелкие тромбы в ушках обоих предсердий. Синусовая тахикардия. Единичные желудочковые ЭС. Перикардит с небольшим количеством жидкости. СН IIА ст. со сниженной сократительной функцией ЛЖ ІІ ФК по NYHA. Аутоиммунный тиреоидит, эутиреоз. Токсокароз, висцеральная фаза.
ЭКГ, представленная на рисунке 6, демонстрирует нарастание низковольтности ЭКГ в динамике (в сравнении с ЭКГ от 2012 г., рис. 1).
ЭхоКГ: Патологические изменения миокарда ПЖ с утолщением стенок до 18 мм. Диффузный гипокинез стенок ЛЖ с дискинезом верхушки – ФВ 44%. В области верхушки ПЖ – наслоения между листками перикарда. Небольшое количество жидкости в полости перикарда – по ЗСЛЖ до 5 мм. Таким образом, в динамике на ЭхоКГ наблюдалось снижение сократительной функции ЛЖ на фоне его гипертрофии и, несмотря на проведенную высокодозовую терапию гормонами, не уменьшилась гипертрофия ПЖ.
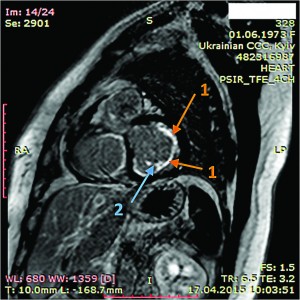
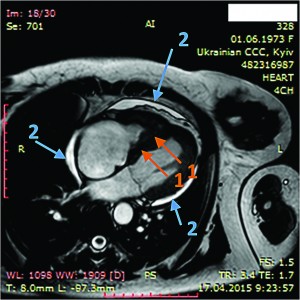 Рис. 8. Динамическая томография, поперечная проекция с контрастированием полостей и тромба в ПЖ (1), гидроперикарда по всем стенкам (2)
Рис. 8. Динамическая томография, поперечная проекция с контрастированием полостей и тромба в ПЖ (1), гидроперикарда по всем стенкам (2)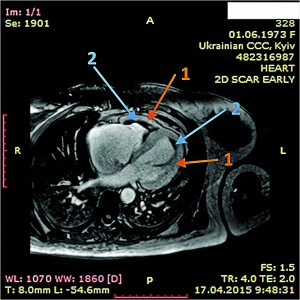 Рис. 9. Динамическая томография, поперечная проекция с контрастированными полостями и стенками – неравномерное утолщение миокарда желудочков (1) с двумя апикальными тромбами (2)
Рис. 9. Динамическая томография, поперечная проекция с контрастированными полостями и стенками – неравномерное утолщение миокарда желудочков (1) с двумя апикальными тромбами (2)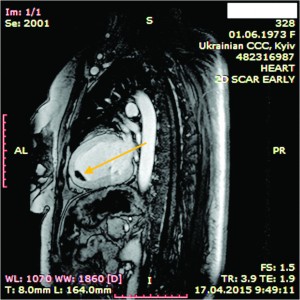 Рис. 10. Динамическая томография, боковая проекция с контрастированием полостей и стенок – апикальный тромб ЛЖ
Рис. 10. Динамическая томография, боковая проекция с контрастированием полостей и стенок – апикальный тромб ЛЖ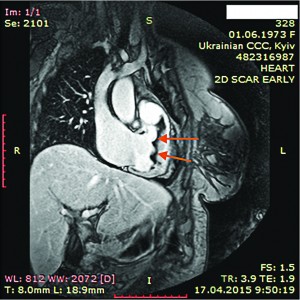 Рис. 11. Динамическая томография, косая проекция с контрастированием полостей и стенок – апикальные тромбы ЛЖ
Рис. 11. Динамическая томография, косая проекция с контрастированием полостей и стенок – апикальные тромбы ЛЖВ ходе серии динамических МРТ с контрастированием (рис. 7-11) выявлены массивные пристеночные тромботические наслоения в ПЖ, апикальный тромб ЛЖ.
С учетом наличия и стойкости в динамике гиперэозинофилии у пациентки были взяты анализы крови для определения наличия антител IgG к гельминтам и выявлены хронический токсокароз и аскаридоз (табл. 1).
Количественный анализ показал четырехкратное увеличение титра антител IgG к токсокаре (табл. 2), что было расценено как причина ГЭС. Трехкратное увеличение концентрации IgЕ в сыворотке крови косвенно подтвердило хроническую глистную инвазию (табл. 3).

Лечение: альбендазол 400 мг 2 раза в сутки 2 недели с недельным интервалом, торасемид 5 мг/сут, спиронолактон 50 мг/сут, ивабрадин 10 мг/сут, периндоприл 5 мг/сут, варфарин 3 мг/сут под контролем международного нормализованного отношения, преднизолон 20 мг/сут, иматиниб 400 мг/сут.
После выписки из стационара, когда впервые были назначены глюкокортикостероиды (ГКС), состояние пациентки оставалось без очевидного улучшения. На сегодняшний день масса тела пациентки увеличилась на 10 кг, отеков ног нет, одышка при незначительной физической нагрузке. Лечение остается тем же. Последний анализ крови выполнен 12.06.2015 г.: Hb 90 г/л, эритроциты – 3,1×1012/л, лейкоциты – 9,8×109/л, нейтрофилы сегментоядерные – 55%, палочкоядерные – 10%, эозинофилы – 7%, моноциты – 10%, лимфоциты – 17%. СОЭ – 28 мм/ч. Титр антител к токсокаре после двух курсов лечения альбендазолом – без существенных изменений.
Обсуждение
Ключевыми моментами в диагностике данного, весьма редко встречающегося заболевания были прогрессирующая СН на фоне эхокардиографических признаков быстро прогрессирующей гипертрофии миокарда обоих желудочков и гиперэозинофилия. И хотя диагноз звучит как «эндокардит Леффлера», в клинически ярком дебюте заболевания при ЭхоКГ и даже МРТ отмечается в первую очередь патология миокарда – диффузное неравномерное или локальное (в области верхушки) утолщение миокарда желудочка или реже – обоих желудочков с их рестрикцией (выраженной диастолической дисфункцией). В дальнейшем наличие тромботических наслоений в полостях и поражение клапанного эндокарда (особенно хорд) дают более четкую картину именно эндокардита. То есть заболевание имеет определенную стадийность, что было описано в литературе [13] и четко прослеживалось у нашей пациентки – сначала при наличии умеренной медленно прогрессирующей ХСН отмечалось появление ГЛЖ (вначале, скорее, эксцентрической – толщина стенок составляла 11 мм при ИМЛЖ 129 г/см2), далее в динамике наблюдалось утолщение стенок и уменьшение полости ЛЖ с нарастанием ИММЛЖ при сохраненной систолической функции. При этом в динамике увеличивались также предсердия, что подтверждало наличие рестриктивной гемодинамики. Именно наличие ГЛЖ у нормостенической пациентки с очевидной стойкой гипотонией послужило основанием для постановки диагноза ГКМП. Данная стадия заболевания длилась около 2 лет. Клинически значимая ситуация со стороны сердца развилась достаточно быстро, вероятно, на фоне возникшего эозинофильного миокардита (гипертрофии-инфильтрации) ПЖ с его выраженной диастолической дисфункцией и легочной гипертензией. Далее присоединились систолическая дисфункция ЛЖ и обильное пристеночное тромбообразование (некротический эндокардит). Эта фаза эндомиокардита совпала с системным поражением других органов – полисерозитом, анемией, гепатоспленомегалией, холециститом, панкреатитом, нефротическим синдромом, тиреоидитом. В литературе описано достаточное количество случаев, когда систолическая функция и толщина стенки остаются нормальными, особенно в начале заболевания [16, 17]. Вероятно, стадия с нормальной толщиной стенок у нашей пациентки была малосимптомной и не попала в поле зрения доктора, а систолическая функция ЛЖ длительно оставалась нормальной. Также есть данные о том, что стадия эозинофильного миокардита может длительное время не переходить в стадию некротически-фиброзного эндокардита, и именно на этой стадии наиболее эффективно лечение [15]. Подробное описание случаев с изучением стадийности течения эндокардита Леффлера с использованием трехмерной ЭхоКГ представлено в недавно опубликованных результатах исследования MAGYAR [18].
В плане формулировки диагноза стоит отметить, что эндомиокардиальный фиброз – не совсем синоним термина «эндокардит Леффлера», хотя также относится к вторичным рестриктивным кардиомиопатиям гиперэозинофильного происхождения. Основным отличием этих двух заболеваний является то, что эндомиокардиальный фиброз встречается исключительно в Африке, болеют дети, подростки и молодые мужчины. Эндокардит Леффлера регистрируется преимущественно у мужчин европеоидной расы (соотношение мужчин и женщин 9:1) в возрасте 20-50 лет, имеет более агрессивное быстро прогрессирующее течение и гораздо хуже поддается даже симптоматическому лечению [15].
Далее необходимо было попытаться выяснить причину ГЭС. Диагноз ГЭС выставляется при наличии в течение ≥6 мес в ОАК эозинофилов в количестве 1,5×109/л [2]. К сожалению, первый анализ крови за 2012 г. был представлен без лейкоцитарной формулы, но и лейкоцитоза также не наблюдалось. Это с большой вероятностью может свидетельствовать в пользу того, что эозинофилия, скорее всего, была, но при пересчете на литр это количество было существенно меньше, чем при лейкоцитозе, отмеченном в ходе последующих анализов. При пересчете на литр у пациентки во втором приведенном анализе (2015 г.) данный показатель составил 2,26×109/л, в третьем – 3,38×109/л, что превышает диагностический уровень в 1,5-2,2 раза и подтверждает диагноз ГЭС. В литературе существует мнение о зависимости остроты заболевания и прогноза как от количества, так и от «токсичности» циркулирующих эозинофилов [8, 9, 12]. На сегодняшний день накоплено достаточно свидетельств того, что чем больше уровень эозинофилии, тем более скоротечен процесс и менее оптимистичен прогноз.
Следует отметить, что отсутствие эозинофилии в периферической крови не противоречит диагнозу эндокардита Леффлера, так как к моменту постановки диагноза ее уже может и не быть [19]. С другой стороны, эндокардит Леффлера развивается далеко не у всех людей с длительно существующей гиперэозинофилией, что на данный момент объясняется наличием генетической предрасположенности у заболевших (наличие так называемой «гибридной тирозинкиназы», FIPiLi-PDGRFA генотип) [20, 21].
Наиболее часто причинами гиперэозинофилии являются аллергические, паразитарные заболевания, новообразования (эозинофильный лейкоз), коллагенозы, васкулиты и другие аутоиммунные заболевания. Самое значимое место среди заболеваний, сопровождающихся гиперэозинофилией, занимают гельминтозы на тех стадиях, когда личинка непосредственно соприкасается с тканью органа. В настоящее время выделены формы, при которых персистирующая гиперэозинофилия наблюдается при миграционной стадии стронгилоидоза, описторхоза, филяриоза, токсокароза, эхинококкоза, шистосомоза и других гельминтозов. Ответ на инвазию гельминта развивается по типу реакции замедленного типа, сопровождается выработкой IgЕ, эозинофилией в местах поражения и в периферической крови, а также фиброзированием на заключительном этапе. Процесс из аллергического часто переходит в аутоиммунный. Момент перехода не очевиден, но с приобретением черт аутоиммунного воспаления этиологическое лечение имеет крайне низкую эффективность.
В случае с нашей пациенткой токсокароз выглядит наиболее вероятной причиной развития гиперэозинофилии и эндокардита Леффлера. Сложно сказать, на каком этапе находится ответ организма на гельминтоз, но длительность заболевания, полиорганность поражения, особенно полисерозит, и далеко зашедшее поражение сердца свидетельствует в пользу аутоиммунной стадии процесса. Поэтому лечение токсокароза, безусловно, необходимо, но маловероятно, что на данной стадии заболевания оно принципиально повлияет на состояние эндокарда и миокарда и определит прогноз заболевания.
Повышение более чем в 2 раза в сыворотке крови данной пациентки РЭА (единственного повышенного онкомаркера из всех определенных) не противоречит поставленному диагнозу и не свидетельствует в пользу не диагностированной онкологической патологии. Повышение данного показателя >20 нг/мл является высокодостоверным маркером колоректальной карциномы, рака легкого, грудной железы, поджелудочной железы, метастазов злокачественных опухолей в печени, костной ткани, опухолей простаты, яичников. Уровень РЭА до 10 нг/м (у нашей пациентки – 7,79 нг/мл) наблюдается при некоторых соматических заболеваниях – панкреатите, туберкулезе, пневмонии, муковисцидозе, почечной недостаточности, при курении, а также при любых аутоиммунных заболеваниях. Вероятно, повышение РЭА в данном случае свидетельствует в пользу аутоиммунной стадии эндокардита.
Базовая терапия эндокардита Леффлера как кардиомиопатии – лечение СН, включающее применение диуретиков, а также ИАПФ или сартанов для уменьшения постнагрузки. β-Адреноблокаторы используют для контроля ЧСС, равно как и сердечные гликозиды в случае возникновения ФП. Для уменьшения риска развития системных тромбоэмболий назначают низкомолекулярные гепарины или пероральные антикоагулянты [2, 22, 23].
Лечение гиперэозинофилии является более перспективным в отношении прогноза, но далеко не у всех пациентов. В большинстве случаев ремиссии можно достичь с помощью высоких доз ГКС. Особенно эффективны ГКС на стадии эозинофильного миокардита [15]. У больных, не реагирующих на ГКС, эффективны противоопухолевые средства, в первую очередь гидроксимочевина. Они уменьшают количество эозинофилов в крови и могут улучшить прогноз [22-24]. Препараты альфа-интерферона также эффективны у некоторых больных, в том числе у тех, у кого отсутствовал эффект от лечения гидроксимочевиной [25].
Нами был использован противоопухолевый препарат, пероральный ингибитор протеинкиназы иматиниб, хорошо зарекомендовавший себя в лечении ГЭС. Данный препарат блокирует синтез эозинофилов на уровне дифференцировки стволовой клетки. Как было продемонстрировано, на фоне такой терапии количество эозинофилов нормализовалось в течение 3 мес у 9 из 11 пролеченных больных [20]. Согласно опубликованным данным лечение иматинибом способствует достаточно быстрой регрессии эозинофильной пролиферации и уменьшает фиброз эндокардита, улучшая клиническое состояние пациентов [15, 26]. В литературе описаны случаи полного восстановления структуры сердца у ребенка на фоне раннего назначения иматиниба и ГКС [27].
Таким образом, эндокардит Леффлера – хотя и редко встречающееся, но хорошо описанное в литературе заболевание эндокарда и миокарда гиперэозинофильного генеза с гемодинамикой рестриктивной кардиомиопатии. На сегодняшний день зарегистрировано достаточное количество случаев диагностики и лечения данного заболевания преимущественно ГКС и противоопухолевыми препаратам. Не решенными остаются вопросы ранней диагностики эндокардита Леффлера до стадии некротического эндокардита и тромбообразования, так как любое лечение на этих стадиях носит симптоматический характер и малоэффективно. Не изученными остаются ряд вопросов касательно отдельных звеньев патогенеза как ГЭС, так и эндокардита Леффлера, а также долгосрочных перспектив применения препаратов для лечения ГЭС, особенно у лиц молодого и среднего возраста.
Литература
1. Elliott P., Andersson B., Arbustini E. et al. Classification of the cardiomyopathies: a position statement from the european society of cardiology working group on myocardial and pericardial diseases // Eur. Heart. J. – 2008. – Vol. 29, No 2. – P. 270-276.
2. Зайков С.В., Богомолов А.Е. Гиперэозинофильный синдром: до сих пор terra incоgnita? // Здоровье Украины. – 2014. – № 9. – С. 49-52.
3. Oakley C.M., Olsen G.J. Eosinophilia and heart disease. Br Heart J. 1977 Mar. 39(3): 233-7.
4. Kim C.H., Vlietstra R.E., Edwards W.D. et al. Steroid-responsive eosinophilic myocarditis: diagnosis by endomyocardial biopsy. Am J Cardiol. 1984 May 15. 53(10): 1472-3.
5. Isaka N., Araki S., Shibata M. et al. Reversal of coronary artery occlusions in allergic granulomatosis and angiitis (Churg-Strauss syndrome). Am Heart J. 1994 Sep. 128(3): 609-13.
6. Olsen E.G., Spry C.J. Relation between eosinophilia and endomyocardial disease. Prog Cardiovasc Dis. 1985 Jan-Feb. 27(4): 241-54.
7. Herzog C.A., Snover D.C., Staley N.A. Acute necrotising eosinophilic myocarditis. Br Heart J. 1984 Sep. 52(3): 343-8.
8. Tai P.C., Ackerman S.J., Spry C.J. et al. Deposits of eosinophil granule proteins in cardiac tissues of patients with eosinophilic endomyocardial disease. Lancet. 1987 Mar 21. 1(8534): 643-7.
9. Spry C.J., Tai P.C., Davies J. The cardiotoxicity of eosinophils. Postgrad Med J. 1983 Mar. 59(689): 147-53.
10. Slungaard A., Vercellotti G.M., Tran T. et al. Eosinophil cationic granule proteins impair thrombomodulin function. A potential mechanism for thromboembolism in hypereosinophilic heart disease. J Clin Invest. 1993 Apr. 91(4): 1721-30.
11. Cunningham K., Davies R.A., Catching J., Veinot J.P. Pathologic quiz case: a young woman with eosinophilia and heart failure. Primary hypereosinophilic syndrome with loeffler endocarditis. Arch Pathol Lab Med. 2005 Jan. 129(1): e29-30.
12. Olsen E.G., Spry C.J. Relation between eosinophilia and endomyocardial disease. Prog Cardiovasc Dis. 1985 Jan-Feb. 27(4): 241-54.
13. Langwieser N. et al. Confirmation of diagnosis and graduation of inflammatory activity of Loeffler endocarditis by hybrid positron emission tomography/magnetic resonance imaging European Heart Journal 2014 Volume 35, Issue 36, P. 2496-2496.
14. Tareq Ibrahim, Fabian Blanke, Johannes Huss-Marp et al. Gadolinium-enhanced cardiovascular magnetic resonance for the detection and characterization of Loeffler endocarditis in patients with hypereosinophilic syndrome // International Jornal of cfrdiology November 17, 2011Volume 153, Issue 1, P. 105-108.
15. Otto M. Hess, William McKenna and Heinz-Peter Schultheiss in The ESC Textbook of Cardiovascular Medicine. Myocardial Disease. Second edition SBN: 9780199566990 Published online August 2009.
16. Richardson P., McKenna W., Bristow M. et al. Report of the 1995 World Health Organization/International Society and Federation of Cardiology Task Force on the Definition and Classification of cardiomyopathies. Circulation. 1996 Mar 1. 93(5): 841-2.
17. Gotlib J. World Health Organization-defined eosinophilic disorders: 2011 update on diagnosis, risk stratification, and management. Am J Hematol. 2011 Aug. 86(8): 677-88.
18. Nemes A., Kalapos A., Domsik P., Marton I., Borbenyi Z., Forster T. Three-dimensional speckle-tracking echocardiography in Loeffler endocarditis: case report from the MAGYAR-Path Study // Herz. – 2014. – N 39(6). – P. 722-4.
19. Priglinger U., Drach J., Ullrich R. et al. Idiopathic eosinophilic endomyocarditis in the absence of peripheral eosinophilia. Leuk Lymphoma. 2002 Jan. 43(1): 215-8.
20. Cools J., DeAngelo D.J., Gotlib J. et al. A tyrosine kinase created by fusion of the PDGFRA and FIP1L1 genes as a therapeutic target of imatinib in idiopathic hypereosinophilic syndrome. N Engl J Med. 2003 Mar 27. 348(13): 1201-14.
21. Vandenberghe P., Wlodarska I., Michaux L. et al. Clinical and molecular features of FIP1L1-PDFGRA (+) chronic eosinophilic leukemias. Leukemia. 2004 Apr. 18(4): 734-42.
22. Weller P.F., Bubley G.J. The idiopathic hypereosinophilic syndrome. Blood. 1994 May 15. 83(10): 2759-79.
23. Parrillo J.E. Heart disease and the eosinophil. N Engl J Med. 1990 Nov 29. 323(22): 1560-1
24. Arnold M., McGuire L., Lee J.C. Loeffler's fibroplastic endocarditis. Pathology. 1988 Jan. 20(1): 79-82.
25. Butterfield J.H., Gleich G.J. Interferon-alpha treatment of six patients with the idiopathic hypereosinophilic syndrome. Ann Intern Med. 1994 Nov 1. 121(9): 648-53.
26. Rotoli B., Catalano L., Galderisi M. et al. Rapid reversion of Loeffler's endocarditis by imatinib in early stage clonal hypereosinophilic syndrome. Leuk Lymphoma. 2004 Dec. 45(12): 2503-7.
27. Keivanidou A., Giannopoulos A., Papageorgiou T., Hatzipantelis E., Pana Z., Athanasiadou F. Loeffler endocarditis in a pediatric patient // Pediatr Hematol Oncol. 2014 May; 31(4): 375-9.