28 липня, 2015
Клінічний випадок використання ранолазину у пацієнтки з мікросудинною стенокардією та фібриляцією передсердь

 Довгостроковий прогноз пацієнтів з мікросудинною стенокардією (МСС), згідно з наявними даними, є співставним з таким у загальній популяції [1, 2]. І це є вельми обнадійливим фактом як для пацієнта, так і для лікаря. Водночас пацієнти з МСС страждають на кардіалгії, які в більшості випадків мають тенденцію до посилення та збільшення кількості больових епізодів, що значно погіршує якість життя таких пацієнтів.
Довгостроковий прогноз пацієнтів з мікросудинною стенокардією (МСС), згідно з наявними даними, є співставним з таким у загальній популяції [1, 2]. І це є вельми обнадійливим фактом як для пацієнта, так і для лікаря. Водночас пацієнти з МСС страждають на кардіалгії, які в більшості випадків мають тенденцію до посилення та збільшення кількості больових епізодів, що значно погіршує якість життя таких пацієнтів.
З упевненістю можна констатувати той факт, що МСС є поширеною формою стабільної ішемічної хвороби серця (ІХС): саме цей діагноз згодом встановлюють 20-30% пацієнтів, яким проводять коронароангіографію (КАГ). Захворювання втричі частіше зустрічається у жінок, ніж у чоловіків. Більшість цих пацієнток перебувають у періоді менопаузи у віці 45-60 років.
МСС характеризується високою варіабельністю перебігу і, на жаль, низькою ефективністю традиційної антиангінальної терапії. Існує низка клінічних особливостей цієї форми стенокардії: стенокардитичні болі виникають під час фізичного навантаження; у 30-40% випадків спостерігається стенокардія спокою; біль має пролонгований характер; приблизно у половини хворих відсутній позитивний ефект від прийому нітратів.
Мікросудинну стенокардію часто ототожнюють із коронарним синдромом Х (КС-Х). КС-Х – більш широке поняття, що включає не тільки стенокардію, хоча остання при зазначеному синдромі, очевидно, має мікроваскулярний характер. Поява терміна «мікросудинна стенокардія» відображає динаміку розуміння патогенезу цієї форми ІХС і пов’язана з отриманням дедалі більшої кількості доказів мікросудинної дисфункції та ішемічного походження стенокардії у таких хворих.
Слід нагадати, що можливості КАГ під час оцінки стану мікросудинного русла вкрай обмежені, тому за відсутності змін у коронарних артеріях при КАГ можлива наявність «нерозпізнаної» оклюзійної патології дистальних судин. Поняття «ангіографічно незмінені коронарні артерії» є досить умовним і свідчить лише про відсутність звужуючих просвіт судин атеросклеротичних бляшок в епікардіальних коронарних судинах. Анатомічні особливості дрібних артерій залишаються «ангіографічно невидимими». Подібні зміни пояснюються патологією «малих судин» та мають назву «хвороба малих судин».
Діагноз первинної МСС встановлюють за наявності типового ангінозного загрудинного болю, відсутності обструктивних змін у коронарних артеріях за даними КАГ і результатами електрокардіографії (ЕКГ) у спокої та/або стрес-тесту, що вказують на ішемію міокарда [3]. Порушення регіонарної скоротливості лівого шлуночка навіть при стрес-ехокардіографії для пацієнтів з МСС не є характерними, що робить ехокардіографію (ЕхоКГ) неефективним методом діагностики та оцінки динаміки захворювання у таких пацієнтів. Великий потенціал у діагностиці МСС має позитронно-емісійна томографія, яка дозволяє оцінити саме регіонарний кровообіг.
Вчені досі не можуть дійти єдиної думки щодо низки питань стосовно МСС. Чи тільки мікроваскулярна дисфункція є причиною ішемії міокарда і болю в грудній клітці у пацієнтів зі стенокардією і нормальними коронарними артеріями? Чи можна вважати первинною мікроваскулярну стенокардію за наявності артеріальної гіпертензії (АГ)? Чи є настільки безпечним віддалений прогноз при МСС?
На сьогодні триває вивчення патогенезу МСС. Вважається, що основну роль відіграє зниження коронарного резерву в результаті вираженої ендотеліальної дисфункції дрібних коронарних артерій. Серед механізмiв задіяні патологічна адренергічна активність, резистентність до інсуліну, запальний процес, а у жінок – зниження рівня естрогену. Наголошується на розвитку на більш пізніх етапах інтерстиціального та периваскулярного фіброзу міокарда, що призводить до посилення діастолічної дисфункції і ще більшого погіршення мікроваскулярного кровообігу. Одностайною є думка про наявність у цієї категорії хворих підвищеної больової чутливості, яка навіть при легкому ступені ішемії міокарда може зумовлювати появу болю в грудній клітці. Ці спостереження так само стосуються пацієнтів із цукровим діабетом (ЦД), у яких больовий синдром у ділянці серця прийнято вважати вираженим меншою мірою порівняно зі стенокардією без діабету.
Таким чином, діагноз первинної МСС у більшості випадків встановлюють за принципом «виключення» – виключення наявності стенозу коронарних судин, тобто після проведення КАГ, у пацієнтів зі стенокардією за наявності депресії сегмента ST при ЕКГ або холтерівському моніторуванні ЕКГ (ХМЕКГ).
На сьогодні не існує заснованих на доказах керівництв, присвячених лікуванню первинної МСС, – це є найбільш суттєвим відкритим питанням мікроваскулярної стенокардії. Більшість підходів до лікування цього стану мають емпіричний характер, враховуючи значну кількість можливостей для зменшення проявів кардіалгій. Терапія першої лінії базується на застосуванні стандартних антиангінальних засобів (нітратів, b-адреноблокаторів та антагоністів кальцію), проте контроль симптомів часто залишається недостатнім саме при цій формі ІХС. Запропоновано декілька препаратів другої лінії, до яких належить і ранолазин.
Клінічний випадок
Жінка 54 років, що звернулася до лікаря-кардіолога поліклініки Вінницької обласної клінічної лікарні ім. М.І. Пирогова, скаржилася на напади загрудинного болю. Кардіалгії виникали з частотою від 1-2 разів на тиждень до 1-2 разів на місяць, іноді тривали до декількох годин і варіювали від легких до сильних залежно від фізичної активності пацієнтки в ці дні. Упродовж останніх восьми років вона хворіла на АГ та систематично лікувалася антигіпертензивними препаратами. Протягом останніх трьох років приймала також таблетовані цукрознижувальні препарати після встановлення діагнозу ЦД 2 типу. Цю пацієнтку цілком можливо охарактеризувати як людину з високою прихильністю до лікування і високим ступенем свідомості та дисциплінованості як у виконанні порад лікаря, так і в самостійному контролі свого стану (за професією – викладач вищого навчального закладу). Тому поява стійких кардіалгій на тлі утримання цільового рівня артеріального тиску (АТ) та глюкози кровi була неприємним і досить несподіваним явищем як для неї, так і для лікаря. На момент звернення хвора приймала небіволол 5 мг, валсартан 160 мг, аторвастатин 20 мг, аспірин 100 мг, метформін 2000 мг/добу. Багаторічний пошук засобу від мігрені завершився на цьому етапі тривалим (упродовж декількох років), майже постійним прийомом пароксетину в дозі 10-20 мг/добу, що значно зменшувало кількість та інтенсивність цефалгій, хоча подібна дія препарату не описана в інструкції для застосування. Класичні препарати від мігрені пацієнтці не призначалися з огляду на наявність АГ та вік. Спазмолітики і нестероїдні протизапальні препарати мали незначний ефект.
Пацієнтка була госпіталізована в плановому порядку і дообстежена.
На рисунку 1 представлено ЕКГ хворої на момент звернення у відділення поза нападом кардіалгії через 5 хв відпочинку при рівні АТ 120/80 мм рт. ст. Частота серцевих скорочень (ЧСС) 75 уд/хв, ознаки лівої переваги, дифузне зменшення амплітуди зубця Т у відведеннях ІІ, ІІІ, V3-6 гранична депресія сегмента ST (1 мм).
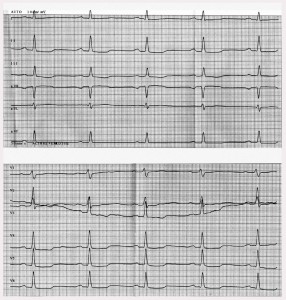 Рис. 1. Дифузне зменшення амплітуди зубця Т та депресія сегмента ST на ЕКГ
Рис. 1. Дифузне зменшення амплітуди зубця Т та депресія сегмента ST на ЕКГ
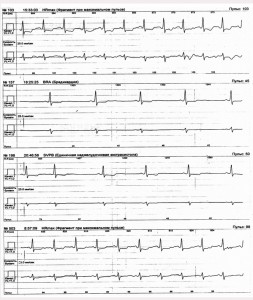 Рис. 2. Фрагмент ХМЕКГ з епізодами ішемії
Рис. 2. Фрагмент ХМЕКГ з епізодами ішемії
Проведене ХМЕКГ (рис. 2.) підтвердило наявність патологічної депресії сегмента ST, особливо при помірній тахікардії (ЧСС 80-90 уд/хв), хоча і в нічний період при ЧСС 48-52 уд/хв зміни сегмента ST були подібними. Незважаючи на те що пацієнтка вела детальний щоденник свого самопочуття, очевидної залежності розвитку больового синдрому від наявності і ступеня депресії не спостерігалося.
Під час ЕхоКГ виявлено досить суттєву концентричну гіпертрофію лівого шлуночка (ГЛШ): хоча систолічні розміри задньої стінки та перегородки становили по 11 мм, індекс маси міокарда ЛШ сягнув 115 г/м2 (маса міокарда 205 г), відносна товщина стінок – 0,45. Скоротлива здатність міокарда у спокої була повністю збережена в усіх сегментах. Фракція викиду – 71%. Якісна візуалізація давала змогу оцінити всі ехокардіографічні особливості, зважаючи на тендітність статури пацієнтки (зріст – 168 см, маса тіла – 60 кг), відсутність бронхіту й куріння в анамнезі. На рисунку 3 представлено ехокардіограму, що демонструє добру скоротливість серединних сегментів задньої стінки та міжшлуночкової перегородки. Ймовірно, в першу чергу ГЛШ зумовила появу діастолічної дисфункції ЛШ І типу, що відображено на рисунку 4.
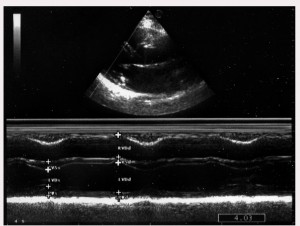
Рис. 3. ЕхоКГ-зображення кінетики серединних сегментів стінок ЛШ у позиції по довгій осі з парастернального доступу в В- та М-режимах
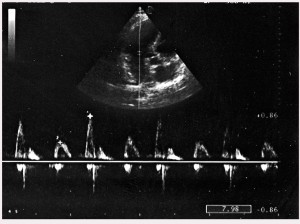
Рис. 4. Трансмітральний кровообіг з ознаками діастолічної дисфункції 1 типу
Пацієнтці також було проведено допплерографію екстракраніальних судин (рис. 5), що підтвердило наявність певного атеросклеротичного процесу в сонних артеріях з ознаками гемодинамічно незначущого стенозу.
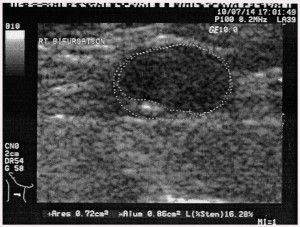 Рис. 5. Бляшка у просвіті загальної сонної артерії зліва
Рис. 5. Бляшка у просвіті загальної сонної артерії зліва
зі стенозом до 20%
На тлі прийому аторвастатину 20 мг ліпідограма мала такий вигляд: загальний холестерин – 4,1 ммоль/л, тригліцериди – 1,5 ммоль/л, холестерин ліпопротеїдів низької щільності – 2 ммоль/л. Глюкоза натще – 6,0 ммоль/л. Результати решти аналізів були у межах норми.
Призначення пролонгованих нітратів призвело до появи нестерпного головного болю. Подібний ефект мала попередня спроба усунення нападу кардіалгій за допомогою нітрогліцерину короткої дії. У стаціонарі пацієнтці призначили амлодипін 5 мг для прийому ввечері та зменшили дозу валсартану для застосування вранці до 80 мг. Також протягом 10 днів хвора отримувала внутрішньовенно метаболічну терапію. Без особливого результату пацієнтку виписано зі стаціонару з рекомендацією проведення КАГ.
Таким чином, на момент виписки зі стаціонару хвора мала некласичний больовий синдром у ділянці серця, очевидну задокументовану депресію сегмента ST (ЕКГ, ХМЕКГ), АГ ІІ ст. і ЦД 2 типу, встановлений діагноз гемодинамічно незначущого стенозуючого атеросклерозу сонних артерій, коригований ліпідний профіль, досвід застосування адекватно підібраної комбінованої антигіпертензивної та цукрознижувальної терапії, непереносимість нітратів, відсутність клінічного полегшення щодо кардіалгій і невизначений прогноз. Від проведення КАГ пацієнтка тимчасово утрималася.
Через півроку хвору було госпіталізовано до Вінницького регіонального лікувально-діагностичного центру серцево-судинної патології з діагнозом «гострий коронарний синдром», де було виконано КАГ, результати якої відображено на рисунку 6.
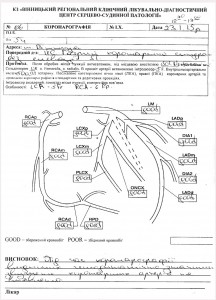 Рис. 6. Відсутність ураження коронарних артерій на схемі КАГ
Рис. 6. Відсутність ураження коронарних артерій на схемі КАГ
Через 3 дні після проведення КАГ пацієнтку було виписано з рекомендацією продовжувати попередню терапію із заміною валсартану на периндоприл. З моменту появи кардіалгій минуло близько півроку. Особливої динаміки болю не спостерігалося, проте якість життя за останні півроку значно погіршилася.
Під час наступної госпіталізації через декілька місяців хворій на основі даних клініко-інструментального дослідження встановили діагноз МСС. Крім того, у пацієнтки з’явилися скарги на перебої в роботі серця. Результатом проведення ХМЕКГ стала реєстрація 28-секундного епізоду фібриляції передсердь – ФП (рис. 7). На той час хвора приймала небіволол 5 мг, периндоприл 4 мг, амлодипін 5 мг, аспірин 100 мг, аторвастатин 20 мг, триметазидин 2 таблетки, метформін 2000 мг/добу. Пацієнтці було призначено ранолазин 500 мг двічі на добу, який щойно з’явився на фармацевтичному ринку України.
За 3 міс щоденного прийому ранолазину було зареєстровано три короткотривалі (хв) епізоди серцевого болю, перебої спостерігалися лише в перші 2 тижні застосування препарату. Двічі проведене ХМЕКГ через 3 міс епізодів аритмій не виявило, хоча епізоди депресії сегмента ST все-таки визначалися. Пацієнтка також повідомила про зменшення кількості нападів та інтенсивності мігренеподібного болю, що вона пов’язала виключно із прийомом ранолазину. Підставою для такої впевненості стала спроба зменшення дози ранолазину до 500 мг, що призвело до посилення насамперед головного болю, тому хвора повернулася до прийому дози 1000 мг/добу. Через 2 міс застосування ранолазину пацієнтка спочатку зменшила дозу, а потім і зовсім відмінила пароксетин. На сьогодні хвора продовжує приймати ранолазин у дозі 1000 мг/добу на тлі прогнозмодифікуючої терапії (периндоприл, небіволол, аспірин, аторвастатин, метформін), що забезпечує практично повний контроль кардіалгії.
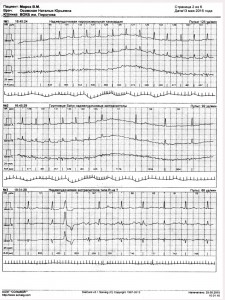
Рис. 7. Епізоди ФП, зареєстровані при ХМЕКГ
Обговорення
Відсутність чіткої стратегії лікування МСС за наявності, на перший погляд, непоганого прогнозу для життя на тлі його незадовільної якості зумовлює певні проблеми під час підбору терапії при цьому захворюванні. Проте не слід плутати лікування ІХС як такої та підбір антиангінальної терапії. До стратегії лікування входять насамперед прогнозмодифікуючі препарати, які прописані в рекомендаціях щодо терапії стабільної ІХС, до особливих форм якої віднесено також МСС. Рекомендації 2013 року щодо лікування саме МСС мають переважно характер порад та спонукають до активного поступового підбору антиішемічних препаратів [3].
Передусім ідеться про оптимальний контроль усіх факторів коронарного ризику (модифікація способу життя, адекватне фізичне навантаження, контроль рівня глюкози крові, АГ, дисліпідемії тощо). Усім пацієнтам з МСС слід призначати препарати для вторинної профілактики, включаючи аспірин і статини. З огляду на вплив статинів на ендотеліальну дисфункцію переоцінити необхідність прийому статинів важко. Ці підходи не є дискусійними, зазначені рекомендації більше стосуються лікування ІХС як такої.
Наступним кроком є антиішемічна терапія МСС. Короткодіючі нітрати можливо використовувати для усунення нападів стенокардії, однак часто вони є лише частково ефективними. Призначення b-адреноблокаторів вважають раціональним підходом, і хоча їх ефективність доведено лише при підвищеній адренергічній активності (тахікардії спокою або при фізичних навантаженнях низького рівня), вони рекомендовані в якості препаратів першої лінії лікування МСС. Антагоністи кальцію та пролонговані нітрати визнані більш корисними в поєднанні з β-адреноблокаторами у разі недостатнього контролю симптомів на тлі прийому останніх. Інгібітори ангіотензинперетворювального ферменту – ІАПФ (і, можливо, сартани) завдяки протидії вазоконстрикторному ефекту ангіотензину II, ймовірно, покращують мікросудинну функцію і «можуть бути використаними», особливо у пацієнтів з АГ або ЦД. Нові антиішемічні препарати, такі як ранолазин, івабрадин та нікорандил, також продемонстрували сприятливу дію у частини пацієнтів з МСС. Висновком рекомендацій є те, що у пацієнтів з МСС сприйнятливість симптомів до медикаментозного лікування вкрай широко варіює і для досягнення задовільного контролю симптомів необхідним є пробне призначення різних комбінацій лікарських засобів.
Чому в якості основного антиангінального препарату нами було обрано ранолазин? Так само, як і діагноз було встановлено методом виключення, так і антиангінальну терапію було підібрано методом виключення малоефективних у цьому випадку лікарських засобів. Будь-які форми нітратів викликали появу сильного головного болю у жінки, яка веде активний спосіб життя. Не на користь застосування нітратів свідчила і наявність у пацієнтки мігрені з молодості. Крім того, використання короткодіючих нітратів не сприяло досягненню значущих клінічних ефектів. β-Адреноблокатор небіволол, обраний у тому числі завдяки його метаболічній нейтральності, у дозі 5 мг не забезпечував повного контролю ані кардіалгії, ані виникнення епізодів ФП. При цьому він був виправданим компонентом комплексної терапії АГ, ІХС, аритмії та МСС. Усі прогнозмодифікуючі препарати були підібрані вдало, що підтверджувалося результатами клініко-інструментальних досліджень (рівень ліпідів, глюкози, АТ, ЧСС у спокої). ІАПФ (периндоприл, а раніше – і валсартан) та антагоніст кальцію (амлодипін) також були представлені в комплексній терапії пацієнтки, втім, контролю кардіалгії на тлі такого лікування не було досягнуто.
Ранолазин є новим антиішемічним лікарським засобом, який схвалений як препарат другої лінії для медикаментозного лікування симптомних стабільних форм ІХС незалежно від попереднього або планового направлення на перкутанне коронарне втручання, ЧСС, рівня АТ й переносимості фізичних навантажень [3]. Слід зазначити, що застосування ранолазину не впливає на жорсткі кінцеві точки при ІХС, але жоден з антиангінальних препаратів першої лінії не має переконливих доказів щодо дії на ці точки. Таким чином, основною метою терапії в такому випадку слід вважати зниження ступеня вираження симптомів стенокардії.
Саме ранолазин має значну кількість експериментально і клінічно доведених та виправданих в описаному клінічному випадку ефектів, що заслуговує на особливу увагу.
По-перше, ранолазин (діюча речовина оригінального препарату Ранекса®) шляхом селективного пригнічення пізнього Na-току запобігає перевантаженню кардіоміоцитів іонами натрію, тим самим блокуючи накопичення іонів кальцію в клітині [4, 5]. Це є одним з основних механізмів його антиішемічної дії.
По-друге, ранолазин знижує ступінь тяжкості ішемічної та постішемічної діастолічної дисфункції ЛШ шляхом зменшення перевантаження внутрішньоклітинним кальцієм, що є вторинним ефектом пригнічення пізнього Na-току [6]. Покращення діастолічної функції ЛШ на тлі застосування ранолазину відбувається без погіршення його систолічної функції, оскільки препарат не зменшує піковий вхідний натрієвий потік або піковий вхідний кальцієвий потік. На відміну від цього, блокатори кальцієвих каналів та блокатори β-адренергічних рецепторів можуть погіршувати систолічну функцію серця: перші прямо впливають на зниження скоротливої функції серця, тоді як другі послаблюють кардіостимулюючий ефект симпатичної нервової системи.
Слід зазначити, що покращення механічної та електричної функцій міокарда шляхом поліпшення діастолічного розслаблення і збільшення коронарного кровотоку не супроводжується змінами ЧСС та АТ, що робить ранолазин особливо привабливим для застосування у пацієнтів зі схильністю до брадикардії та гіпотонії [7].
По-третє, ранолазин покращує глюкометаболічний гомеостаз. Це підтвердили результати субаналізів декількох досліджень, у яких продемонстровано статистично достовірне зниження рівня глікозильованого гемоглобіну і частоти повторних епізодів ішемії у пацієнтів із ЦД, а також зменшення частоти прогресування порушень вуглеводного обміну до діабету [8, 9]. Механізм цієї дії на сьогодні перебуває на стадії вивчення.
По-четверте, нещодавно опубліковані дані дають можливість припустити, що ранолазин чинить певну протизапальну й антиоксидантну дію. Цей факт надає ще одне пояснення покращенню ендотеліальної функції у хворих із ЦД 2 типу та стабільними формами ІХС [10].
Окремо слід розглянути дуже серйозне ускладнення прогнозу нашої пацієнтки – ФП. Фібриляція передсердь має чіткий патогенетичний зв’язок з ІХС, у тому числі з первинною МСС. Приєднання ФП одразу значно погіршує прогноз у хворих із «прогностично безпечною» мікроваскулярною стенокардією, насамперед через високу ймовірність розвитку тромбоемболій. Обґрунтуванням для використання ранолазину при ФП може бути той факт, що, крім блокування пізніх Na-каналів, ранолазин також є «передсердно-селективним» блокатором швидких Na-каналів. Пригнічуючи аритмогенез передсердь, ранолазин не впливає на аритмогенез шлуночків, не стимулює проаритмогенні ефекти [11-13]. Найсучасніші дані свідчать, що застосування ранолазину може навіть сприяти зниженню частоти розвитку шлуночкових аритмій, що виникають на тлі ФП [12]. Тобто на сьогодні ранолазин можна назвати препаратом другого ряду або препаратом комплексної терапії ФП. Ранолазин також запропонований як препарат для самостійного усунення нападу ФП за принципом «таблетка в кишені» [14]. У нашому клінічному випадку ранолазин виявився ефективним антиаритмічним препаратом, що попереджував виникнення епізодів ФП.
Ще один цікавий факт. Незважаючи на те що припускали більшу ефективність ранолазину у жінок, дані останніх досліджень свідчать, що на тлі застосування цього препарату не виявлено відмінностей у зменшенні стенокардитичного болю і змінах на ЕКГ між чоловіками й жінками під час проведення тесту з фізичним навантаженням [15].
Зниження якості життя у нашої пацієнтки було зумовлено не тільки стенокардією, а й мігренями, що також обмежило можливість використання нітратів (оскільки спазмолітичний ефект посилює цефалгії при мігрені). На момент призначення ранолазину у хворої вже відбулася вікова трансформація класичних нападів мігрені у тривалі, стійкі, проте не такі виражені цефалгії. На сьогодні одним з основних механізмів мігрені вважають ендотеліальну дисфункцію судин головного мозку [16]. Можливо, саме через вплив на ендотелій ранолазин забезпечив настільки виражений ефект у цієї пацієнтки, що вона змогла відмовитися від застосування препарату для контролю мігрені. Задіяність ранолазину у механізмах головного болю непрямо підтвердилася відновленням нападів мігренеподібного головного болю при самостійному зменшенні дози ранолазину вдвічі (500 мг в 1 прийом), що змусило хвору повернутися до дворазового прийому.
Таким чином, незважаючи на сприятливий прогноз, у деяких пацієнтів з мікроваскулярною стенокардією спостерігаються стійкі прояви і навіть погіршення перебігу захворювання з часом, виникнення більш частих сильних тривалих нападів стенокардії, стійких до медикаментозного лікування. Зазначені симптоми не тільки обмежують повсякденну активність, а й можуть призводити до госпіталізації. Тому МСС є одним із соціально та економічно значущих захворювань. Лікування МСС є більш складним, ніж терапія стабільної стенокардії, через високу варіабельність симптомів та низьку відповідь на медикаментозні комбінації. Ранолазин є одним із сучасних препаратів другої лінії або комбінованої антиангінальної терапії всіх стабільних форм стенокардії, у тому числі МСС. Він достовірно знижує ймовірність прояву ішемії і ступінь вираження пов’язаних із нею симптомів стенокардії завдяки запобіганню розвитку дисбалансу натрію і кальцію всередині клітини, поліпшенню діастолічної функції та зменшенню аритмогенної активності міокарда.
Література
1. Ford E.S., Ajani U.A., Croft J.B., Critchley J.A., Labarthe D.R., Kottke T.E. et al. Explaining the Decrease in U.S. Deaths from Coronary Disease, 1980-2000 // N Engl J Med. – 2007. – Vol. 356. – Р. 2388-2398.
2. Bugiardini R. Endothelial function predicts future development of coronary artery disease: a study of women with chest pain and normal coronary angiograms / R. Bugiardini, O. Manfrini, C. Pizzi et al. // Circulation. – 2004. – Vol. – № 109. – P. 2518-2523.
3. Task Force Members, Montalescot G., Sechtem U. et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013 Oct; 34 (38): 2949-3003.
4. Cattaneo M., Porretta A.P., Gallino A. Ranolazine: Drug overview and possible role in primary microvascular angina management. Int J Cardiol. 2015 Feb 15; 181: 376-81.
5. Belardinelli L., Shyrock J.C., Fraser H. et al. Inhibition of the late sodium current as a potential cardioprotective principle effect of the late sodium current inhibitor ranolazine. Heart 2006; 92: iv6-14.
6. Lovelock J.D., Monasky M.M., Jeong E.M. et al. Ranolazine improves cardiac diastolic dysfunction through modulation of myofilament calcium sensitivity. Circ Res 2012; 110: 841-50 PMID: 22343711.
7. Chaitman B.R., Skettino S.L., Parker J.O. et al. Anti-ischemic effects and long-term survival during ranolazine monotherapy in patients with chronic severe angina. J Am Coll Cardiol. 2004 Apr 21; 43 (8): 1375-82.
8. Morrow D.A., Scirica B.M., Karwatowska-Prokopczuk E. et al. Evaluation of the glycometabolic effects of ranolazine in patients with and without diabetes mellitus in the MERLIN-TIMI randomised controlled trial. Circulation 2009; 119: 2032-9.
9. Assessment of Ranolazine In Stable Angina (CARISA) Investigators. Chaitman Br. et al. Effects of ranolazine with atenolol, amlodipine, or diltiazem on exercise tolerance and angina frequency in patients with severe chronic angina: a randomized controlled trial JAMA. 2004 Jan 21; 291(3): 309-16.
10. Kosiborod M., Arnold S.V., Spertus J.A. et al. Evaluation of ranolazine in patients with type 2 diabetes mellitus and chronic stable angina: results from the TERISA randomized clinical trial (Type 2 Diabetes Evaluation of Ranolazine in Subjects With Chronic Stable Angina). J Am Coll Cardiol. 2013 May 21; 61 (20): 2038-45.
11. Antzelevitch C., Belardinelli L., Zygmunt A.C. et al. Electrophysiological effects of ranolazine, a novel antianginal agent with antiarrhythmic properties Circulation 2004; 110: 904-10.
12. Straube F. Rhythm control strategies and the role of antiarrhythmic drugs in the management of atrial fibrillation: focus on clinical outcomes. J Gen Intl Med 2011; 5: 531-7.
13. Татарский Б.А. Антиаритмический потенциал ранолазина: от теории к практике. Consilium Medicum. 2014; 10: 32-39.
14. Murdock D.K., Kersten M., Kaliebe J. et al.The use of oral ranolazine to convert new or paroxysmal atrial fibrillation: a review of experience with implications for possible «Pill in the pocket» approach to atrial fibrillation. Indian Pacing Electrophysiol J 2009; 9: 260-7.
15. Thadani U. Acritical appraisal. Should ranolazine be used for all patients with ischemic heart disease or only for symptomatic patients with stable angina or for those with refractory angina pectoris? Expert Opin Pharmacol 2012; 13(17): 2555-63.
16. C. Сакко П., Рипа Д., Грасси Ф., Пистоя Р., Орнелло А. и др. Периферическая сосудистая дисфункция при мигрени: обзор литературы // Здоровье Украины. – 2014. – С. 34-37.


