1 квітня, 2015
Европейские рекомендации по ведению пациентов с гипертрофической кардиомиопатией: ключевые положения
Рабочая группа Европейского общества кардиологов (председатель – P.M. Elliott)
Этиология
В 60% случаев гипертрофическая кардиомиопатия (ГКМП) является аутосомно-доминантным заболеванием, которое обусловлено мутацией генов, отвечающих за кодирование саркомерных белков кардиомиоцитов (табл. 1).
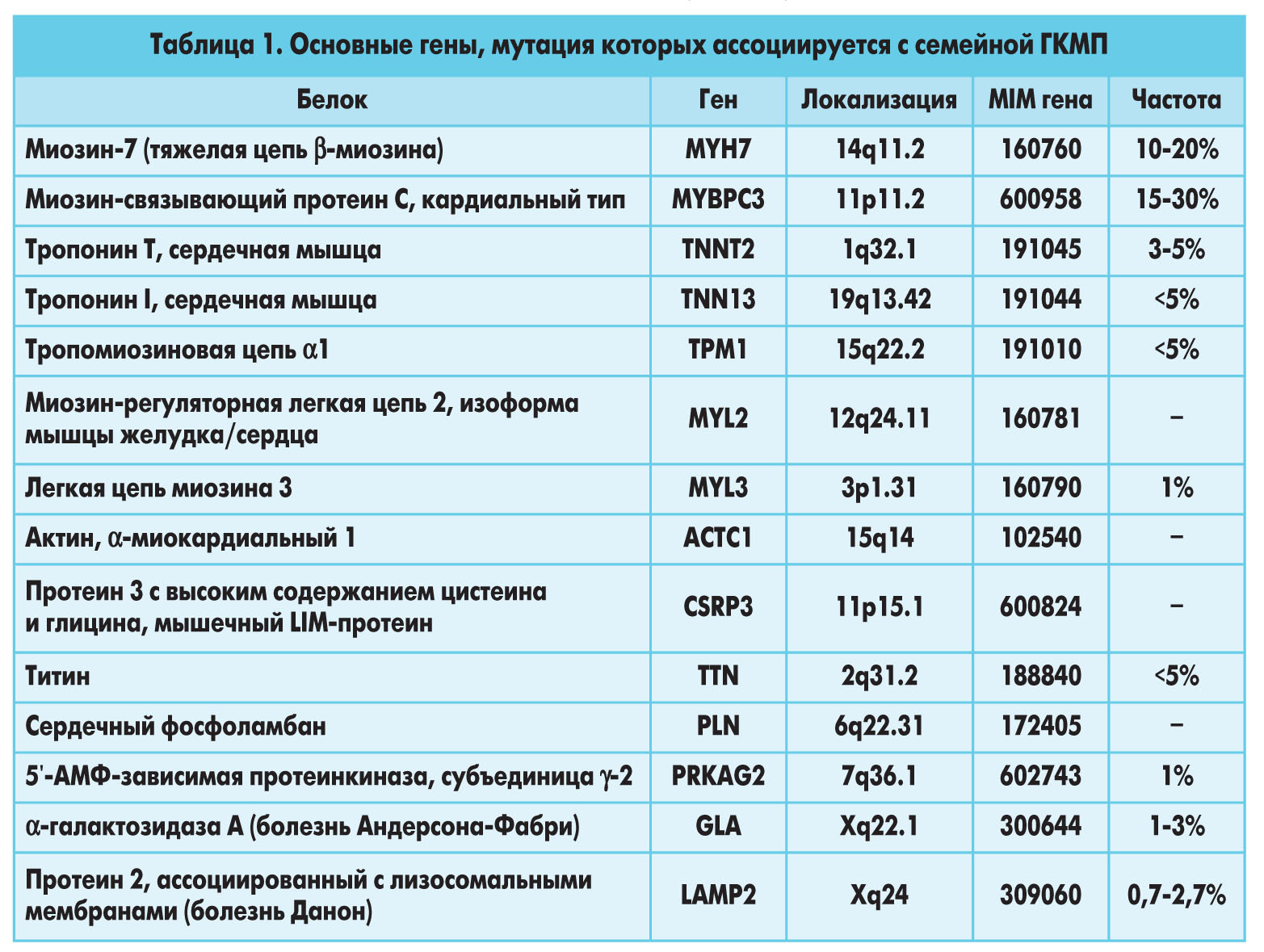
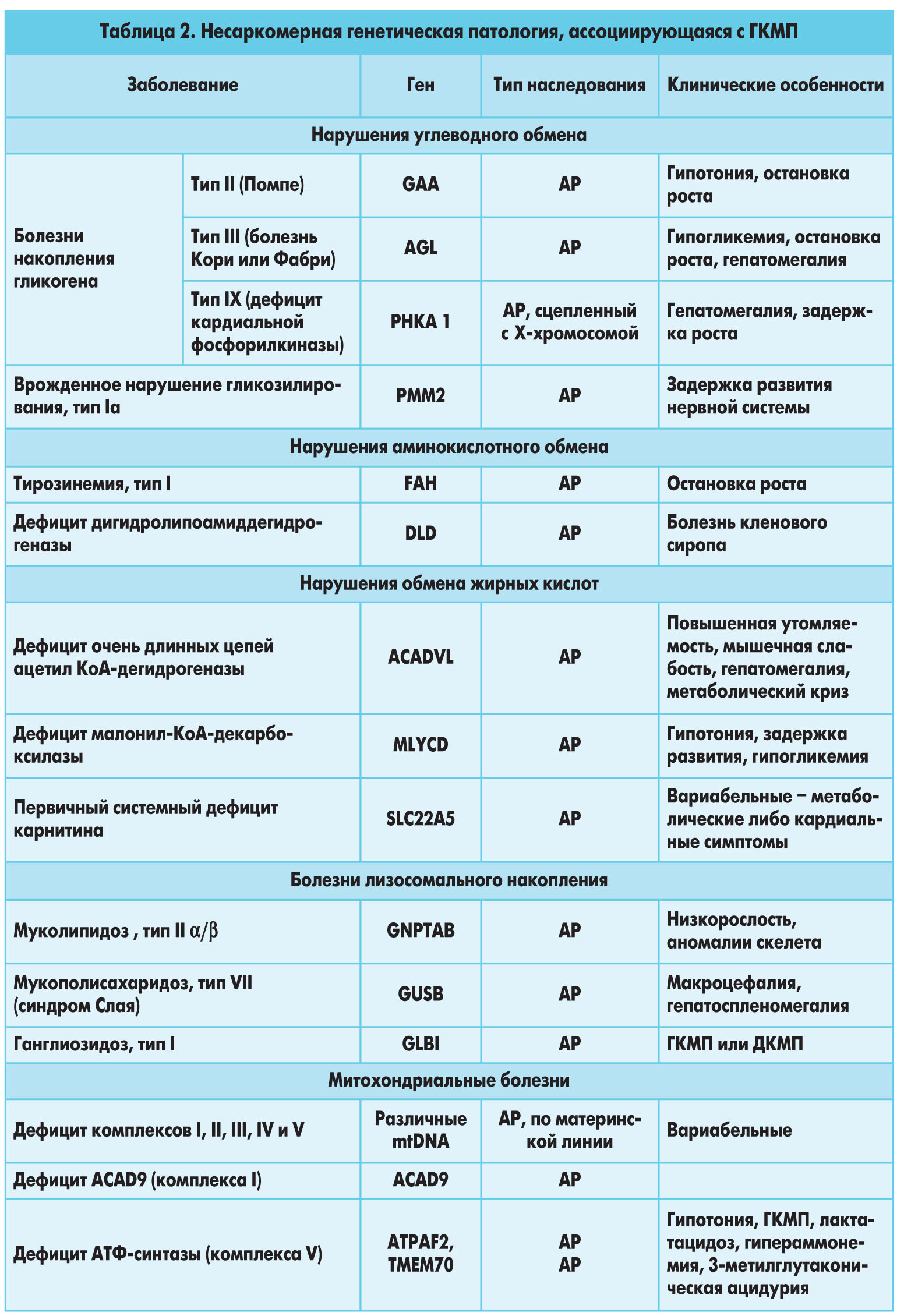
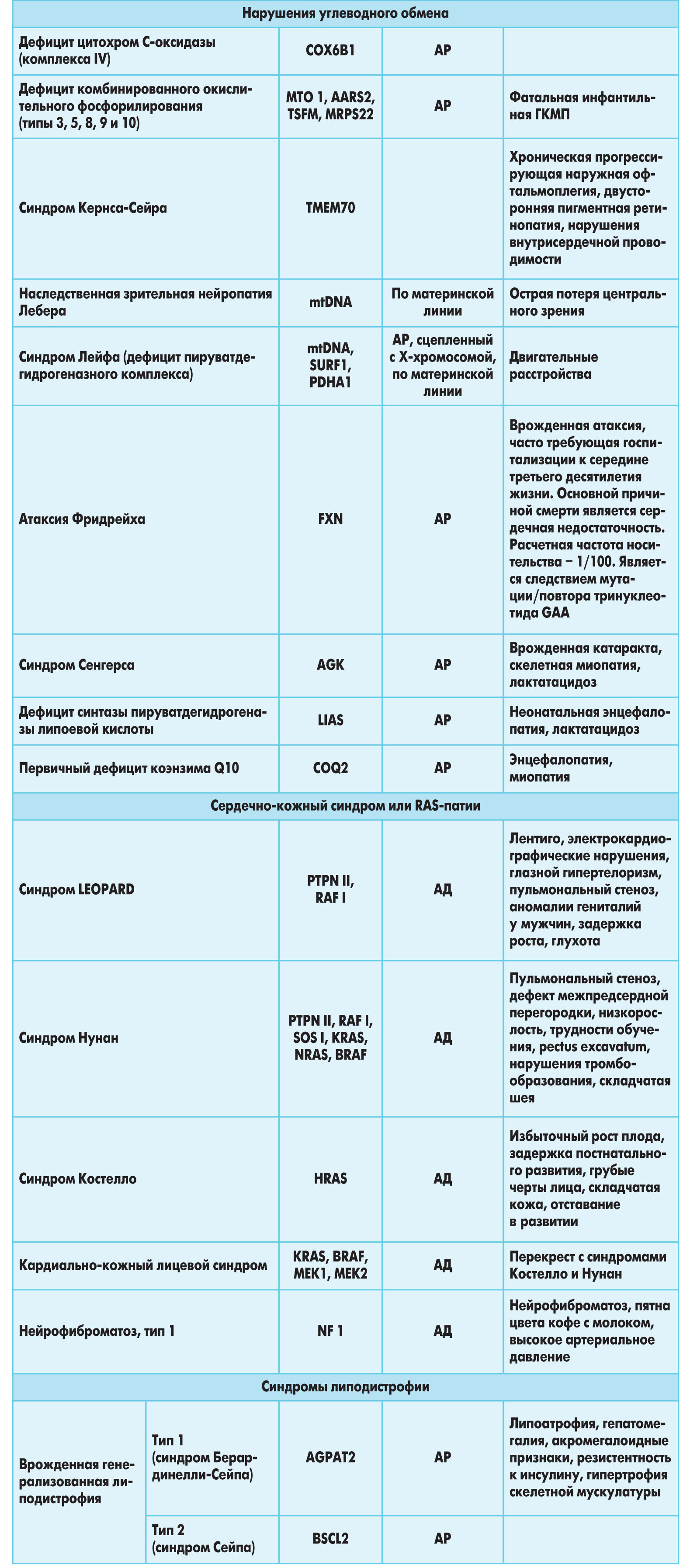
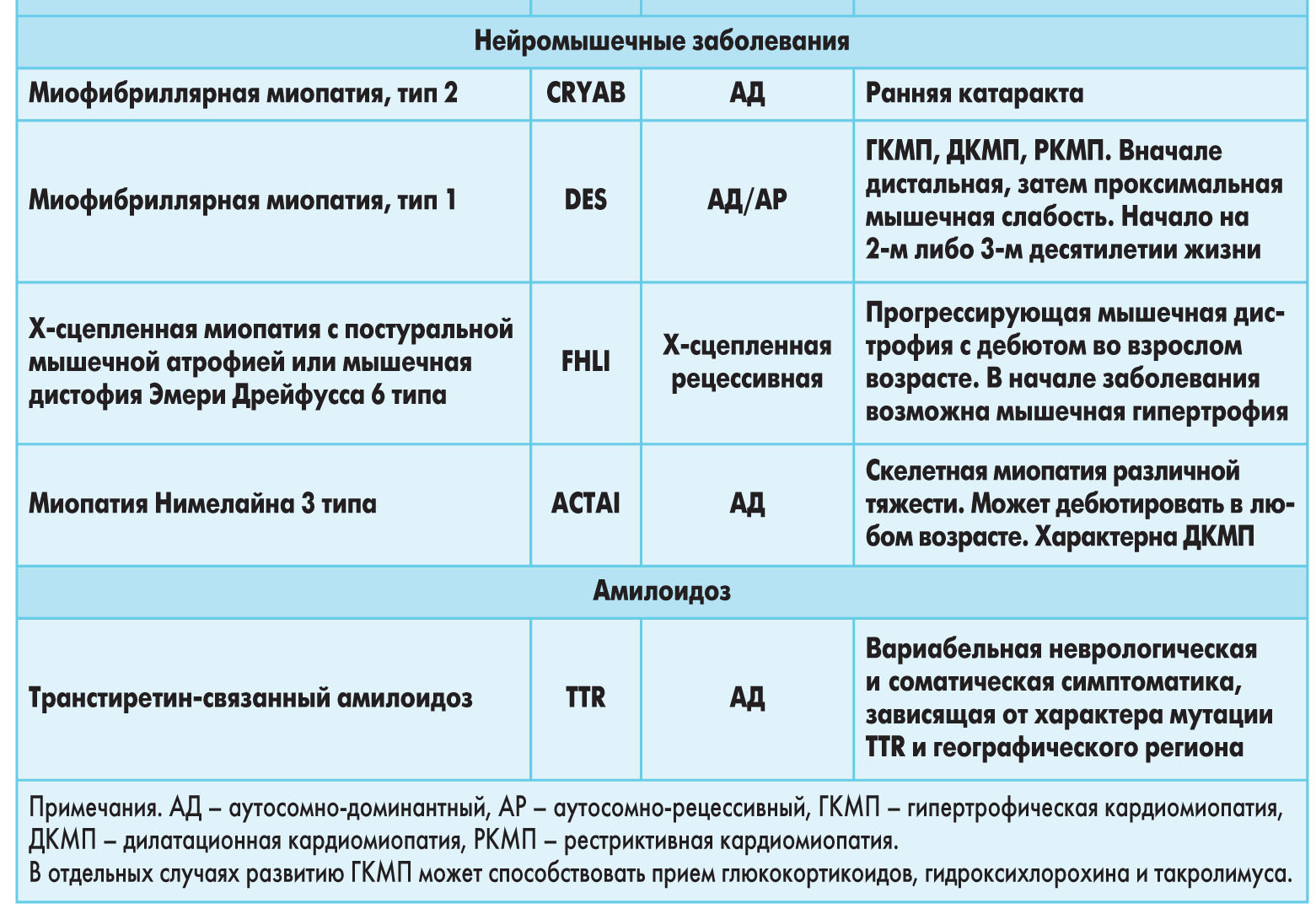
У 5-10% пациентов ГКМП обусловлена рядом генетических аномалий, в частности врожденными метаболическими и нейромышечными заболеваниями, хромосомными дефектами и генетическими синдромами (табл. 2).
Диагностика
Диагностические критерии
У взрослых ГКМП диагностируют, если, по данным визуализирующего метода (эхокардиографии, магнитно-резонансной или компьютерной томографии сердца), толщина стенки хотя бы одного миокардиального сегмента левого желудочка (ЛЖ) составляет ≥15 мм и это утолщение нельзя объяснить только повышенной постнагрузкой.
Генетические и негенетические заболевания, ассоциирующиеся с ГКМП, могут приводить к менее выраженному утолщению стенки ЛЖ (13-14 мм). В таких случаях диагностика ГКМП требует оценки других особенностей, в частности семейного анамнеза, некардиальной симптоматики, электрокардиографических изменений, лабораторных данных и результатов мультимодальных методов визуализации.
Диагностические трудности возникают при:
• формировании дилатации и/или гипокинеза ЛЖ с его истончением в позднюю фазу болезни;
• физиологической гипертрофии, обусловленной интенсивными тренировками (у атлетов);
• наличии сопутствующих заболеваний (артериальной гипертензии, клапанных пороков сердца);
• изолированной гипертрофии базальных отделов перегородки (у пожилых людей).
Клиническая диагностика ГКМП у близких родственников больных с определенным заболеванием (толщина ЛЖ ≥15 мм) основывается на необъяснимом увеличении толщины ЛЖ до ≥13 мм хотя бы в одном миокардиальном сегменте (по данным эхокардиографии, магнитно-резонансной или компьютерной томографии сердца).
Расспрос и физикальное обследование
У многих пациентов жалобы незначительны либо отсутствуют. В таких случаях диагностика ГКМП случайна либо служит результатом целенаправленного скрининга. Ряд больных жалуется на приступы стенокардии, одышку, сердцебиения и обмороки. Симптомы некардиологического круга являются индикаторами того или иного специфического заболевания (табл. 3).
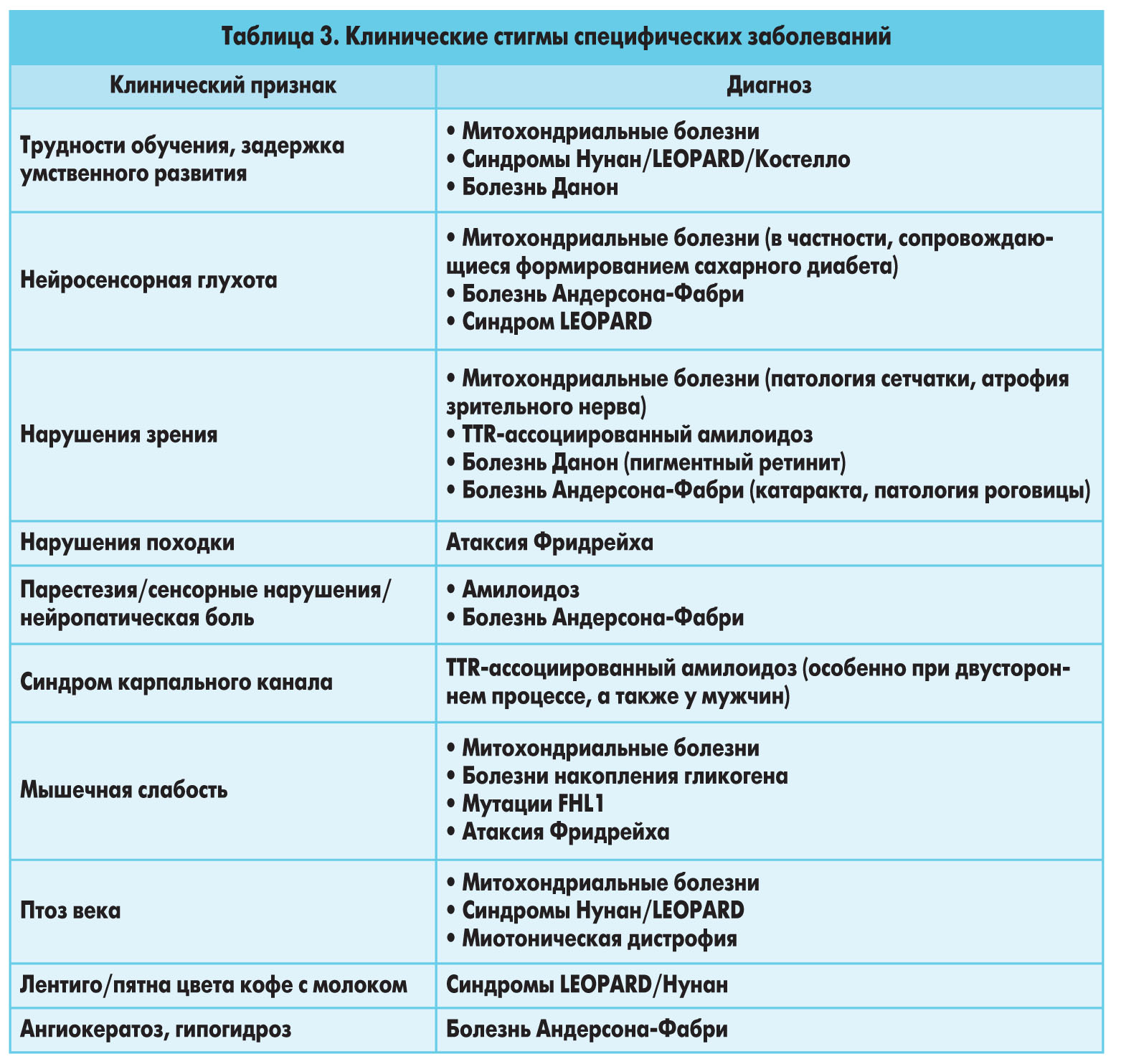
Физикальное обследование может помочь в поиске диагностических ключей, указывающих на генетические либо метаболические причины ГКМП. При этом парадоксальным образом обследование сердечно-сосудистой системы часто не выявляет каких-либо отклонений. В то же время у больных с обструкцией выносящего тракта ЛЖ можно обнаружить такие типичные симптомы, как подскакивающий пульс и систолический шум изгнания вдоль левого края грудины с иррадиацией на верхушку сердца и в верхние отделы правого края грудины. Интенсивность шума возрастает на фоне приемов, снижающих пред- и постнагрузку (подъем из положения на корточках, форсированный выдох при закрытой голосовой щели – прием Вальсальвы). При обструкции выносящего тракта ЛЖ у большинства пациентов обнаруживают признаки митральной недостаточности.
Электрокардиография
Стандартная электрокардиография (ЭКГ) в 12 отведениях у 6% больных может оказаться нормальной. Однако гораздо чаще наблюдается комбинация признаков гипертрофии ЛЖ, изменений сегмента ST и зубца Т, а также патологический зубец Q (табл. 4).

При подозрении на ГКМП рекомендуется проведение стандартной ЭКГ в 12 отведениях, которая облегчает диагностику, в том числе этиологическую (I, B).
Пациентам с ГКМП на этапе начального обследования для выявления предсердных и желудочковых аритмий рекомендуется выполнять 48-часовое амбулаторное мониторирование ЭКГ (I, B).
Эхокардиография
У пациентов с установленной либо вероятной ГКМП толщину миокарда следует оценивать во всех – от базальных до апикальных – сегментах ЛЖ. Это позволяет убедиться, что толщину миокардиальной стенки оценят на уровне митрального клапана, средних отделов ЛЖ и его верхушки.
При определении градиента давления в полости ЛЖ важно исключить обструкцию, не связанную с систолическим движением передней створки митрального клапана. Такая обструкция может быть вызвана субаортальными перемычками и аномалиями створки митрального клапана, а также срединно-полостными препятствиями. Подобная тактика имеет особое значение, если пациенту собираются корригировать обструкцию выносящего тракта ЛЖ.
Наличие центрально- или передненаправленного потока митральной регургитации делает необходимым исключение первичной аномалии митрального клапана. В частности, таким больным при необходимости следует выполнять чреспищеводную эхокардиографию.
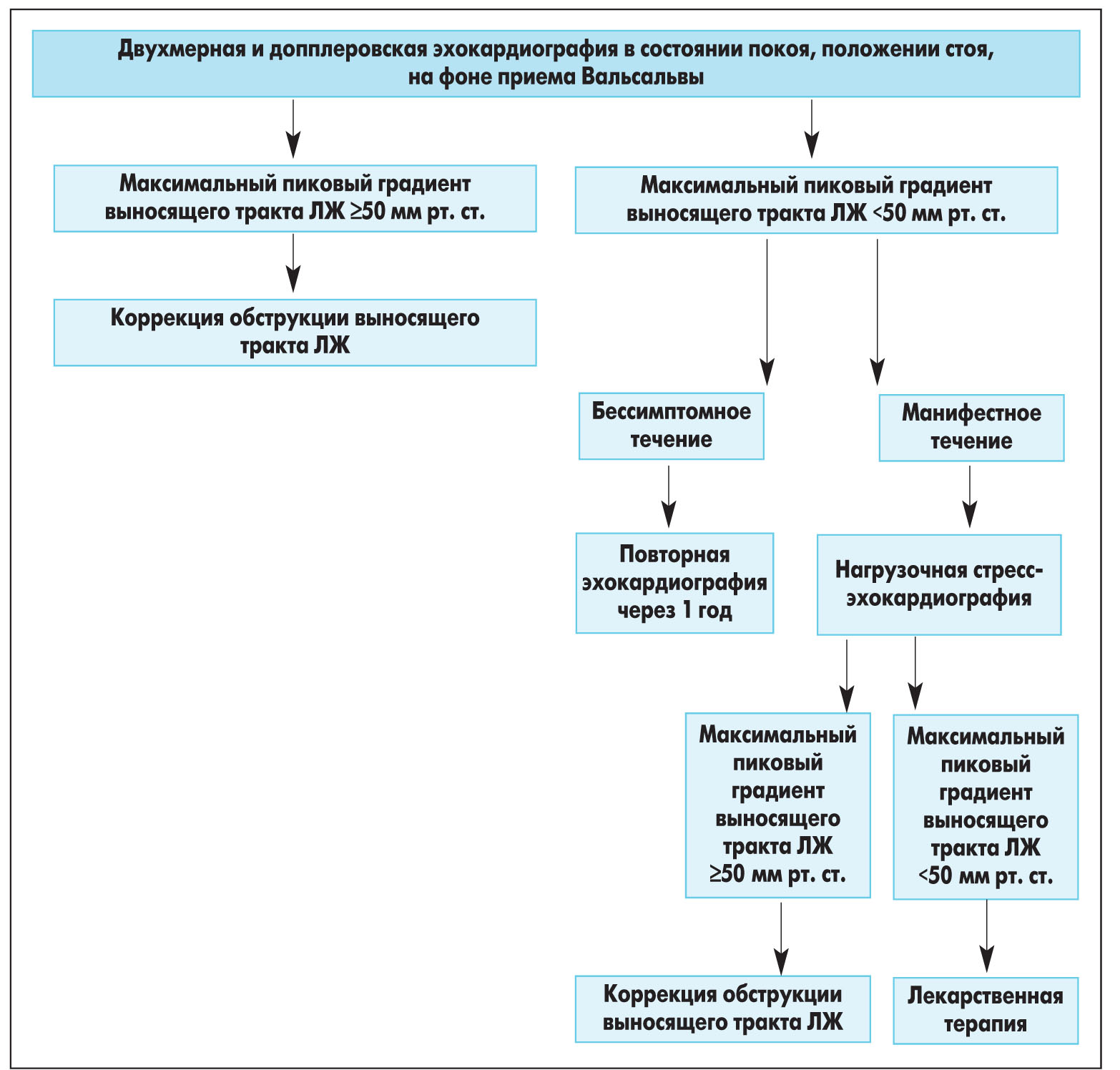
Всем пациентам с ГКМП на начальных этапах диагностического поиска рекомендуется выполнять трансторакальную двухмерную либо допплеровскую эхокардиографию. Исследование проводят в покое и на фоне пробы Вальсальвы в положениях сидя и полусидя, а затем стоя, если возникновение градиента спровоцировать не удается (I, В) (рис. 1).
Рекомендуется измерять максимальную толщину стенки ЛЖ в диастолу. Для этого используют двухмерную эхокардиографию с доступом по короткой оси во всех – от базальных до апикальных – сегментах ЛЖ (I, С).
Рекомендуется проведение всесторонней оценки диастолической функции ЛЖ с помощью пульсовой допплерографии входящего потока через митральный клапан; тканевой допплерографии скорости движения фиброзного кольца митрального клапана и тока крови в легочных венах; измерения систолического давления в легочной артерии, размеров и объема левого предсердия (I, C).
У пациентов с манифестными формами ГКМП и пиковым градиентом выносящего тракта ЛЖ, составляющим <50 мм рт. ст. (в покое или под влиянием провоцирующих факторов), для диагностики обструкции выносящего тракта ЛЖ и митральной недостаточности, индуцированной физической нагрузкой, рекомендуется выполнять двухмерную и допплеровскую эхокардиографию на фоне физической нагрузки в положении стоя, сидя или полусидя (I, B).
У бессимптомных пациентов с ГКМП и пиковым градиентом выносящего тракта ЛЖ, составляющим <50 мм рт. ст. (в покое или под влиянием провоцирующих факторов), двухмерная и допплеровская эхокардиография на фоне физической нагрузки в положении стоя, сидя или полусидя позволяет диагностировать обструкцию выносящего тракта ЛЖ и митральную недостаточность, индуцированную физической нагрузкой. Целесообразность проведения этого обследования следует рассматривать лишь в том случае, если диагностика обструкции выносящего тракта ЛЖ позволяет корригировать образ жизни больного или назначить ему адекватную лекарственную терапию (IIb, C).
При небольших отклонениях, выявляемых визуализирующими методами, или при подозрении на возможность апикальной гипертрофии либо аневризмы ЛЖ в качестве альтернативы магнитно-резонансной томографии (МРТ) сердца следует рассмотреть целесообразность проведения трансторакальной эхокардиографии с затемнением полости ЛЖ посредством внутривенного введения эхоконтрастных средств (IIa, C).
В ряде случаев эхокардиография позволяет установить этиологию концентрической гипертрофии ЛЖ (табл. 5).

Всем пациентам, которым выполняют септальную алкогольную абляцию, рекомендуется проводить внутрикоронарную контрастную эхокардиографию, которая позволяет убедиться в правильной топике введения алкоголя (I, B).
Больным, которым выполняют септальную миоэктомию, в периоперационном периоде рекомендуется проводить чреспищеводную эхокардиографию. Этот метод позволяет выяснить механизм формирования обструкции выносящего тракта ЛЖ, выбрать хирургическую тактику, оценить послеоперационные осложнения и определить наличие резидуальной обструкции (I, C).
Целесообразность выполнения чреспищеводной эхокардиографии следует рассмотреть при неясном механизме обструкции выносящего тракта ЛЖ; для оценки состояния митрального клапана перед иссечением перегородки; если подозревают возникновение тяжелой митральной недостаточности, обусловленной патологией самого клапана (IIa, C).
Целесообразность выполнения чреспищеводной эхокардиографии с внутрикоронарным контрастированием артерии, прободающей межжелудочковую перегородку, следует рассмотреть у пациентов, которым собираются проводить септальную алкогольную абляцию, если трансторакальное окно не обеспечивает надлежащей визуализации эхоконтрастных структур миокарда (IIa, C).
МРТ сердца
Рекомендуется, чтобы проводили МРТ сердца и интерпретировали полученные результаты специалисты в области визуализации и диагностики заболеваний сердечно-сосудистой системы (I, C).
В отсутствие противопоказаний МРТ сердца с поздним гадолиниевым усилением рекомендуется проводить для подтверждения диагноза при подозрении на ГКМП у больных с неадекватным эхокардиографическим окном (I, B).
Если противопоказаний нет, целесообразность проведения МРТ сердца с поздним гадолиниевым усилением следует рассмотреть у пациентов с полностью обоснованным диагнозом ГКМП для оценки анатомических особенностей сердца, функции ЛЖ, наличия и выраженности миокардиального фиброза (IIa, B).
Уместность проведения МРТ сердца с поздним гадолиниевым усилением следует рассмотреть у больных с подозрением на амилоидоз сердца (IIa, C).
Целесообразность проведения МРТ сердца с поздним гадолиниевым усилением допустимо рассмотреть у пациентов, которым планируют выполнить септальную алкогольную абляцию или миоэктомию, для оценки выраженности и локализации гипертрофии и фиброза миокарда (IIb, C).
Ядерная сцинтиграфия
Целесообразность проведения костной сцинтиграфии (в частности, с 99mTc-3,3-дифосфоно-1,2-пропано-ди-карбоксиловой кислотой) следует рассмотреть у пациентов с жалобами, физикальной симптоматикой и данными неинвазивного обследования, указывающими на возможность TTR-амилоидоза (IIa, B).
Целесообразность проведения компьютерной томографии сердца следует рассмотреть у пациентов с неинформативными результатами эхокардиографии и наличием противопоказаний к МРТ сердца (IIa, C).
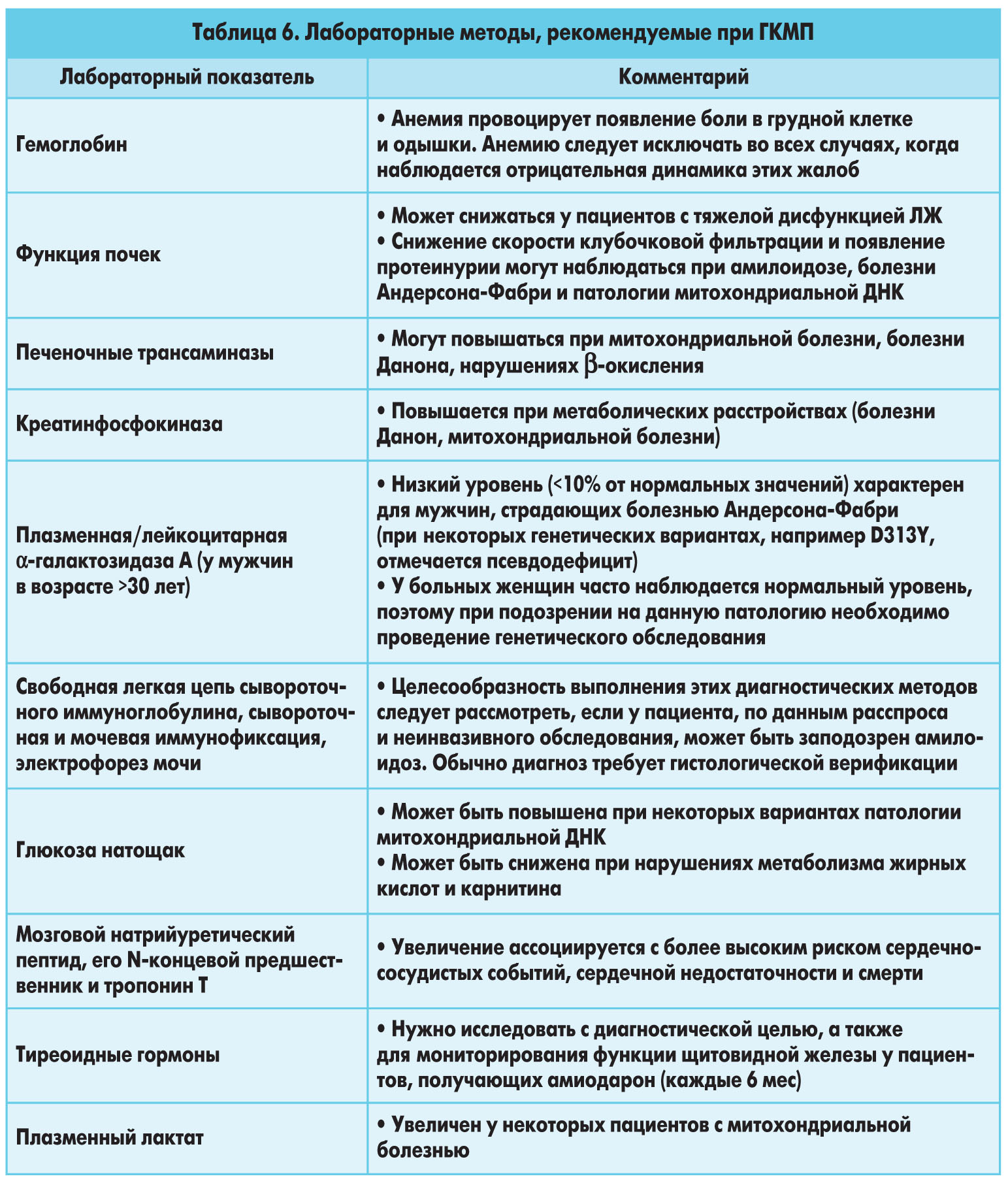
Лабораторное обследование
Лабораторные методы, которые могут быть использованы у пациентов с ГКМП либо подозрением на это заболевание, приведены в таблице 6.
Эндомиокардиальная биопсия
Целесообразность выполнения эндомиокардиальной биопсии может быть рассмотрена, если результаты других клинических методов указывают на миокардиальные инфильтрацию или отложения, наличие которых нельзя подтвердить иным образом (IIb, C).
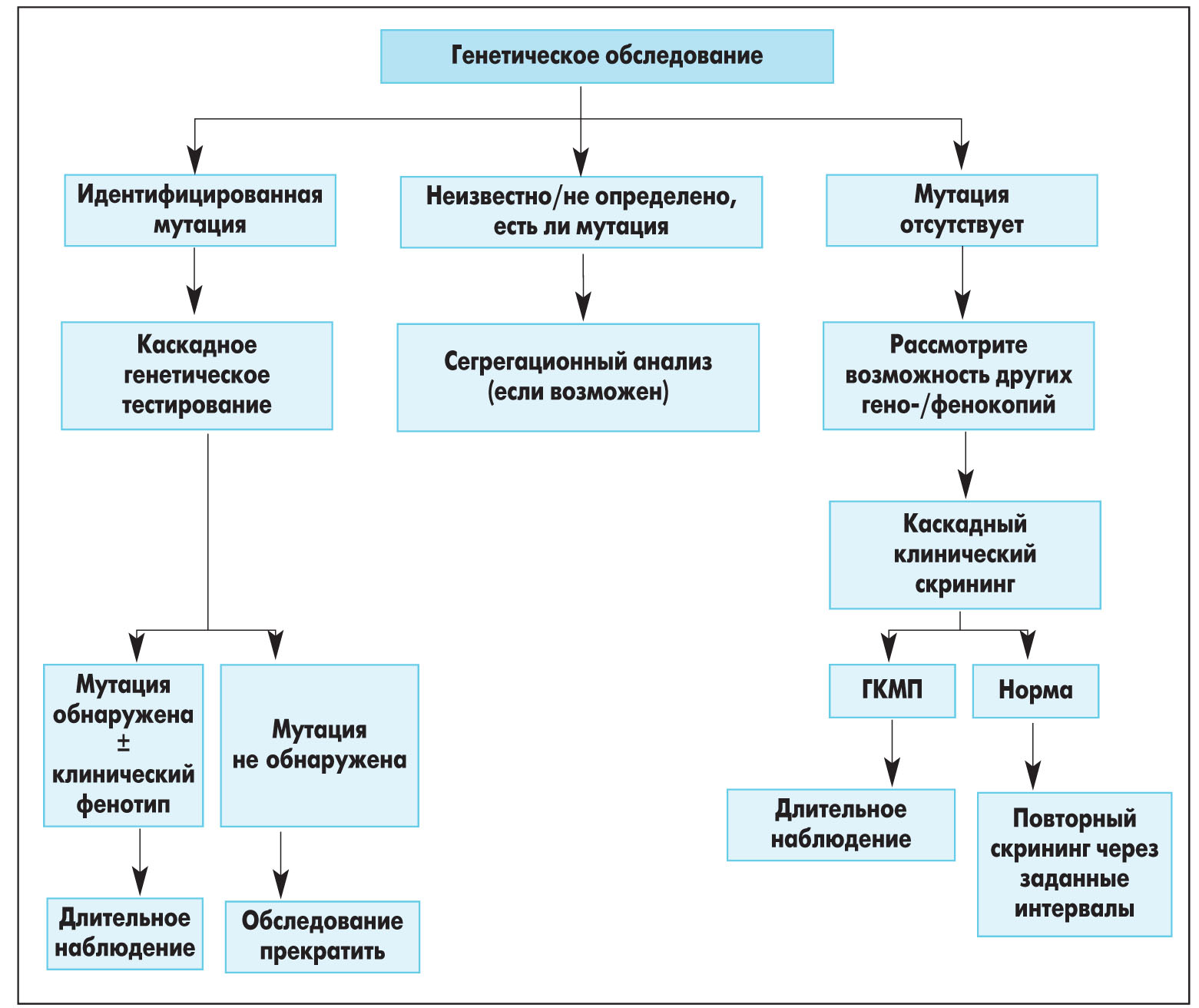
Генетическое обследование и семейный скрининг
Консультирование и обследование пробандов
Консультация генетика рекомендована всем пациентам с ГКМП, если заболевание не может быть объяснено воздействием только негенетических факторов. Необходимость консультации не зависит от того, будет ли выполняться клиническое либо генетическое обследование среди членов семьи больного (I, B).
Генетическую консультацию должны проводить профессионалы совместно со специалистами другого профиля (IIa, C).
Генетическое обследование рекомендуется проводить у пациента с определенным диагнозом ГКМП, если аналогичное обследование выполняется у родственников больного (I, B).
Рекомендуется проводить обследование в сертифицированных диагностических лабораториях, сотрудники которых обладают навыками, необходимыми для распознавания мутаций, обусловливающих ГКМП (I, C).
Генетическое обследование рекомендуется проводить для подтверждения диагноза у пациентов с жалобами и физикальными признаками, указывающими на возможное наличие специфических причин ГКМП (I, B).
У больных с пограничным диагнозом ГКМП генетическое обследование нужно выполнять только после детальной оценки специалистами различного профиля (IIa, C). При этом пограничный диагноз ГКМП констатируют, если у взрослого пациента толщина стенки ЛЖ составляет 12-13 мм, а также у лиц с более выраженной гипертрофией ЛЖ при артериальной гипертензии, занятиях атлетическими видами спорта, с клапанными пороками сердца.
Необходимость проведения посмертного генетического анализа сохраненных тканей или ДНК следует рассмотреть у умершего с морфологически верифицированной ГКМП, чтобы обосновать необходимость широкого генетического скрининга среди родственников данного пациента (IIa, C).
Генетический и клинический скрининг у родственников больных ГКМП
У взрослых лиц, которые приходятся близкими родственниками пациентам с мутацией, верифицированной как причина ГКМП, рекомендуется после предварительной консультации выполнять каскадный генетический скрининг (I, B).
Близких родственников больных ГКМП, которые имеют такую же, как и у пробанда, мутацию, верифицированную в качестве причины заболевания, рекомендуется обследовать (ЭКГ, эхокардиография) и оставлять под длительным наблюдением (I, С). Под пробандом обычно понимают того члена семьи, у которого первым было диагностировано заболевание.
Близких родственников пациентов с ГКМП, которые не имеют такой же, как у пробанда, мутации, верифицированной в качестве причины заболевания, не обязательно оставлять под последующим наблюдением. В то же время при возникновении жалоб или появлении новых клинически значимых событий в семье нужно советовать проводить у родственников повторное обследование (IIa, B).
Если четко обозначенная генетическая мутация у пробанда не выявлена либо соответствующее генетическое тестирование не проводилось, у близких родственников следует рассмотреть целесообразность проведения ЭКГ и эхокардиографии с их повторным выполнением через каждые 2-5 лет (или 1 раз в 6-12 мес при наличии недиагностированных отклонений) (IIa, C).
Скрининговая тактика у пробандов и их близких родственников представлена на рисунке 2.
Генетический и клинический скрининг у детей
У детей пациентов с мутацией, верифицированной как причина ГКМП, следует рассмотреть целесообразность проведения генетического обследования (после предварительной семейной консультации) в том случае, если ребенок достиг возраста ≥10 лет. Такое тестирование должно проводиться в соответствии с международными рекомендациями по генетическому обследованию детей (IIa, C).
Если у ребенка в возрасте >10 лет, который является близким родственником пациента с ГКМП, генетический статус неизвестен, следует обсудить целесообразность проведения клинического обследования (ЭКГ, эхокардиография) с периодичностью 1 раз в 1-2 года в возрасте от 10 до 20 лет, а затем с периодичностью 1 раз в 2-5 лет (IIa, C).
Если есть разрешение, данное родителями или прочими законными представителями ребенка, ему можно выполнить ЭКГ и эхокардиографию, результаты которых (перед генетической консультацией или вместо нее) должны оценивать квалифицированные врачи. При этом главный приоритет – соблюдение интересов ребенка (IIb, C).
Можно рассмотреть целесообразность проведения клинического или генетического обследования детей в возрасте <10 лет, которые приходятся близкими родственниками пациента, обладающего следующими особенностями: отягощенным семейным анамнезом, либо ранней манифестацией заболевания, либо наличием в детском возрасте кардиологических жалоб, либо отчетливой зависимостью симптоматики от физической активности (IIb, C).
Наблюдение за носителями мутаций, которые фенотипически не реализовались
Носителю установленной мутации, у которого отсутствуют клинические признаки заболевания, занятия спортом могут быть разрешены после того, как будут проанализированы характер мутации, вид спорта, а также результаты планового и повторных обследований сердечно-сосудистой системы (IIb, C).
Сокращенный перевод с англ. Глеба Данина