1 квітня, 2015
Почему диагноз ТЭЛА впервые чаще ставят патологоанатомы, а не клиницисты?
Г.В. Дзяк, академик НАМН Украины, д.м.н., профессор, А.М. Василенко, д.м.н., профессор, В.А. Потабашний, д.м.н., профессор, С.А. Шейко, д.м.н., Л.И. Васильева, к.м.н., ГУ «Днепропетровская медицинская академия»
Тромбоэмболия легочной артерии (ТЭЛА) не является самостоятельной нозологической единицей. Это осложнение различных заболеваний (тромбофлебита глубоких вен – ТГВ – нижних конечностей, онкологической патологии, массивной пневмонии и др.), травм (костей таза, нижних конечностей и др.), операций (на крупных суставах, травмирующих вмешательств на сосудах, органах грудной клетки и брюшной полости), беременности, катетеризации центральной вены, заболеваний, сопровождающихся гиперкоагуляцией и др. Для всех этих клинических ситуаций характерен высокий риск развития венозной тромбоэмболии (ВТЭ). В 1856 г. Рудольф Вирхов описал триаду факторов, которые приводят к внутрисосудистому тромбообразованию: 1) повреждение сосудистой стенки; 2) повышенная свертываемость крови; 3) замедление кровотока.
Возникает практический вопрос: как правильно шифровать ТЭЛА? Мы в нашей клинической практике, исходя из вышеизложенного, поступаем следующим образом. У большинства (80%) больных удается установить источник тромбообразования. У 95% пациентов это ТГВ (Б.М. Тодуров, 2010). Согласно Международной классификации болезней X пересмотра диагноз следует формулировать так: «I80.2. ВТЭ: тромбофлебит глубоких вен, тромбоэмболия ветвей легочной артерии, легочная гипертензия, острое легочное сердце. Дыхательная недостаточность ІІІ ст. Острая правожелудочковая недостаточность. Кардиогенный шок». У 20% больных с ТЭЛА не удается установить причину тромбоэмболизма, и заболевание называют «идиопатическая ТЭЛА». У этих пациентов формулировка диагноза следующая: «I16. ТЭЛА с развитием острого легочного сердца или без развития острого легочного сердца».
В Украине отсутствует достоверная статистика по ТЭЛА, однако гипотетически должно наблюдаться до 50-100 тыс. случаев в год. При жизни ТЭЛА диагностируется в 50-70% случаев (А.Н. Пархоменко и соавт., 2014).
За последние годы разработаны четкие европейские (2014 г.) и украинские рекомендации по лечению ТЭЛА, направленные на снижение смертности от этого заболевания. Однако многие больные умирают без диагноза, а соответственно, и без патогенетического лечения. По нашим наблюдениям, причиной тому является отсутствие необходимой настороженности у многих врачей – и терапевтов, и кардиологов – даже при наличии у больного факторов высокого риска: ТГВ нижних конечностей, онкологического заболевания, политравмы, вынужденного длительного постельного режима, мобилизации нижних конечностей и др. Другой причиной нераспознавания заболевания является недооценка таких грозных синдромов, как внезапно появившаяся необъяснимая одышка, тахипноэ, гипотензия, потеря сознания. Здесь уместно вспомнить такое выражение: «Болезнь сама себе ставит диагноз». Исключить инфаркт миокарда (ИМ) и пневмонию не представляет особых затруднений: проводятся анализ жалоб больного, клиническая оценка его состояния; регистрируются электрокардиограмма (ЭКГ), эхокардиография (ЭхоКГ); проводится рентгенограмма легких; определяется сатурация крови кислородом (SaO2).
Одышка у больных ТЭЛА имеет ряд характерных отличий:
1. Всегда появляется внезапно, что нехарактерно для пневмонии и ИМ.
2. «Тихая» – не сопровождается бронхообструктивным синдромом, нет дистанционных хрипов.
3. Выраженная одышка сопровождается тахипноэ – от 20 до 40 дых/мин.
4. Всегда сопровождается снижением сатурации крови кислородом (<90%).
5. Больной всегда принимает горизонтальное положение, а не полусидячее, сидячее, как при острой сердечно-сосудистой и дыхательной недостаточности.
6. Пациент всегда ведет себя спокойно, не мечется, как при ИМ, от нестерпимой боли за грудиной.
7. Общее состояние больного всегда тяжелое, возникает внезапно на фоне появившейся одышки.
Одышка – отправная точка диагностического поиска – наиболее частый и демонстративный, можно сказать, типичный синдром для ТЭЛА, который всегда должен побуждать врача к обследованию правых отделов сердца для установления или исключения перегрузки правого желудочка (ПЖ).
У врача должна быть нормальная боязнь пропустить ТЭЛА, как это имеет место при ИМ. Зубец Q при ИМ практически никто из врачей не пропускает, а зубец Q3 в комплексе S1Q3, характерный для ТЭЛА, многие не замечают.
Во всех медицинских источниках встречается один и тот же тезис: «ТЭЛА диагностируется плохо, потому что она не имеет специфических симптомов». Мы считаем, что такая трактовка не способствует улучшению диагностики, а иногда и наоборот. Многие врачи находят себе оправдание, используя этот тезис, при расхождении клинического и патологоанатомического диагнозов. Анализируя случаи расхождения клинического и патологоанатомического диагнозов, мы видели типичный для ТЭЛА ЭКГ симптом S1Q3, свидетельствующий о сегментарном тромбозе артерий с развитием инфаркт-пневмонии. Эти ЭКГ-изменения проходили незамеченными для врача терапевтического стационара. Аналогичную ситуацию наблюдали и в отношении рентгенограммы легких с характерной треугольной формой инфильтрации, указывающей на инфаркт-пневмонию. Трактовка была неправильной. Исключали онкологическую патологию, хотя эти изменения были в нижних сегментах легкого. У отдельных больных, умерших от ТЭЛА без соответствующего клинического диагноза, имели место характерные для этого заболевания жалобы и изменения ЭКГ. Для установления клинического диагноза необходимо было произвести ЭхоКГ и, получив признаки перегрузки правых отделов сердца, которые, очевидно, были, ставить клинический диагноз ТЭЛА. Чаще такое случается в терапевтическом стационаре. Подобные ошибки имеют место и у кардиологов, хотя значительно реже. Это слабое звено в цепи диагностического процесса.
В одной из классификаций ТЭЛА выделяют три варианта ее клинического течения:
• в виде острой правожелудочковой недостаточности;
• респираторный;
• аритмический.
В нашем отделении неотложных нарушений ритма сердца мы наблюдали несколько больных с ТЭЛА, доставленных каретой скорой помощи с пароксизмом фибрилляции предсердий (ФП). ФП у пациентов с ТЭЛА – одно из частых осложнений, что очень важно помнить. Но она не является особой аритмической формой заболевания или типичным началом ТЭЛА. После купирования пароксизма заболевание протекает обычно с гемодинамическими и респираторными расстройствами. ФП у этих больных следует купировать внутривенным введением амиодарона. Редко наблюдается самостоятельное восстановление синусового ритма.
У больных с ТЭЛА развивается трепетание предсердий (ТП), что может быть вызвано перерастяжением и ишемическими изменениями правого предсердия. ТП всегда значительно усугубляет гемодинамику, делает ее нестабильной. Препаратом выбора остается амиодарон. Купировать пароксизм ТП необходимо незамедлительно.
Кровохарканье – синдром, на который ориентируются многие врачи, но в реальной практике он встречается редко и не может быть отнесен к опорным тестам диагностики ТЭЛА.
Главная задача кардиолога – как можно быстрее заподозрить ТЭЛА и ввести гепарин (10 000 ЕД) внутривенно, а затем проводить доступную в его условиях диагностику заболевания. На практике при высокой клинической вероятности ТЭЛА с характерными изменениями на ЭКГ и ЭхоКГ является неоправданной поставка вопроса о срочном проведении компьютерной томографической ангиографии (КТА), несмотря на то что этот метод исследования считается золотым стандартом. На его проведение, как правило, требуются время и транспортировка, которая может обусловить мобилизацию тромбов. В этой ситуации важны каждые 20-30 мин, поэтому уместно ввести понятие «достаточности доказательств» ТЭЛА. КТА можно отсрочить до стабилизации гемодинамики. Необходимо срочно начинать антикоагулянтную терапию.
Существует несколько схем дифференциальной диагностики ТЭЛА. Но мы считаем целесообразным в интересах быстрой верификации диагноза упростить алгоритм действия лечащего врача. На первом этапе необходимо исключить наиболее частые причины, которые бы могли вызвать тяжесть состояния больного (одышку, гипотонию, цианоз и др.), – обширную пневмонию с респираторным дистресс-синдромом и ИМ (табл. 1, 2).
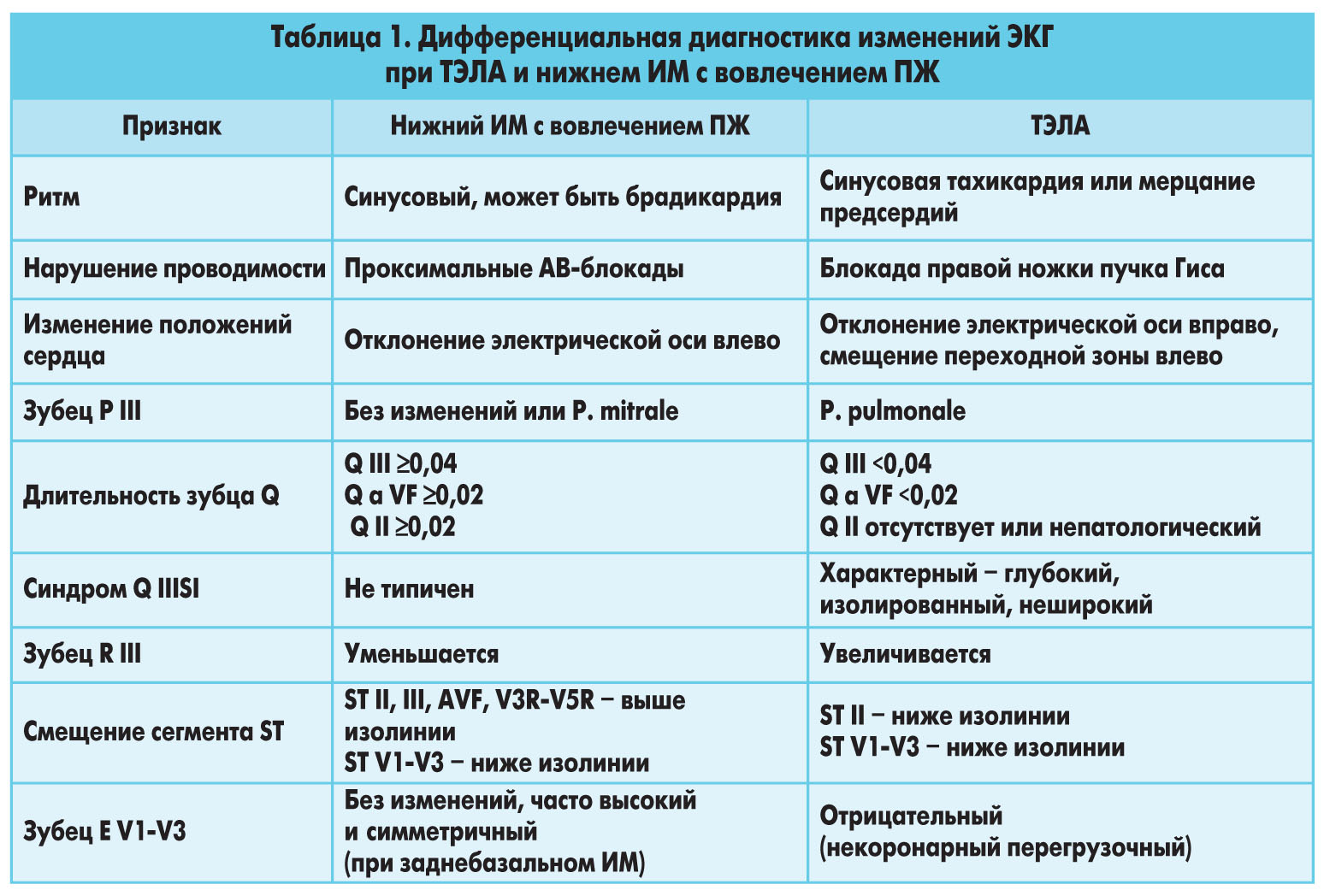
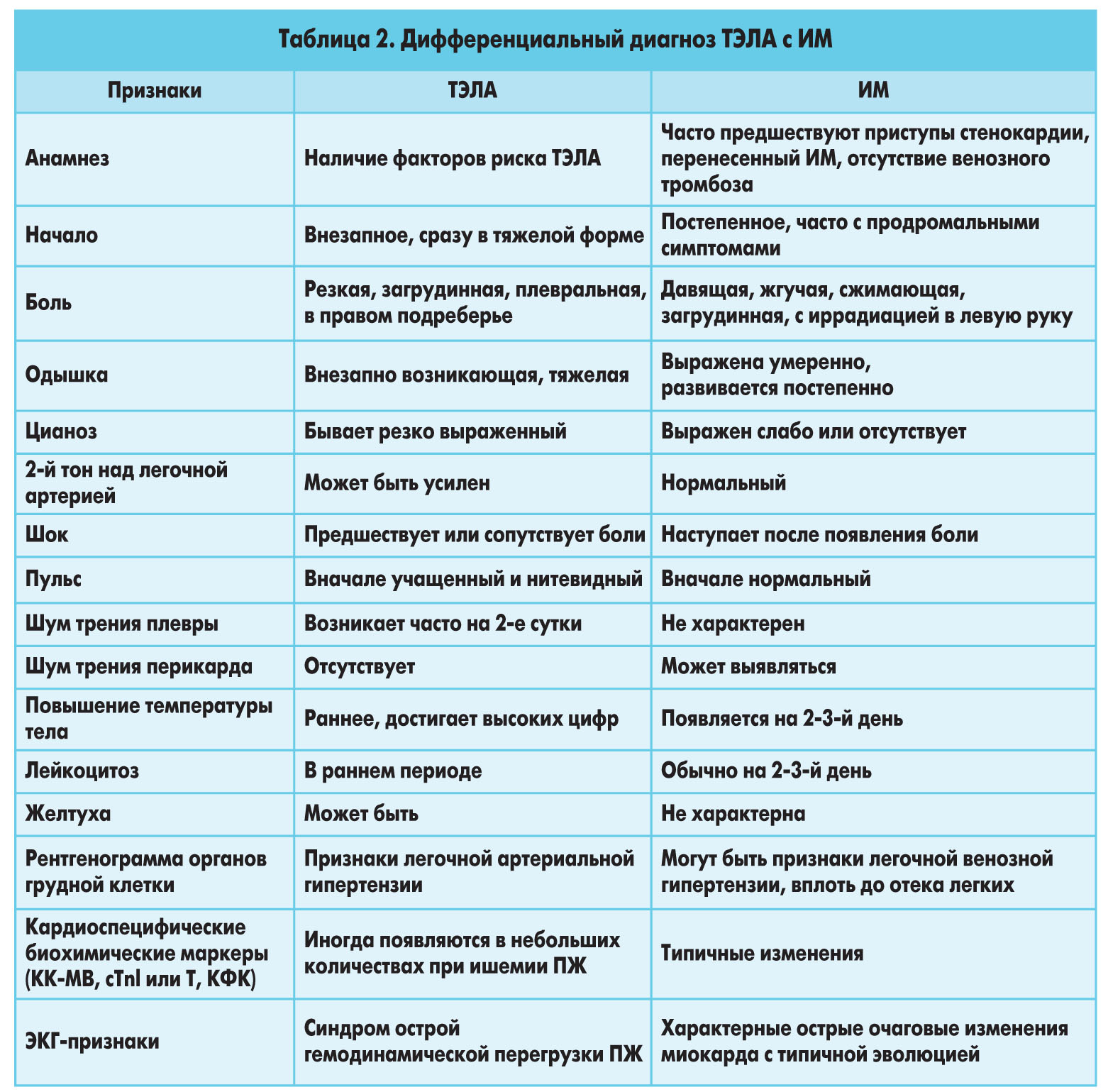 Данная дифференциальная диагностика доступна всем врачам с минимальной затратой времени и средств, ее можно произвести даже в ночное время в условиях многопрофильного стационара с дежурным персоналом в рентген-кабинете, лаборатории и кабинетах функциональной диагностики (ЭКГ и ЭхоКГ). Большим подспорьем является определение SaO2, у больных ТЭЛА она составляет <90%. Важно напомнить, что третьей причиной по частоте тяжелых состояний с нарушением гемодинамики и респираторными расстройствами после массивной пневмонии, респираторного дистресс-синдрома и ИМ является ТЭЛА.
Данная дифференциальная диагностика доступна всем врачам с минимальной затратой времени и средств, ее можно произвести даже в ночное время в условиях многопрофильного стационара с дежурным персоналом в рентген-кабинете, лаборатории и кабинетах функциональной диагностики (ЭКГ и ЭхоКГ). Большим подспорьем является определение SaO2, у больных ТЭЛА она составляет <90%. Важно напомнить, что третьей причиной по частоте тяжелых состояний с нарушением гемодинамики и респираторными расстройствами после массивной пневмонии, респираторного дистресс-синдрома и ИМ является ТЭЛА.
Мы провели ретроспективный анализ жалоб и клинических проявлений ТЭЛА у 31 больного (табл. 3). 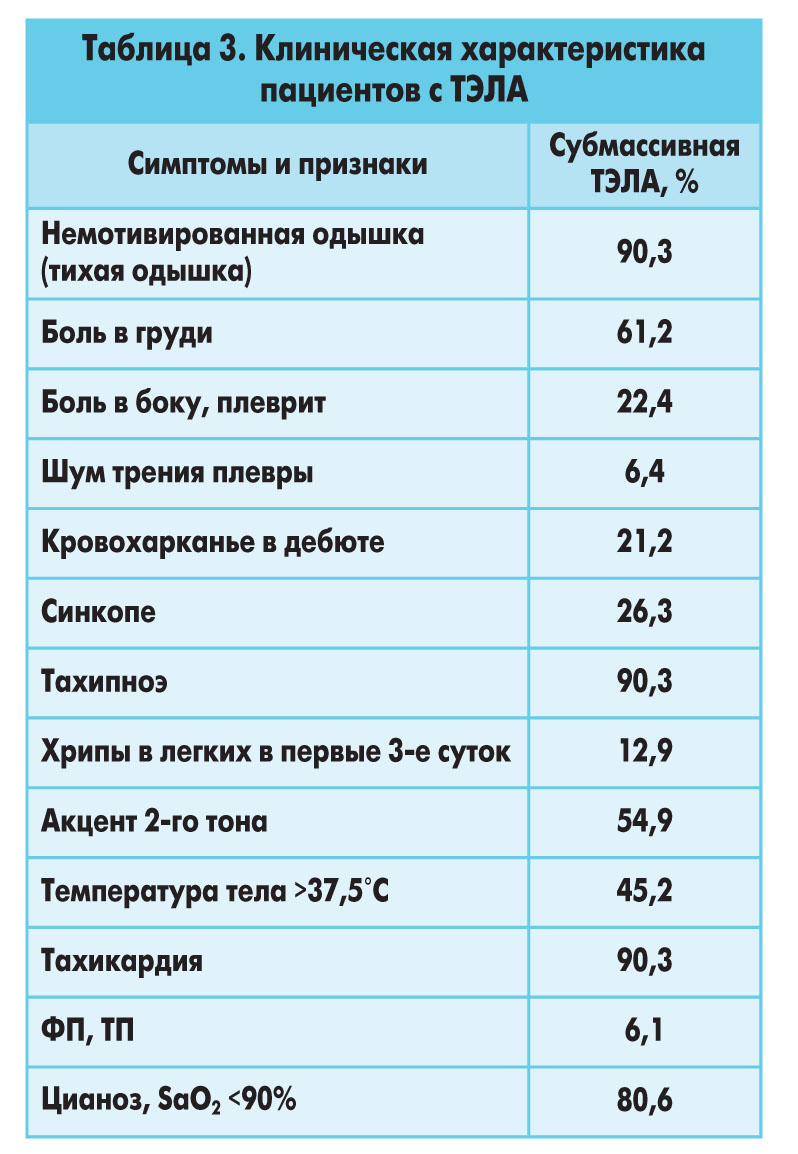
В результате сделан вывод, что у больных ТЭЛА действительно нет патогномоничных (однозначно описывающих определенное заболевание, что является основанием для постановки диагноза) симптомов. Однако считаем, что ТЭЛА имеет характерный симптомокомплекс, особенно если есть подтверждение перегрузки ПЖ, выявленной с помощью инструментальных методов исследования.
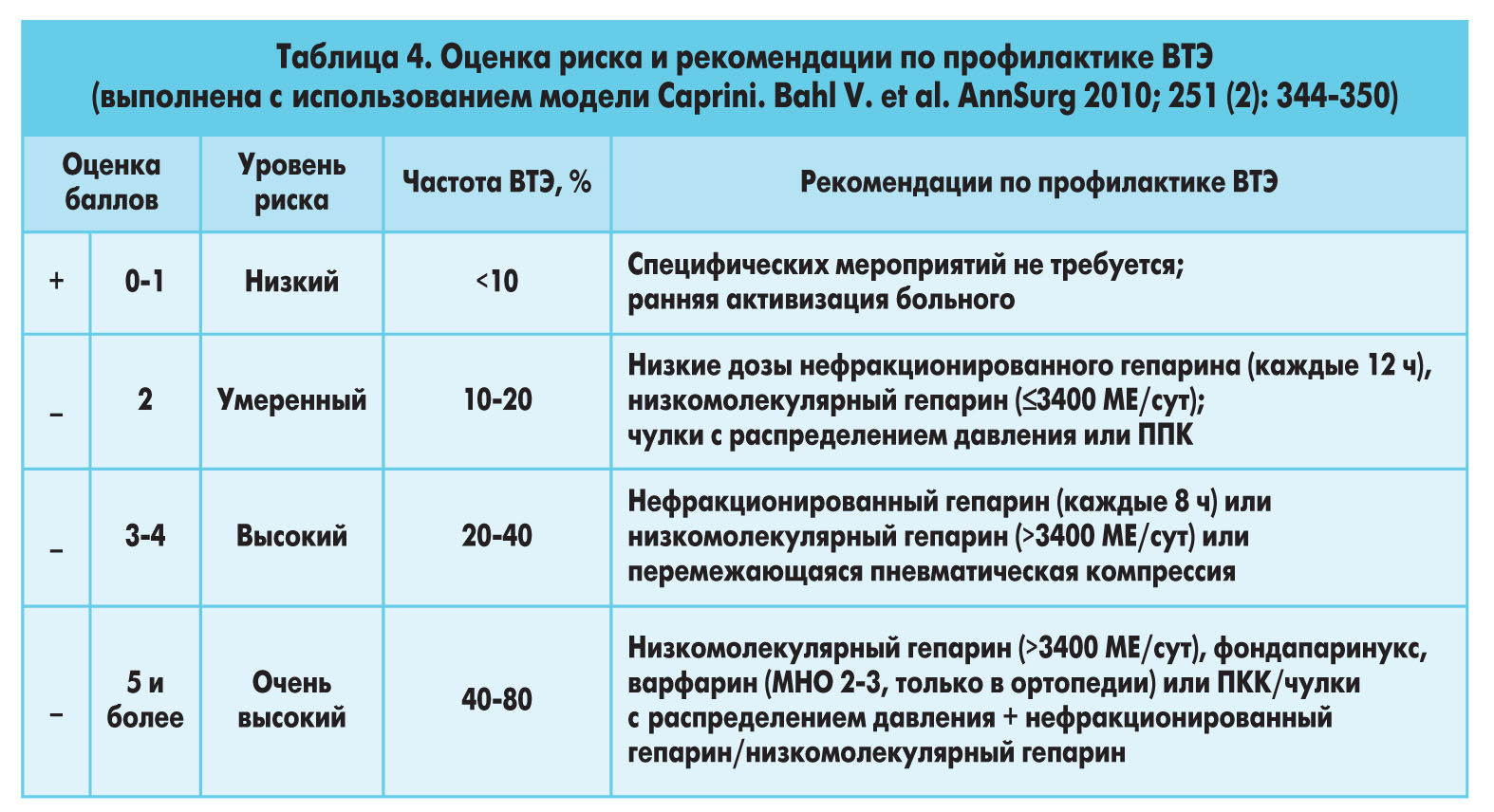
Большое внимание заслуживает шкала оценки риска ВТЭ Caprini (2010). Бесспорным ее преимуществом перед пересмотренными Женевской и WЕLLS шкалами является то, что кроме более детальной оценки риска она дает конкретные рекомендации по профилактике тромбоэмболических осложнений (Г.В. Дзяк, 2014). Данная шкала приводится ниже без сокращений (табл. 4).
 Оценка риска ВТЭ
Оценка риска ВТЭ
Факторы риска, связанные с пациентом:
возраст:
• 41-60 лет – 1;
• 61-74 лет – 2;
• ≤75 лет – 3.
Промежуточный итог, баллов – 0.
Каждый фактор риска оценивается в 1 балл:
• отечность ног (в данный момент);
• варикоз вен;
• ожирение (индекс массы тела >25 кг/м2);
• сепсис (<1 мес);
• серьезное заболевание легких, включая пневмонию (<1 мес);
• прием оральных контрацептивов или гормональная заместительная терапия;
• беременность или послеродовый период (<1 мес).
В анамнезе: рождение мертвого ребенка по необъяснимым причинам, повторный самопроизвольный аборт (≥3 случаев), рождение ребенка с токсинемией, с задержкой роста.
Острый ИМ
• Застойная сердечная недостаточность (<1 мес).
• Пациент находится на постельном режиме.
• Воспалительное заболевание кишечника в анамнезе.
• Большая хирургия в анамнезе (<1 мес).
• Нарушение функции легких (хроническое обструктивное заболевание легких – ХОЗЛ).
• Какой-либо дополнительный фактор риска.
Промежуточный итог, баллов – 0.
Каждый фактор риска оценивается
в 2 балла:
• злокачественное новообразование (в настоящее время или ранее);
• пациент не может встать с постели (>72 ч);
• иммобилизирующая гипсовая повязка (<1 мес).
Промежуточный итог, баллов – 0.
Каждый фактор риска оценивается в 3 балла:
• ТГВ/ТЭЛА в анамнезе;
• мутация фактора V (Лейден);
• мутация протромбина 20210A;
• положительный тест на волчаночный антикоагулянт;
• наследственная склонность к тромбозам (наиболее часто упускаемый из виду фактор);
• повышенный уровень гомоцистеина в сыворотке;
• гепарининдуцированная тромбоцитопения;
• повышенный уровень антител к кардиолипину;
• другая наследственная или приобретенная тромбофилия.
Промежуточный итог, баллов – 0.
Каждый фактор риска оценивается в 5 баллов:
• инсульт (<1 мес);
• острое поражение спинного мозга (паралич) (<1 мес).
Промежуточный итог, баллов – 0.
Факторы риска, связанные с травмой или
оперативным вмешательством:
• центральный венозный доступ – 2;
• планируется малое хирургическое вмешательство – 1;
• артроскопическая операция – 2;
• лапароскопическая операция (>45 мин) – 2;
• большая хирургия (>45 мин) – 2;
• множественные травмы (<1 мес) – 5;
• артропластика нижних конечностей – 5;
• перелом таза/бедра/голени (<1 мес) – 5.
Промежуточный итог, баллов – 0
• При наличии факторов, связанных с повышенной кровоточивостью (наличием активных кровотечений на фоне приема оральных антикоагулянтов, ингибиторов гликопротеина IIb/IIIa), больной не может являться кандидатом на проведение антикоагулянтной терапии.
• Должен рассматриваться вопрос об использовании прерывистой пневматической компрессии (ППК) (пациент с тяжелыми заболеваниями периферических артерий, застойной сердечной недостаточностью, острым тромбозом поверхностных вен не может являться кандидатом на ППК).
• Должен рассматриваться вопрос о проведении альтернативных профилактических мероприятий.
Патофизиология
Гемодинамические последствия ТЭЛА прямо пропорциональны размерам, количеству эмболов и предварительному состоянию сердечной и легочной систем.
Гемодинамические последствия ТЭЛА
• Изменения в легочной гемодинамике.
• Изменения в системе циркуляции и функции сердца:
– артериальная гипотензия;
– тахикардия;
– перегрузка и дилатация ПЖ;
– повышение центрального венозного давления;
– геометрические изменения левого желудочка (ЛЖ).
• Изменение коронарного кровообращения:
– уменьшение транскоронарного градиента давления (аортальная гипотензия; правожелудочковая гипертензия);
– уменьшение кровотока в миокарде.
Респираторные последствия ТЭЛА
• Нарушение респираторной гемодинамики:
– гипервентиляция (легочная артериальная гипертензия, снижение эластичности, ателектаз);
– повышение сопротивления воздушному потоку (локальная гипокапния).
• Химические медиаторы.
D-димер
D-димер является специфическим продуктом нерастворимого фибрина, входящего в состав тромба. Повышение концентрации его до >0,5 мкг/мл является специфическим и достоверным маркером ТГВ, ТЭЛА. Чувствительность 90%. Определяется иммуноферментным методом. Нормальный уровень D-димера исключает наличие ТЭЛА. В последних рекомендациях Европейского сообщества кардиологов не рекомендуется определять D-димер у больных с высокой клинической вероятностью ТЭЛА.
Традиционные латексные и агглютинационные тесты (растворимые фибрин-мономерные комплексы – РФМК) имеют низкую чувствительность при ТЭЛА и не должны использоваться для исключения данного заболевания. Однако для проведения скринирующего исследования, а также у больных с высокой клинической вероятностью ТЭЛА по-прежнему может широко использоваться.
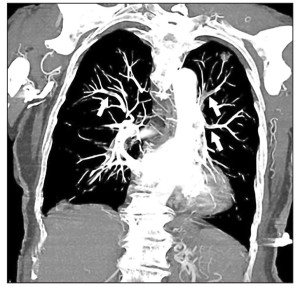
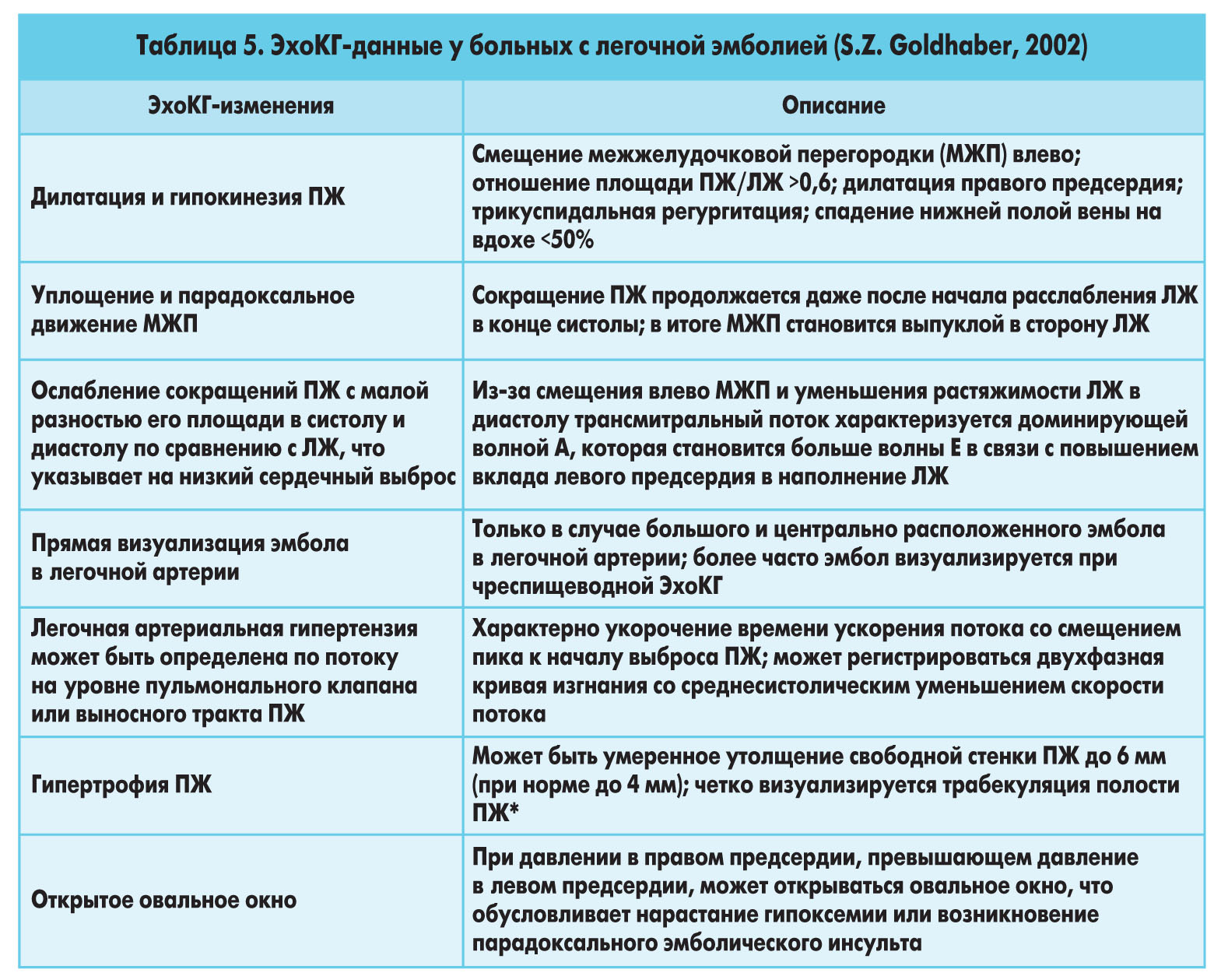
Метод ангиопульмонографии с появлением КТА перестал быть золотым стандартом в диагностике ТЭЛА. Однако когда КТА недоступна или не информативна, следует проводить ангиопульмонографию. У отдельных больных, у которых диагноз ТЭЛА уже установлен, но имеются показания для тромболизиса, рационально использовать ангиопульмонографию для уточнения степени поражения легочной артерии и одновременного проведения локального тромболизиса. Отображение изменений в легочной артерии с помощью ангиопульмонографии представлены на рисунке 1.
Возможные изменения на ЭКГ и рентгенограмме представлены на рисунках 2 и 3.
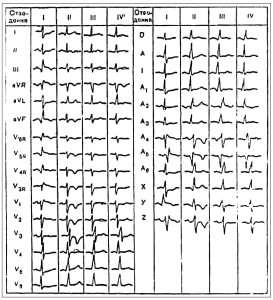 Рис. 2. Динамические изменения ЭКГ при ТЭЛА. I, II, III и IV отражают соответствующие стадии течения ТЭЛА: острую, подострую, обратного развития и в отдаленном периоде ЭКГ-признаки: блокада правой ножки пучка Гиса, Р. пульмонале; элевация сегмента ST в ІІІ, АVF, aVR, V1-V3 отведениях, S1 и Q3.
Рис. 2. Динамические изменения ЭКГ при ТЭЛА. I, II, III и IV отражают соответствующие стадии течения ТЭЛА: острую, подострую, обратного развития и в отдаленном периоде ЭКГ-признаки: блокада правой ножки пучка Гиса, Р. пульмонале; элевация сегмента ST в ІІІ, АVF, aVR, V1-V3 отведениях, S1 и Q3.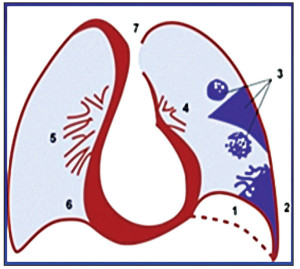 Рис. 3. ТЭЛА: рентгенологические признаки 1 – высокое стояние купола диафрагмы 2 – плевральный выпот 3 – инфаркт легкого 4 – «обрыв» контуров сосудов легких 5 – гиперемия контралатерального легкого 6 – дилатация ПЖ 7 – дилатация непарной и верхней полой вен
Рис. 3. ТЭЛА: рентгенологические признаки 1 – высокое стояние купола диафрагмы 2 – плевральный выпот 3 – инфаркт легкого 4 – «обрыв» контуров сосудов легких 5 – гиперемия контралатерального легкого 6 – дилатация ПЖ 7 – дилатация непарной и верхней полой вен
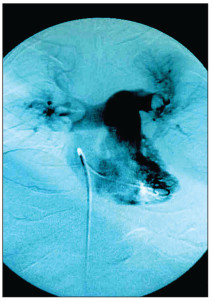
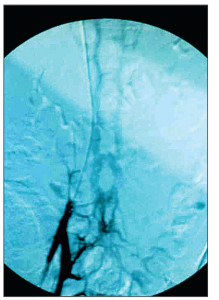
В Украинском протоколе (2014) обследования больного с предполагаемой ТЭЛА указано, что подлежит обязательному исследованию состояние глубоких вен нижних конечностей. На рисунках 4, 5 представлены результаты исследования вен при помощи ангиографии.
Алгоритм диагностических мероприятий при ТЭЛА
Высокая частота ТЭЛА при различных заболеваниях, трудности диагностики этого опасного осложнения и тяжесть прогноза требуют четкой организации диагностических и лечебных мероприятий. Лечебно-диагностический процесс при ТЭЛА можно условно разделить на три этапа.
Основная задача І этапа – установить предположительный диагноз ТЭЛА. Большое значение имеют оценка факторов риска возникновения ТЭЛА (признаки венозного тромбоза, застойная сердечная недостаточность, аритмия, течение послеоперационного периода, травмы ног, вынужденная гиподинамия и др.), целенаправленно и тщательно собранный анамнез. Особое внимание обращают на внезапность появления таких симптомов, как одышка в покое, сердцебиение, головокружение, потеря сознания, боли в груди, кровохарканье. Если при осмотре больного выявляют цианоз или бледность кожи, набухание шейных вен, акцент ІІ тона над легочной артерией, артериальную гипотензию, шум трения плевры, то диагноз ТЭЛА становится достаточно обоснованным уже на этом этапе.
Цель ІІ этапа – установление вероятного диагноза ТЭЛА и дифференциальная диагностика с заболеваниями, имеющими сходные симптомы, с помощью рутинных методов исследования. Срочно выполненные электрокардиография и рентгенография органов грудной клетки нередко подтверждают предположение о наличии ТЭЛА. При этом SaO2 крови всегда <90%. Для того чтобы дифференцировать массивную ТЭЛА от ИМ и расслаивающей аневризмы грудного отдела аорты, необходимо осуществить эхокардиографическое исследование. У пациентов с эмболией мелких ветвей, которая проявляется главным образом болями в груди при дыхании, кровохарканьем, умеренной одышкой, дифференциальную диагностику проводят с острой пневмонией и плевритом. Рентгенологическое исследование позволяет с уверенностью исключить спонтанный пневмоторакс, массивный ателектаз, плевральный выпот, экссудативный перикардит.
ІІІ этап диагностического алгоритма заключается в применении методов, позволяющих верифицировать ТЭЛА, уточнить локализацию тромбоэмбола, объем поражения сосудистого русла легких, степень нарушения гемодинамики и определить источник эмболизации (при помощи КТА, ангиопульмонографии, илеокаваграфии, ультразвуковой допплерографии вен).
Отрицательный результат сцинтиграфии легких может полностью исключить диагноз ТЭЛА, однако в наших условиях этот метод пока малодоступен.
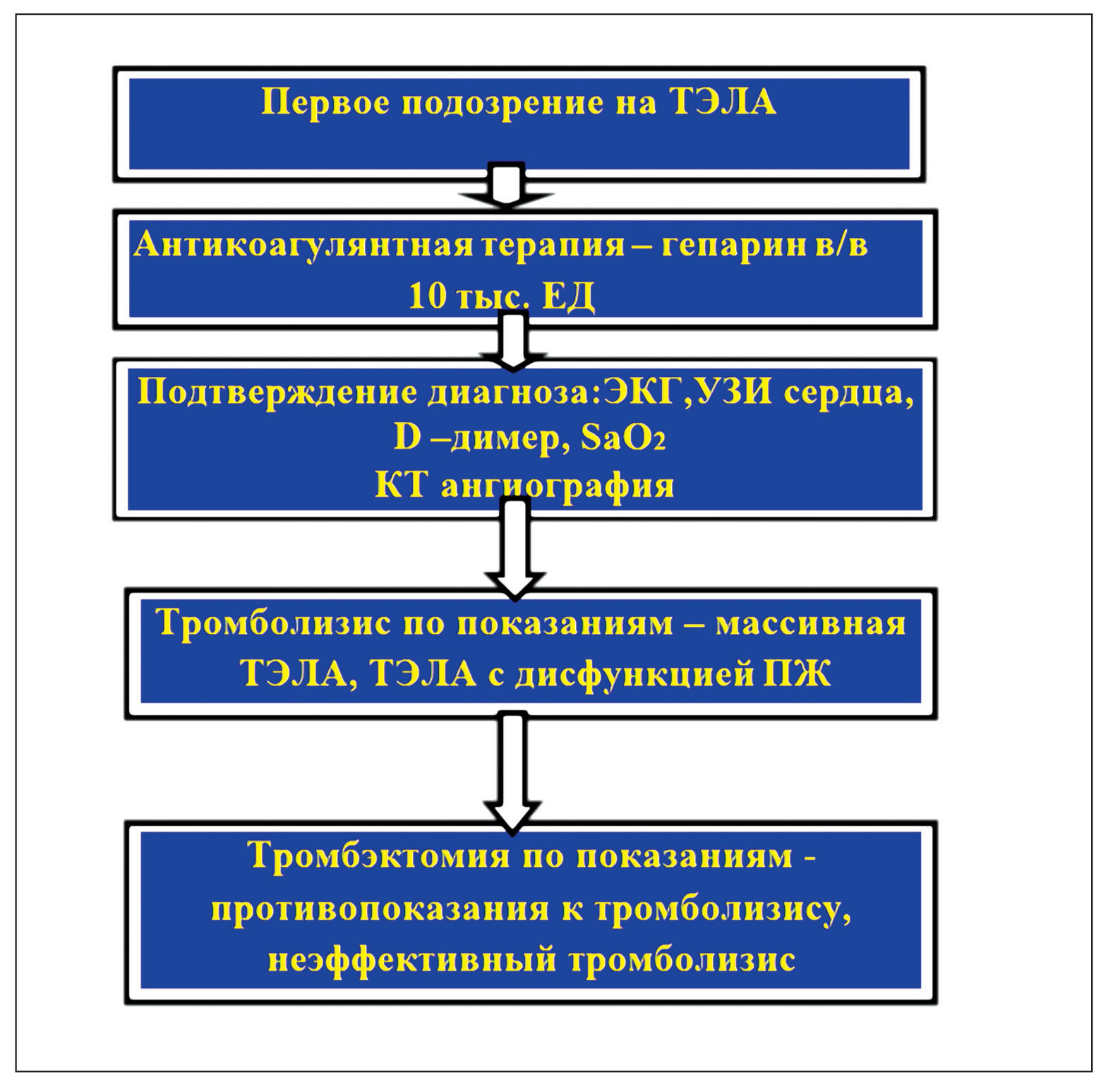
Стратегия лечения ТЭЛА во многом зависит от массивности поражения, состояния гемодинамики, она представлена в обновленных рекомендациях Европейского общества кардиологов 2014 г. Мы рассмотрим только алгоритм ургентной патогенетической терапии (рис. 6).
Повысить эффективность патогенетической терапии ТЭЛА можно путем применения новых оральных антикоагулянтов – ривароксабана, апиксабана, дабигатрана, на это есть указания в современных европейских рекомендациях.
Установка кава-фильтра в нижнюю полую вену
Количество показаний для установки кава-фильтра уменьшилось. Разработаны модели съемных фильтров, которые удаляются эндоваскулярным путем. Абсолютные показания для кава-фильтра: противопоказания к антикоагулянтной терапии, наличие флотирующих тромбов в нижней полой вене, развитие массивной ТЭЛА, повторная ТЭЛА.
Внешний вид кава-фильтра представлен на рисунках 7 и 8.
Таким образом, ТЭЛА остается злободневной проблемой практической медицины и ведущей предотвратимой причиной смерти госпитализированных больных. Мы не согласны с трактовками: «ТЭЛА – трудный диагноз», «ТЭЛА диагностируется плохо, потому что не имеет характерных симптомов». Это уже не соответствует действительности.
Своевременная диагностика ТЭЛА возможна при:
• тщательно собранном анамнезе;
• использовании шкалы Caprini;
• умении правильно трактовать клинические проявления заболевания и выявлять характерный симптомокомплекс;
• инструментальном подтверждении перегрузки правых отделов сердца (по результатам ЭКГ, рентгенограммы, ЭхоКГ);
• снижении SaО2 до <90%;
• лабораторном подтверждении тромбоза (D-димер, РФМК);
• особой настороженности врачей.
Следование этим рекомендациям значительно улучшит диагностику ТЭЛА и снизит летальность при этом заболевании.