1 квітня, 2015
Клиническое значение отложения жировой ткани в миокарде. Случай липоматозной гипертрофии правого желудочка
 М.И. Лутай, д.м.н., профессор, С.В. Федькив, И.П. Голикова, ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, г. Киев
М.И. Лутай, д.м.н., профессор, С.В. Федькив, И.П. Голикова, ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, г. Киев
Отложение жировой ткани в миокарде встречается при различных сердечно-сосудистых заболеваниях (перенесенном инфаркте миокарда – ИМ в анамнезе, аритмогенной дисплазии правого желудочка – АДПЖ, кардиальной липоме, липоматозной гипертрофии межпредсердной перегородки – ЛГ МПП, дилатационной кардиомиопатии – ДКМП), а также как вариант возрастной нормы. Физиологический жир откладывается в миокарде с возрастом и часто выявляется у пациентов в свободной стенке ПЖ при проведении мультиспиральной компьютерной томографии (МСКТ).
Замещение рубцовой ткани жировой часто наблюдается после перенесенного ИМ в сочетании с сердечной недостаточностью (СН). В миокарде происходит репаративный процесс, который начинается с воспалительного ответа, пролиферации, ангиогенеза и приводит к образованию коллагена, формирующего рубцовую ткань, которая впоследствии заполняется адипоцитами.
В ходе гистологических исследований выявляют замещение рубцовой ткани в миокарде левого желудочка (ЛЖ) жировой (липоматозная метаплазия) у 68-84% пациентов с ИМ в анамнезе. Патогенез этого процесса до конца не ясен, однако предполагается, что причиной формирования жировой ткани миокарда (ЖТМ) может быть неспособность кардиомиоцитов в состоянии ишемии метаболизировать свободные жирные кислоты, необходимые для нормального питания миокарда, а также нарушение сократительной способности миоцитов. Не обнаружено особенностей формирования жировых отложений ЛЖ в зависимости от пола, возраста, наличия факторов риска сердечно-сосудистых заболеваний, графики ЭКГ (наличие элевации сегмента ST или зубца Q). При этом отмечается более высокая частота развития липоматозной метаплазии после проведения реперфузионной терапии (аортокоронарного шунтирования, чрескожного коронарного вмешательства), что, по-видимому, связано с патогенезом формирования жировой ткани. Возможно, восстановление кровотока в пораженных коронарных артериях запускает передифференцировку клеток рубцовой ткани в адипоциты в зоне ИМ. Не наблюдается различий в количестве ЖТМ в зависимости от локализации инфаркта. Редко определяются зоны повреждения, которые содержат более 75% жировой ткани, и никогда не встречается трансмуральное отложение жира в миокарде. Жировая ткань в зоне ИМ обычно локализуется субэндокардиально, имеет тонкую линейную или криволинейную конфигурацию и может сочетаться с истончением стенки или кальцификацией миокарда ЛЖ. Отложение ЖТМ ЛЖ отсутствует в период до 6 мес и увеличивается прямо пропорционально времени после перенесенного ИМ.
С помощью МСКТ выявляют ЖТМ у 22-62% пациентов с ИМ в анамнезе.
На рисунке 1 представлены результаты МСКТ-вентрикулографии с признаками наличия жирового компонента в стенке ЛЖ.
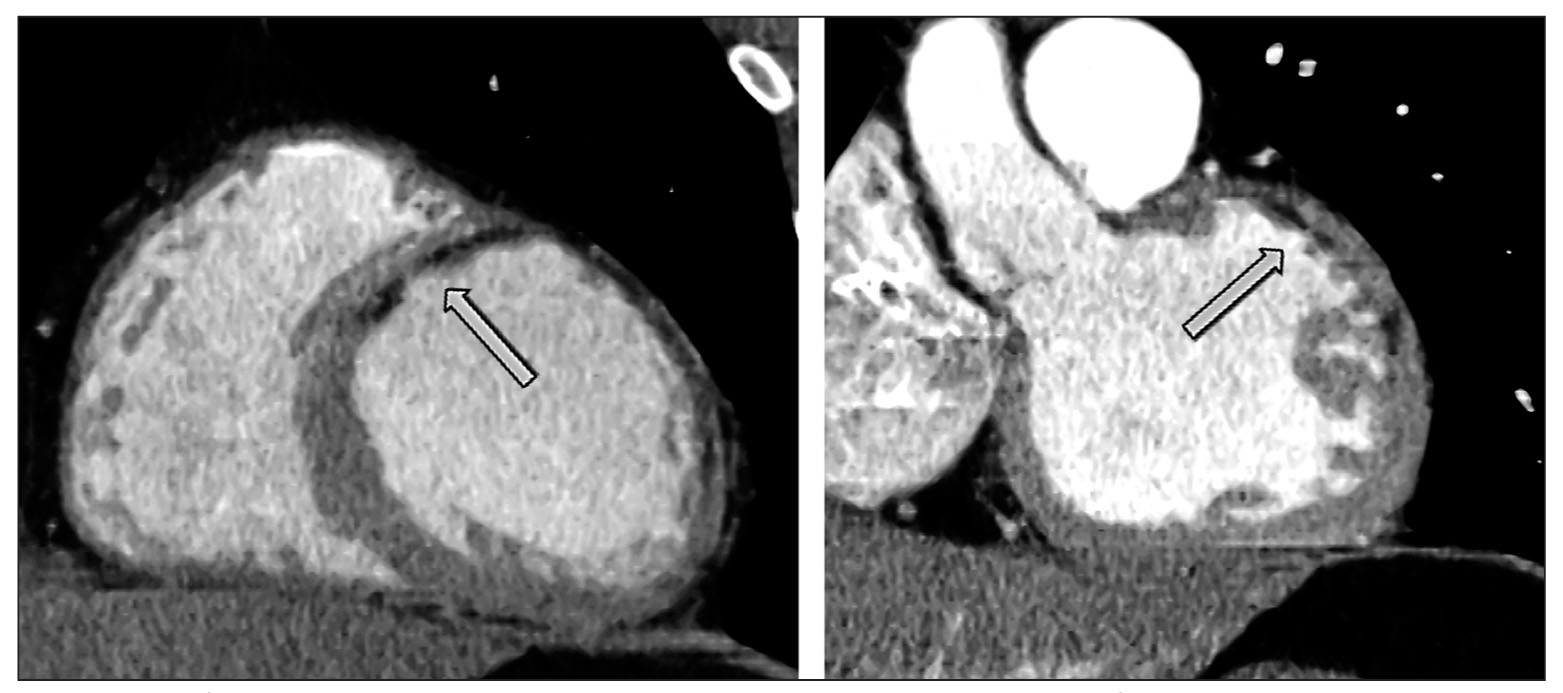 Рис. 1. МСКТ сердца с внутривенным контрастированием пациента 63 лет с перенесенным ИМ В проекции передней стенки ЛЖ – постинфарктные рубцовые изменения (субэндокардиально) с признаками замещения жировой тканью в виде гиподенсной зоны линейной формы (указано стрелками)*
Рис. 1. МСКТ сердца с внутривенным контрастированием пациента 63 лет с перенесенным ИМ В проекции передней стенки ЛЖ – постинфарктные рубцовые изменения (субэндокардиально) с признаками замещения жировой тканью в виде гиподенсной зоны линейной формы (указано стрелками)*Аритмогенная дисплазия правого желудочка – миокардиальная патология, характеризующаяся фиброзно-липоматозным замещением с истончением миокарда ПЖ («пергаментное сердце»). Развитие АДПЖ начинается с сегментарного поражения миокарда ПЖ, заболевание постепенно прогрессирует с диффузным распространением (в ряде случаев на ЛЖ). Прогрессирование может начаться в любом возрасте, чаще – во взрослом (с 15-20 лет). Преимущественно поражает мужчин. Распространенность заболевания – 1 случай на 5 тыс. населения. Развитие данной патологии связано с генетическим дефектом десмосом, соединяющим между собой миоциты. Таким образом, АДПЖ считается генетическим заболеванием с аутосомно-доминантным типом наследования. Прогрессирование и клиническая картина заболевания зависят от двух факторов: анатомической распространенности поражения, что определяет кардиальную функцию, и электрической нестабильности миокарда, что может привести к внезапной смерти в результате фатальных аритмий. Критерии, разработанные группой экспертов для диагностики АДПЖ, изначально были предложены в 1994 г., дополнены и расширены в 2010 г. Диагноз устанавливается при наличии 2 больших критериев или 1 большого и 2 малых, или 4 малых.
К большим диагностическим критериям АДПЖ относятся: выраженная дилатация и снижение фракции выброса ПЖ при отсутствии или минимальном вовлечении ЛЖ; локальные аневризмы ПЖ; выраженная сегментарная дилатация ПЖ; фибролипоматозное замещение миокарда по данным эндомиокардиальной биопсии; эпсилон-волна или ограниченное расширение комплекса QRS (>110 мс) в правых грудных отведениях; семейный (наследственный) характер заболевания, что подтверждено данными аутопсии или в ходе хирургического вмешательства.
Малыми диагностическими критериями АДПЖ являются: умеренная общая дилатация ПЖ и/или снижение его фракции выброса при нормальном ЛЖ; умеренная сегментарная дилатация ПЖ; регионарная гипокинезия ПЖ; инвертированный зубец Т в правых грудных отведениях при отсутствии блокады правой ножки пучка Гиса у лиц старше 12 лет; наличие блокады правой ножки пучка Гиса у лиц старше 12 лет; поздние потенциалы желудочков; желудочковая тахикардия с ЭКГ-признаками блокады левой ножки пучка Гиса; частые желудочковые экстрасистолы; наличие в семейном анамнезе случаев внезапной, преждевременной смерти родственников моложе 35 лет.
Типичная локализация изменений при АДПЖ – так называемый «треугольник дисплазии»: выносящий тракт ПЖ, диафрагмальная стенка под задней створкой трикуспидального клапана, верхушка ПЖ. В результате фиброзно-липоматозного замещения миокарда свободная стенка ПЖ становится тонкой и полупрозрачной – «пергаментной». В 50% случаев формируются мешотчатые аневризмы на верхушке и нижней стенке ПЖ (треугольник дисплазии).
При наличии АДПЖ имеются клинические и гистологические доказательства фиброзно-липоматозного замещения в ЛЖ в 47-76% случаев, в межжелудочковой перегородке (МЖП) – в 20% случаев, в связи с чем АДПЖ не может рассматриваться как изолированное поражение ПЖ. Изменения ЛЖ характеризуются трансмуральным или субэпикардиальным и интрамуральным фиброзно-липоматозным замещением тканей МЖП и свободной стенки ЛЖ, чаще региональным, нежели диффузным, преимущественно в заднеперегородочной или заднелатеральной областях. Зона повреждения распространяется от внешнего к внутреннему слою стенки ЛЖ, напоминая картину повреждения свободной стенки ПЖ.
При визуализации АДПЖ с помощью МСКТ и магнитно-резонансной томографии (МРТ) характерны: дилатация ПЖ (стенки и выносящего тракта), наличие выраженного эпикардиального жира, миокардиальной жировой ткани в трабекулах ПЖ, зубчатых или выпуклых образований (гистологически соответствуют аневризмам свободной стенки ПЖ). Жировая ткань часто определяется в МЖП. Вовлечение ЛЖ выглядит при МСКТ и гистологическом исследовании как клиновидные или полосовидные включения в субэпикардиальной области свободной стенки ЛЖ.
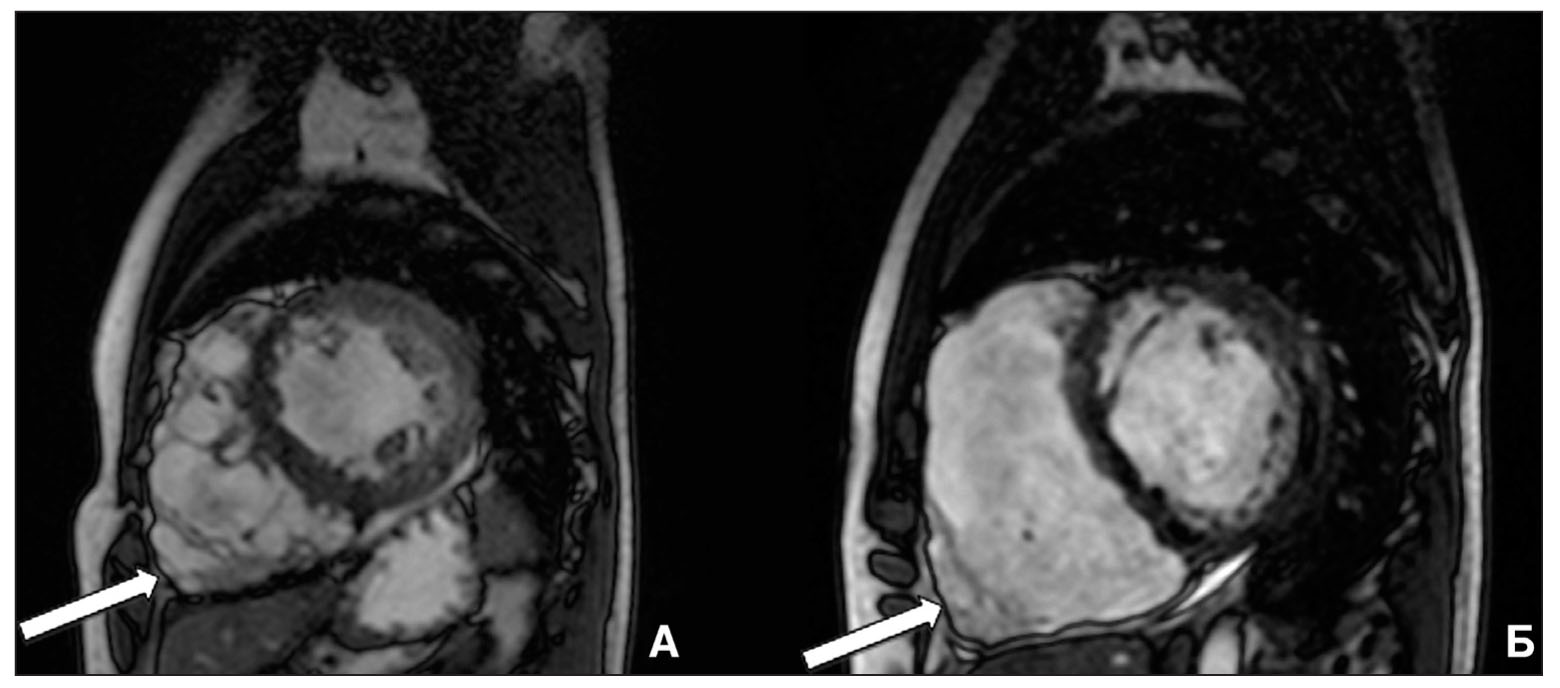 Рис. 2. МРТ-сердца с внутривенным контрастированием пациента 18 лет с АДПЖ
Рис. 2. МРТ-сердца с внутривенным контрастированием пациента 18 лет с АДПЖНа МРТ-сагиттальных изображениях отмечаются признаки наличия локальных аневризм в области передней стенки и верхушки ПЖ (А), дилатация и истончение стенки ПЖ с содержанием жировой ткани (Б) (указано стрелками).
На рисунке 2 представлены МРТ-изображения сердца с АДПЖ.
Несмотря на то что МРТ позволяет выявить наличие ЖТМ и истончение стенки, интерпретация этих находок субъективна, зависит от исследователя, и часто имеет место ложноположительная диагностика АДПЖ при «физиологическом» отложении жира в процессе старения миокарда. Поэтому настоятельно рекомендуется при диагностике основываться на обнаружении не только ЖТМ, но и нарушения функции ПЖ. Небольшие участки жировой ткани лучше визуализируются при проведении МСКТ по сравнению с МРТ. Точный диагноз АДПЖ подтверждается наличием дилатации полости ПЖ, аномалией сокращения стенки ПЖ, фестончатой или выпуклой свободной стенки ПЖ, а также наличием миокардиального жира (свободная стенка ПЖ, трабекулы ПЖ, хорды, МЖП, эпикардиально в свободной стенке ЛЖ).
Еще одной патологией, при которой может наблюдаться отложение жировой ткани в миокарде, является липома. Это доброкачественное новообразование, которое встречается в любом возрасте, чаще одиночное, хотя описаны случаи множественных липом у пациентов с врожденными пороками сердца. Патоморфологически кардиальная липома является доброкачественным образованием и состоит преимущественно из зрелых адипоцитов. Несмотря на то что в процесс могут вовлекаться миоциты на поверхности опухоли, в самой опухоли они отсутствуют, в отличие от ЛГ МПП, в которой миоциты переплетены с адипоцитами. Липомы имеют сферическую форму, окружены капсулой (хотя в некоторых местах она может отсутствовать или истончаться), содержат желтый и не содержат бурый жир, в отличие от ЛГ МПП. Большинство опухолей располагаются субэндо- или субэпикардиально, около 25% липом являются интрамуральными. Наиболее частая локализация – в ЛЖ, правом предсердии и МПП.
Как правило, липомы миокарда асимптомны. В отдельных случаях наблюдаются признаки снижения сократительной способности сердца, нарушения ритма, атриовентрикулярной и внутрижелудочковой проводимости. Субэпикардиальные опухоли могут вызывать сдавление сердца, выпот в перикард; субэндокардиальные проявляются симптомами, соответствующими их локализации.
При проведении обследования у пациентов с липомами сердца часто обнаруживают кардиомегалию, также описана шарообразная форма сердца. На эхокардиографии визуализируется эхогенная дополнительная структура с четкими контурами. При МСКТ и МРТ выявляют гомогенные жировые отложения в миокарде или перикарде, которые не накапливают контрастное вещество, при этом контуры образования гладкие. МРТ позволяет определить специфичность ткани по интенсивности сигнала, характерной для жировой ткани. Дифференциальная диагностика наличия физиологического жира и липомы с помощью МРТ не составляет труда, поскольку липома представляет собой инкапсулированную округлую жировую массу.
Патологией, характеризующейся отложением ЖТМ, является липоматозная гипертрофия межпредсердной перегородки. ЛГ МПП – доброкачественное образование, при котором наблюдается чрезмерное отложение жира в МПП, ее утолщение до 2 см. Данное заболевание чаще встречается у женщин, ассоциируется с ожирением, его частота увеличивается с возрастом. При ЛГ МПП визуализируется гантелевидная жировая масса вокруг fossa ovalis без усиления при контрастировании. Знание особенностей локализации ЛГ МПП полезно при дифференциальной диагностике с физиологической ЖТМ и кардиальными липомами.
Большинство пациентов с ЛГ МПП асимптоматичны, и жировые отложения обнаруживаются случайно во время визуализации сердца, операций или аутопсии. Иногда при ЛГ МПП отмечаются клинически значимые симптомы: аритмии, связанные с локализацией новообразования в области переднего и среднего предсердно-желудочковых пучков проводящей системы сердца (суправентрикулярные аритмии, фибрилляции предсердий, атриовентрикулярная блокада), симптомы обструкции выносящего тракта, синкопе, внезапная смерть.
На поздних стадиях ДКМП ЖТМ часто выявляют при проведении аутопсии (тонкий слой в МЖП и стенке ЛЖ). Анамнез заболевания, дилатация и систолическая дисфункция ЛЖ, характерные для ДКМП, позволяют провести дифференциальную диагностику.
Жировая ткань в миокарде как вариант возрастной нормы встречается в 16-43% случаев. Исследовательская группа Saitama Medical University International Medical Center и Tokyo Women’s Medical University с целью описания физиологической ЖТМ проанализировала данные МСКТ и МРТ сердца пациентов без кардиальной патологии – выраженного коронарного стеноза, кардиомиопатии, пороков клапанов сердца, ИМ или кардиохирургических вмешательств в анамнезе.
Далее в статье ЖТМ обозначается как условно физиологическая.
Согласно данным гистологических исследований физиологический миокардиальный жир выявляют преимущественно в ПЖ, особенно в переднебоковой стенке и верхушке, иногда с небольшим количеством жировых включений в ЛЖ. При этом жировая ткань в большей степени прорастает между мышечными пучками, нежели замещает кардиомиоциты. В ходе патологоанатомических исследований установлено увеличение частоты обнаружения ЖТМ в ПЖ с возрастом, и ее развитие рассматривают как составляющую процесса старения. Взаимосвязь отложения жировой ткани в миокарде ПЖ с половой принадлежностью и ожирением в настоящее время является предметом дискуссий.
Физиологический миокардиальный жир чаще всего расположен в верхних слоях свободной стенки ПЖ, ближе к эпикарду. В ряде случаев обнаруживаются небольшие включения жира в трабекулах, МЖП и верхушке ЛЖ. С возрастанием жировой инфильтрации толщина ПЖ сохраняется либо увеличивается. В настоящее время отсутствуют данные относительно того, до какой максимальной величины может утолщаться свободная стенка ПЖ.
Дифференциальная диагностика жировых включений в миокарде представлена в таблице.

Учитывая вышеизложенное, представляем клинический случай из нашей практики.
Пациент П., 55 лет, был направлен на консультацию в ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» врачом Центральной районной больницы с двумя взаимоисключающими диагнозами: 1. Гипертрофическая кардиомиопатия, необструктивная форма. 2. Ишемическая болезнь сердца (ИБС): постинфарктный (передне-перегородочно-верхушечный ИМ без зубца Q, 2007), повторный переднебоковой ИМ без зубца Q (октябрь 2012 г.) кардиосклероз. Гипертоническая болезнь ІІІ ст. Степень 1. СН I ст. Риск очень высокий.
На приеме в консультативной поликлинике института пациент предъявлял жалобы на инспираторную одышку, возникающую при ходьбе на расстояние до 1000 м (одышка проходила самостоятельно после остановки через 2-3 мин), периодические боли в области сердца, длительные (до 1 ч), не связанные с физическими нагрузками, нечастые эпизоды повышения уровня артериального давления (АД) до 160/90 мм рт. ст., как правило, 135/85 мм рт. ст.
Из анамнеза известно, что в течение 10 лет является инвалидом ІІ группы по поводу полиневрита нижних конечностей. Стаж курения – 30 лет. Семейный анамнез – мать страдает гипертонической болезнью.
При первичном осмотре состояние удовлетворительное. Гиперстенического телосложения, ожирение II ст. (рост 172 см, вес 100 кг, индекс массы тела 34,5 кг/м2), преимущественно по абдоминальному типу (окружность талии 110 см). Кожные покровы и слизистые обычной окраски, чистые. Периферические лимфоузлы не пальпируются. АД 140/90 мм рт. ст., пульс 75 уд/мин. Перкуторно: левая граница относительной сердечной тупости смещена на 1 см кнаружи от левой среднеключичной линии. Аускультативно: деятельность сердца ритмичная, тоны несколько приглушены, акцент второго тона на аорте. Шумов нет. Над легкими ясный легочный звук, дыхание везикулярное. Язык чистый. Живот при пальпации мягкий, безболезненный. Печень не увеличена, край эластичный, ровный. Кишечник при пальпации без особенностей. Свободная жидкость в брюшной полости не определяется. Симптом Пастернацкого отрицательный с обеих сторон. Периферических отеков нет.
В лабораторных анализах крови выявлена гиперхолестеринемия – уровень общего холестерина 6,2 ммоль/л, гипертриглицеридемия – 1,92 ммоль/л. Другие данные биохимического и общеклинических анализов крови и мочи, гормоны щитовидной железы – без патологических изменений.
На ЭКГ (июль 2013 г., скорость записи 50 мм/с): ритм синусовый, регулярный. ЧСС 68 уд/мин, регистрируются отрицательные зубцы Т до 2 мм в отведениях I, II, aVF и до 6 мм в отведениях V2-V6. Отмечается укорочение интервала PQ до 100 мс (рис. 3).
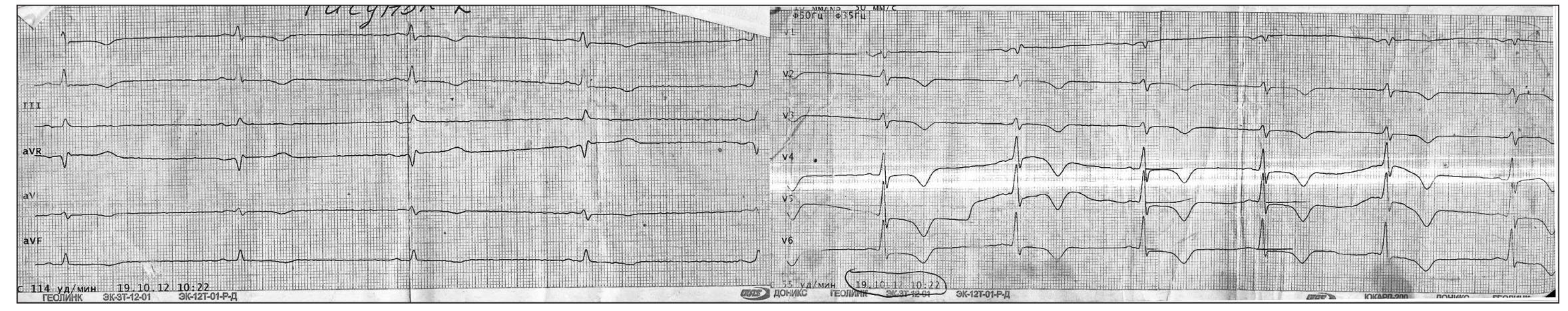 Рис. 3. ЭКГ больного П., 2013 г. Синусовый ритм. Отрицательные зубцы Т до 2 мм в отведениях I, II, aVF и до 6 мм в отведениях V2-V6. Укорочение интервала PQ до 100 мс
Рис. 3. ЭКГ больного П., 2013 г. Синусовый ритм. Отрицательные зубцы Т до 2 мм в отведениях I, II, aVF и до 6 мм в отведениях V2-V6. Укорочение интервала PQ до 100 мсНа ЭКГ, предоставленной для сравнения (январь 2007 г., скорость записи 50 мм/c): синусовый ритм, единичные суправентрикулярные и желудочковые экстрасистолы; слабоотрицательные зубцы Т в отведениях V3-V5; укорочение интервала PQ до 100 мс (рис. 4).
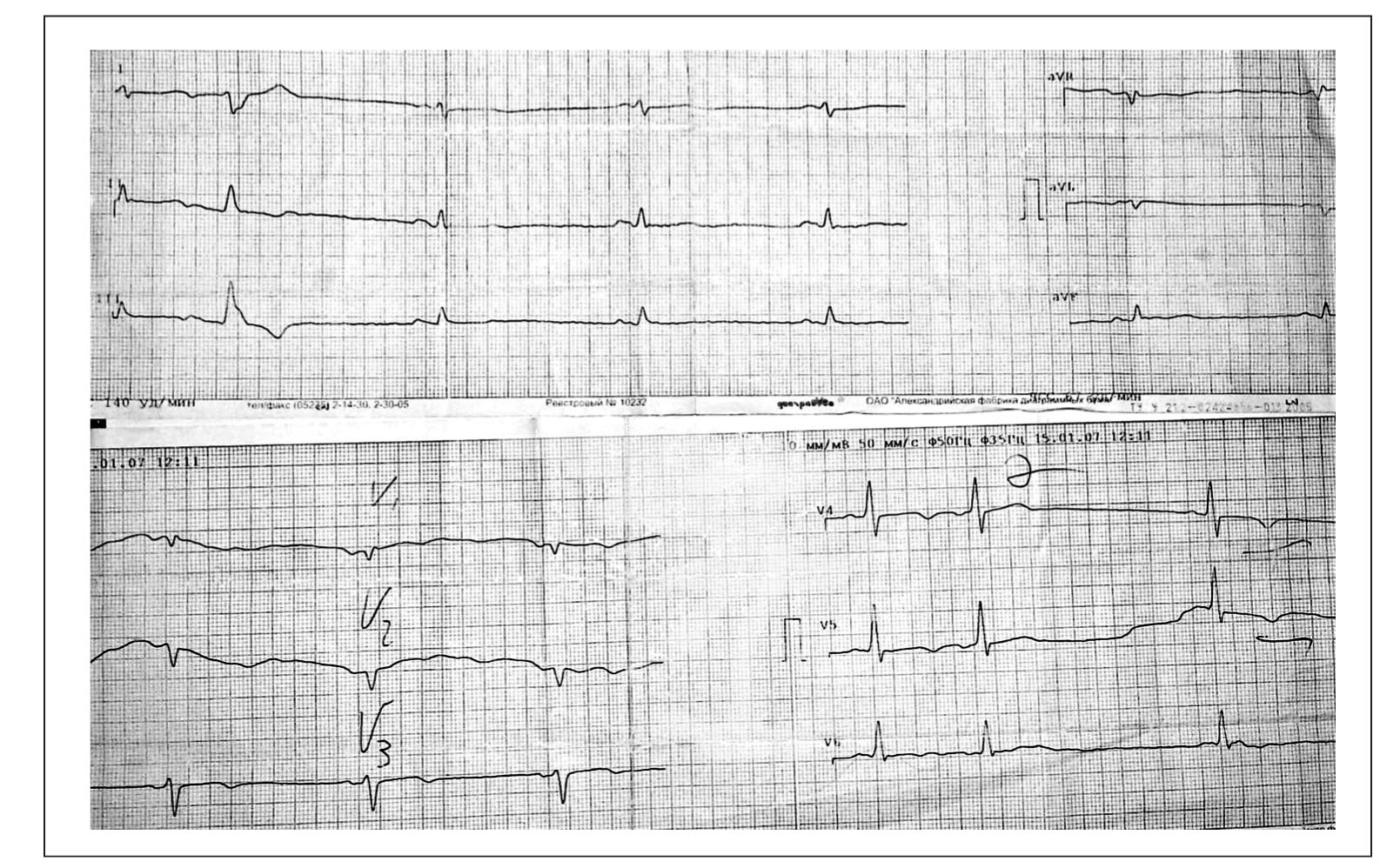 Рис. 4. ЭКГ больного П., 2007 г. Синусовый ритм. Зубцы Т слабоотрицательные в отведениях V3-V5. Укорочение интервала PQ до 100 мс
Рис. 4. ЭКГ больного П., 2007 г. Синусовый ритм. Зубцы Т слабоотрицательные в отведениях V3-V5. Укорочение интервала PQ до 100 мс
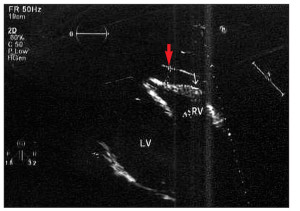 Рис. 5. Трансторакальная ЭхоКГ больного П., 2013 г. Парастернальная позиция по длинной оси ЛЖ. Отмечается утолщение свободной стенки ПЖ до 13 мм (указано белой стрелкой) и сепарация листков перикарда за ПЖ до 15 мм за счет жировых масс (указано красной стрелкой)
Рис. 5. Трансторакальная ЭхоКГ больного П., 2013 г. Парастернальная позиция по длинной оси ЛЖ. Отмечается утолщение свободной стенки ПЖ до 13 мм (указано белой стрелкой) и сепарация листков перикарда за ПЖ до 15 мм за счет жировых масс (указано красной стрелкой)На ЭхоКГ (июль 2013 г., рис. 5) определялись нормальные размеры полостей сердца; умеренная концентрическая гипертрофия ЛЖ с толщиной стенок 12-13 мм; регионарная гипертрофия ПЖ (толщина стенки – 13 мм); диастолическая дисфункция ЛЖ I типа (Е/А – 0,7; DT – 250 мс); наличие сепарации листков перикарда за ПЖ до 15 мм за счет жировых масс; фракция выброса 64% без сегментарных нарушений сократимости; систолическое давление в легочной артерии 42 мм рт. ст.; клапанный аппарат без видимой патологии и нарушения функции.
Холтеровский мониторинг ЭКГ: за 24 ч мониторинга регистрировался синусовый ритм со средней ЧСС 78 уд/мин. Выявлены единичные суправентрикулярные экстрасистолы (36 изолированных и 2 парные), короткий (2 с) пароксизм СВТ. Изменений сегмента ST не отмечено.
Учитывая результаты ЭхоКГ – утолщение стенки ПЖ до 13 мм при норме менее 5 мм – с целью уточнения диагноза пациенту была дополнительно проведена МСКТ сердца с контрастированием. Результаты МСКТ свидетельствовали о наличии четко выраженной субперикардиальной жировой клетчатки в области передней стенки сердца толщиной от 7 до 14 мм. Также отмечалось диффузное утолщение передней стенки ПЖ до 13 мм за счет жировой инфильтрации сниженной плотности в среднем до -50/-80 ед.Х. (что соответствует плотности жировых масс), с относительно четкими, ровными контурами, условными размерами 60×13 мм. Миокард ЛЖ неоднородной структуры, толщина МЖП – 12 мм, задней стенки ЛЖ – 13,4 мм, верхушка – 13 мм, с локальными участками сниженной плотности за счет жировых включений – липоматоз в проекции заднего, диафрагмального, верхушечного сегментов и МЖП (рис. 6).
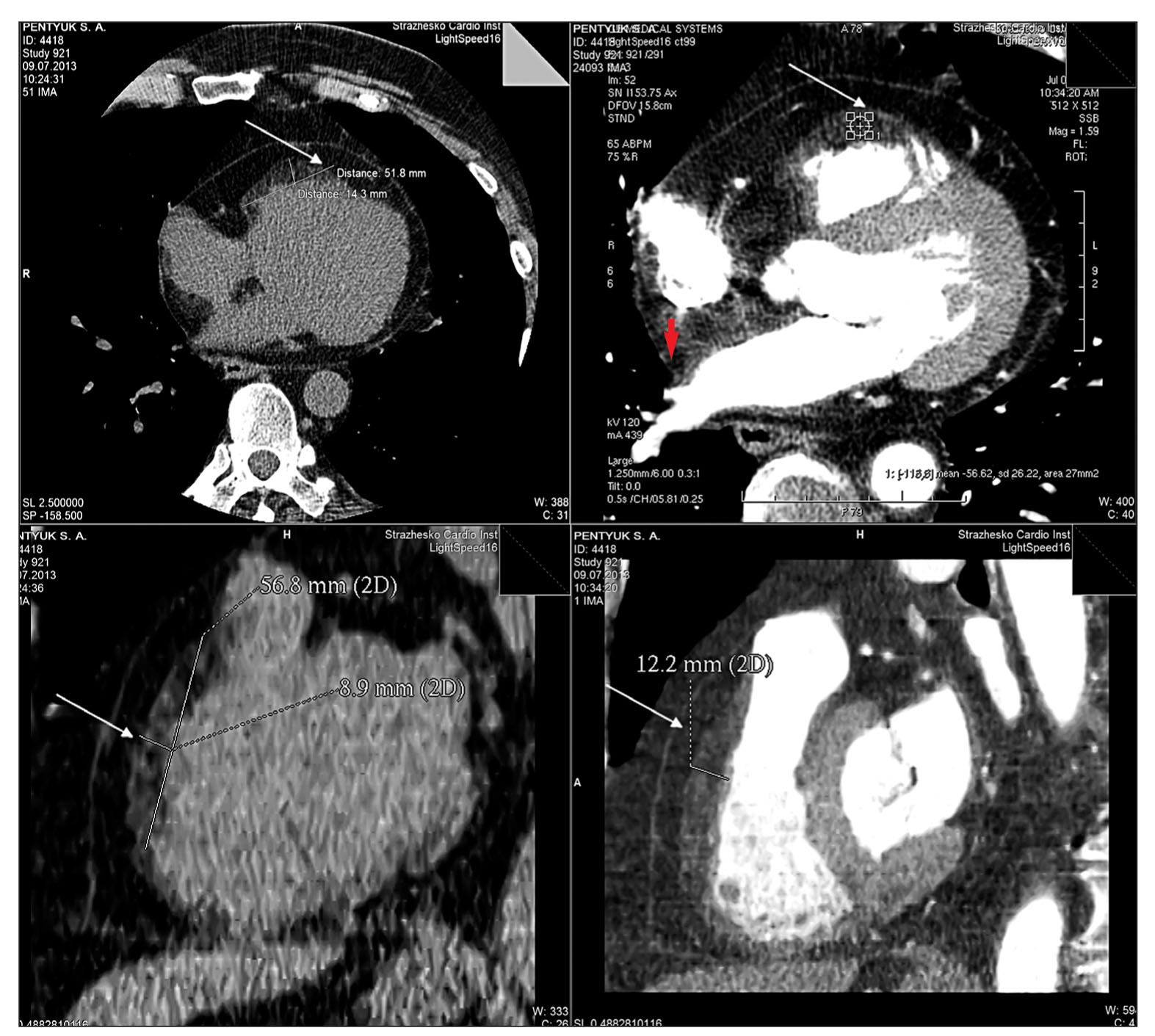 Рис. 6. МСКТ-изображения сердца пациента П. 55 лет в поперечном разрезе. Липоматозное замещение боковой и передней стенки ПЖ за счет жировых включений плотностью -60/-90 ед.Х. (плотность жировых масс), диффузного характера (указано стрелкой), с утолщением стенки ПЖ до 9-14 мм
Рис. 6. МСКТ-изображения сердца пациента П. 55 лет в поперечном разрезе. Липоматозное замещение боковой и передней стенки ПЖ за счет жировых включений плотностью -60/-90 ед.Х. (плотность жировых масс), диффузного характера (указано стрелкой), с утолщением стенки ПЖ до 9-14 ммПри графическом анализе коронарных артерий все сосуды хорошо контрастируются до дистальных отделов без признаков стенотических изменений. Заключение: КТ-признаки липоматозного поражения миокарда, преимущественно ПЖ по передней стенке; липоматозная гипертрофия миокарда ПЖ. МСКТ-признаки атеросклеротических изменений коронарных артерий не выявлены.
При клинической оценке полученных данных мы руководствовались следующими фактами.
1. С помощью визуализирующих методов (ЭхоКГ, МСКТ) были выявлены выраженная гипертрофия передней стенки ПЖ (13 мм) за счет диффузного включения жировой ткани в миокард, а также участок выраженной субперикардиальной жировой клетчатки (от 7 до 14 мм) той же локализации.
2. У пациента среднего возраста (55 лет), предъявляющего жалобы на одышку и перебои в работе сердца, с непораженными венечными артериями по данным МСКТ-коронароангиографии выявлены патологические изменения на ЭКГ – отрицательные зубцы Т в отведениях V3-V5, послужившие причиной неправильного диагностирования ИБС.
Это дало основания полагать, что несмотря на то что отложение жировой ткани в миокарде ПЖ в представленном нами случае локализуется в месте, характерном для так называемой физиологической инфильтрации миокарда, оно носит патологический характер и приводит к гипертрофии ПЖ. В связи с этим пациенту был установлен диагноз: липоматозная гипертрофия правого желудочка.
В удовлетворительном состоянии пациент выписан для продолжения лечения по месту жительства. Учитывая наличие умеренной артериальной гипертензии, а также суправентрикулярных и желудочковых экстрасистол, при выписке назначен бисопролол в дозе 10 мг/сут.
В современной литературе представлено немного клинических случаев обнаружения жировой ткани в миокарде ПЖ, особенно при значительном утолщении его стенки.
Нами обнаружено описание клинического случая липоматозной гипертрофии ПЖ у пациентки 56 лет, которую в течение 2 мес беспокоили одышка и сердцебиение (Ajit S. Mullasari et al., 2005). При проведении трансэзофагеальной ЭхоКГ было выявлено утолщение свободной стенки ПЖ до 27 мм, верхушки ПЖ до 9 мм без ее облитерации. МРТ-сканирование показало снижение интенсивности сигнала в миокарде свободной стенки ПЖ и отсутствие поражения коронарных артерий. Дополнительно пациентке была проведена эндомиокардиальная биопсия различных участков миокарда ПЖ. При гистопатологическом исследовании обнаружены жировые отложения, разделяющие кардиомиоциты. Амилоидоз, болезни накопления, саркоматоз были исключены. Установлен диагноз липоматозной гипертрофии ПЖ. Как и в рассмотренном нами случае, диагностический поиск начался после выявления у малосимптомного пациента патологического утолщения миокарда свободной стенки ПЖ при проведении ЭхоКГ, подтвержденного данными томографии.
Описан также случай липоматозной инфильтрации свободной стенки ПЖ у пациентки 73 лет без кардиальных жалоб, что было подтверждено данными ЭхоКГ и МРТ (J. Zhang et al., 2009). Для сравнения «диагностической визуализации» и «клинической манифестации» авторы приводят случай пациента (21 год), у которого первым проявлением заболевания было синкопе. При трансторакальной ЭхоКГ в ПЖ выявлена гомогенная дискретная масса, вызывающая обструкцию выносящего тракта. Консистенция образования по данным МРТ соответствовала таковой при интракардиальной липоме согласно диагностическим критериям данного состояния, диагноз подтвержден гистологически, проведено оперативное лечение.
Ориентируясь на данные исследовательской группы Saitama Medical University International Medical Center и Tokyo Women’s Medical University с описанием «физиологической» ЖТМ, предполагаем, что рассмотренный нами случай может быть вариантом возрастного отложения жировой ткани в миокарде. Однако выраженность изменений, асимметричность их локализации, наличие эпикардиальной жировой ткани и сопутствующие клинические проявления могут свидетельствовать о патологическом процессе.
Такое отложение жировой ткани в миокарде ПЖ с его утолщением, безусловно, нельзя считать нормой. В то же время, учитывая частоту подобных находок в свободной стенке ПЖ у пациентов без выраженных клинических проявлений, остается открытым вопрос о том, где находится граница между патологией и физиологическим процессом старения, а также о том, какие факторы влияют на запуск процесса отложения жировой ткани в миокарде. В недавних исследованиях (2014 г.) показано, что наличие эпикардиального жира может способствовать прогрессированию кальцификации коронарных артерий на ранних стадиях атеросклероза, а объем жировых отложений, измеренный при проведении МСКТ, может быть использован как биомаркер повышенного риска коронарного атеросклероза. Можно предположить, что имплементация современных методов визуализации, таких как МСКТ и МРТ, и дальнейшее накопление результатов этих исследований позволят получить ответ на поставленный вопрос в будущем.
Окончательное клиническое решение этого вопроса зависит от прогноза жизни пациентов, количество наблюдений за которыми еще в недостаточной мере представлено в современной литературе.
Список литературы находится в редакции.


