8 січня, 2017
Метаболический синдром и нейропатии: недооцененная проблема и пути ее решения
По материалам школы клинических нейронаук «Карпатские чтения‑2016»
Одной из наиболее частых и хорошо известных врачам причин развития нейропатии является сахарный диабет. Однако далеко не все клиницисты знают, что к формированию этой патологии может приводить не только диабет, но и метаболический синдром (МС), даже если у пациента нет клинически явных нарушений углеводного обмена. О взаимосвязи МС и нейропатии, а также о современных возможностях патогенетической терапии этой неврологической патологии участникам конференции «Карпатские чтения‑2016» рассказала заведующая кафедрой неврологии № 2 Харьковского национального медицинского университета, доктор медицинских наук, профессор Елена Леонидовна Товажнянская.
Метаболический синдром: что необходимо знать врачу любой специальности?
Метаболическим синдромом называют комплекс взаимосвязанных метаболических, гормональных и клинических нарушений, которые являются факторами риска развития сердечно-сосудистых заболеваний. Основными компонентами МС считаются дисгликемия (предиабет или сахарный диабет 2 типа), артериальная гипертензия, дислипидемия и абдоминальное ожирение, а пусковым фактором формирования этого «смертельного квартета» признаны инсулинорезистентность и связанная с ней компенсаторная гиперинсулинемия.
Следует отметить, что в международной классификации болезней 10 пересмотра не выделена отдельно такая нозологическая форма, как «метаболический синдром», поэтому формально он не должен фигурировать в диагнозе. Но это нисколько не умаляет клинической значимости этой проблемы, ведь МС – это не случайное сочетание нескольких болезней и метаболических нарушений, это сигнал для врача, указывающий на необходимость максимального пристального внимания к пациенту.
Стоит уточнить, что с проблемой МС должны быть хорошо знакомы не только терапевты, кардиологи и эндокринологи, но и врачи других специальностей, поскольку МС ассоциируется с поражением практически всех органов и систем человеческого организма. Так, при МС повышен риск развития не только сердечно-сосудистой патологии и сахарного диабета, но и заболеваний нервной и пищеварительной систем, злокачественных новообразований, репродуктивных нарушений, тромбоэмболических осложнений и др.
Важно помнить и о том, что распространенность МС в человеческой популяции чрезвычайно высока. По усредненным данным литературы он наблюдается не менее, чем у четверти взрослого населения планеты. С возрастом частота встречаемости МС еще больше возрастает, достигая 40% и более в возрастной группе старше 40 лет. В то же время в связи с ростом распространенности ожирения у детей и подростков проблема МС становится все более актуальной и в педиатрической практике.
В настоящее время известны такие факторы риска развития МС:
– неблагоприятная наследственность;
– малоподвижный образ жизни;
– переедание (высокое содержание жиров и рафинированных углеводов в рационе питания);
– вредные привычки (алкоголь, курение);
– климат (МС чаще встречается в широтах со значительной вариабельностью температуры воздуха в течение года);
– возраст;
– прием препаратов-антагонистов инсулина (глюкагон, кортикостероиды, пероральные контрацептивы, тиреоидные гормоны);
– гормональные нарушения (гипотиреоз, у женщин повышенная выработка тестостерона и сниженная эстрогена, у мужчин – гипогонадизм);
– синдром апноэ во сне (вызывает кислородное голодание головного мозга, что усиливает выработку соматотропного гормона и способствует инсулинорезистентности).
Всем клиницистам следует помнить, что наиболее пристального внимания и обязательного скрининга на наличие МС требуют пациенты с абдоминальным ожирением.
Критерии диагностики МС, предложенные различными авторитетными медицинскими организациями, представлены в таблице.
Nota bene! Метаболический синдром и нейропатия
Нейропатии различного генеза являются одной из наиболее актуальных проблем современной неврологии. Это патологическое состояние широко распространено в популяции и при этом имеет ряд серьезных неблагоприятных последствий для пациента:
– повышение риска образования трофических язв и ампутации нижних конечностей вследствие снижения чувствительности и вегетативно-трофических нарушений (особенно у пациентов с сахарным диабетом);
– нарушение двигательной активности вследствие периферических парезов;
– развитие сенсорной атаксии с высоким риском падений и травматизации;
– появление нейропатической боли, которая часто носит непереносимый характер.
Это нарушает все виды активности пациента, существенно снижает качество его жизни, повышает риск госпитализации, инвалидизации и преждевременной смерти.
Что касается причин развития периферической нейропатии, то наиболее известными из них являются: сахарный диабет, алкоголизм, гипотиреоз, экзогенные интоксикации, патология почек и печени, дефицит витамина В12, наследственность.
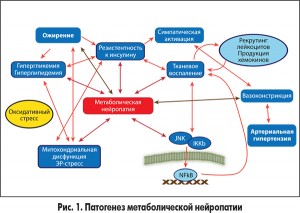
Первое место в приведенном списке заслуженно занимает сахарный диабет (СД), ведь его распространенность в общей популяции достигает 7-8%, а среди больных диабетом не менее чем половина (по некоторым данным до 90%) имеют диабетическую нейропатию. Пусковым фактором патологических изменений в нервных клетках и волокнах при СД выступает хроническая гипергликемия. Ее повреждающее действие опосредовано такими патогенетическими механизмами, как избыточное неферментативное гликозилирование белков, переключение на полиоловый путь обмена глюкозы с развитием отека нервных клеток, оксидантный стресс и др. Но не только гипергликемия выступает в качестве фактора поражения нервной системы при СД. Определенный вклад вносят и другие метаболические нарушения, сопровождающие СД, в частности дислипидемия и инсулинорезистентность (рис. 1), а также артериальная гипертензия. Эти факторы способствуют развитию эндотелиальной дисфункции и диабетической микроангиопатии с нарушением эндоневрального кровотока, а вследствие нарушения микроциркуляции в vasa nervorum развивается гипоксия нервов – одно из звеньев патогенеза диабетической нейропатии.
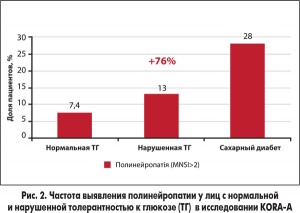
Поскольку СД 2 типа обычно диагностируют поздно, как правило, через несколько лет после его развития, то уже на момент его манифестации у значительного количества больных имеет место диабетическая нейропатия. Более того, согласно полученным несколько лет назад данным, риск периферической нейропатии повышен даже у лиц с предиабетом. Так, в исследовании KORA-A частота выявления периферической нейропатии в группе лиц без нарушений углеводного обмена составила 7,4%, с гипергликемией натощак – 11,3%, с нарушенной толерантностью к глюкозе – 13% (на 76% выше по сравнению с контрольной группой!), с СД – 28% (рис. 2).
С учетом представленных выше данных не вызывает удивления тот факт, что не только СД, но и МС ассоциируется с существенным увеличением риска развития периферической нейропатии. Так, по данным N. Visser и соавт. (2013), МС значительно чаще обнаруживают у пациентов с нейропатией, особенно ее болевой формой, чем у лиц без нее. Это логично, поскольку для МС характерны все упомянутые ранее факторы, повреждающие нервную систему – дисгликемия, дислипидемия, микроангиопатия. В подтверждение этому
ученые обнаружили схожее утолщение базальной мембраны эндоневральных сосудов у лиц с МС и у пациентов с диабетической нейропатией.
Но есть еще один фактор, который может повреждать нервную систему при МС и который активно изучается в настоящее время. Речь идет о хроническом системном воспалении, ассоциированном с абдоминальным ожирением. Такое сочетание получило название адипозопатии и характерно для большинства пациентов с МС. Среди многочисленных негативных последствий некоррегируемого системного воспаления фигурирует повреждение нервных клеток и волокон, а также усиление болевого нейропатического синдрома, поскольку высвобождаемые макрофагами жировой ткани провоспалительные цитокины активируют ноцицепторы.
Периферическая нейропатия: от клинической картины к ранней диагностике
Клиническая картина нейропатии достаточно вариабельна и зависит от локализации поврежденных нервов. Наиболее частой формой нейропатии является хроническая симметричная дистальная полинейропатия, которая проявляется такими симптомами, как парестезии (онемение, покалывание и др.) и гиперестезии, боль (ноющая, режущая), аллодиния и мышечная слабость в конечностях, чаще нижних. У многих пациентов симптомы значительно усиливаются в ночное время. Возможно также развитие фокальных, мультифокальных, асимметричных форм периферической нейропатии, когда в патологический процесс вовлечены только определенные зоны конечностей или туловища, а также мононейропатий с поражений одного нерва. Отдельного внимания заслуживает автономная нейропатия, которая проявляется различными вегетативными нарушениями. В зависимости от течения выделяют острые, подострые и хронические формы нейропатии.
Описанные выше симптомы позволяют с достаточно большой долей вероятности диагностировать у пациента нейропатию. Однако следует помнить, что пациенты начинают самостоятельно предъявлять жалобы уже на достаточно поздних стадиях заболевания, когда повреждение нервов носит выраженный характер и возможности терапии достаточно ограничены. Значительно лучшие результаты удается получить при более раннем начале лечения, то есть на субклинических стадиях нейропатии. С целью их своевременного выявления врачам следует проводить скрининг на нейропатию в группах риска, в частности у пациентов с СД и МС. Для этого необходимы тщательный опрос пациента (на некоторые симптомы пациент может обратить внимание только при целенаправленных вопросах), оценка различных видов чувствительности (температурной, тактильной, болевой), сухожильных рефлексов и мышечной силы.
Для удобства врачей и более объективной оценки полученных данных опроса и осмотра разработаны специальные шкалы для диагностики нейропатии – TSS (Total Symptoms Score – общая шкала симптомов), NSS (Neuropathy Symptoms Score – шкала нейропатических симптомов), NIS-LL (Neuropathy Impairment Score Low Limbs – шкала функциональных нарушений нижних конечностей, связанных с нейропатией) и др. Эти же инструменты помогают врачу оценивать эффективность проводимой терапии в динамике.
Еще более раннее выявление нейропатии возможно при использовании специальных методов диагностики – электронейромиографии и биопсии кожи (оценка плотности интраэпидермальных кожных волокон).
Важными компонентами обследования пациента с нейропатией являются ультразвуковая допплерография и определение лодыжечно-плечевого индекса (соотношение артериального давления на плече и лодыжке), которые позволяет обнаружить нарушения периферической гемодинамики – фактора риска развития нейропатии.
Особенности ведения пациентов с МС и нейропатией
Лечение нейропатии любого генеза должно быть комплексным и включать этиотропную, патогенетическую, симптоматическую (уменьшение болевого синдрома) и восстановительную терапию (медикаментозную, физиотерапию, лечебную физкультуру).
Под этиотропной терапией подразумевают лечение основного заболевания или патологического состояния, которое способствовало развитию нейропатии. В случае МС обязательны рекомендации по модификации образа жизни (рациональное питание, повышение физической активности), а также фармакотерапия имеющихся метаболических и клинических нарушений (дислипидемии, артериальной гипертензии, СД, ожирения, гиперкоагуляции и др.). Рекомендации по изменению питания включают: уменьшение употребления животных жиров с заменой на растительные, увеличение потребления растительной клетчатки, снижение потребления соли, практически полное исключение рафинированных продуктов (сладкие газированные напитки, фаст-фуд, кондитерские изделия и др.). Повышение физической активности должно быть постепенным, нагрузки должны стать регулярными, но при этом соответствовать возможностям пациента. Предпочтение стоит отдавать таким видам физической активности, как ходьба, бег, плавание, гимнастика.
Что касается патогенетической терапии нейропатии, то исходя из многофакторного патогенеза заболевания хотелось бы рассчитывать на достаточно большой перечень терапевтических альтернатив. Однако в действительности в арсенале врачей очень мало средств для патогенетической терапии нейропатии с доказанной эффективностью. И основным из них, имеющим наибольшую доказательную базу в лечении нейропатии метаболического генеза, признана альфа-липоевая кислота (АЛК).
Наряду с генерическими препаратами пациентам и докторам доступен оригинальный препарат АЛК второго поколения – Тиоктацид®. От препаратов первого поколения он отличается тем, что не содержит пропиленгликоль, а АЛК в его составе представлена не этилендиаминовой, а трометамоловой солью. Все это позволило устранить проблемы непереносимости, характерные для препаратов первого поколения.
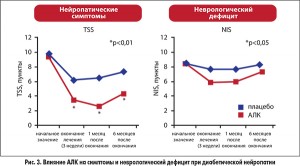
Также важно отметить, что практически все крупные исследования по оценке эффективности и безопасности АЛК при полинейропатии были проведены именно с оригинальным препаратом Тиоктацид®, его парентеральной (Тиоктацид® Т) и пероральной (Тиоктацид® 600 HR) формами (ALADIN‑1, 2, 3, OPRIL, SYDNEY‑1, 2, DEKAN, NATHAN‑1, 2 и др.). В этих исследованиях было убедительно показано, что Тиоктацид® обеспечивает достоверное уменьшение выраженности положительной клинической симптоматики дистальной полинейропатии по шкалам NSS и TSS – боли, онемения, жжения, парестезии. Но кроме этого, Тиоктацид® продемонстрировал способность повышать скорость проведения импульса по нервному волокну, замедлять прогрессирование неврологического дефицита и даже уменьшать его (рис. 3), что считается достаточно сложной терапевтической задачей.
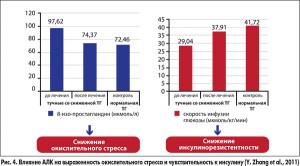
Дополнительными преимуществами препарата Тиоктацид® у пациентов с СД и МС является его способность уменьшать выраженность оксидативного стресса (одного из ключевых звеньев метаболической нейропатии) и повышать чувствительность тканей к инсулину. Так, в исследовании Y. Zhang и соавт. (2011) было показано, что применение Тиоктацида в дозе 600 мг/сут на протяжении 2 нед у пациентов с ожирением и сниженной толерантностью к глюкозе приводит к снижению уровня 8-изопростагландина (маркера интенсивности оксидативного стресса) на 25% и повышению чувствительности к инсулину на 18% (рис. 4).
На основании результатов крупных клинических исследований наиболее рациональной, то есть эффективной, удобной для пациентов и экономически целесообразной, признана такая схема применения АЛК при нейропатии: 1 ампула Тиоктацид® 600 Т или 3 таблетки Тиоктацид® 600 HR в сутки на протяжении 15 дней с последующей поддерживающей терапией Тиоктацидом 600 HR по 1 таблетке в сутки. Стоит отметить, что если по каким-либо причинам у пациента нет возможности начать терапию с парентеральной формы АЛК, например, больной отказывается от госпитализации, то именно для Тиоктацида доказана высокая эффективность полностью перорального курса лечения (сначала в дозе 1800 мг/сут в течение 15 дней, а затем – 600 мг/сут, (исследование ORPIL)).
Выводы
Подводя итоги своего выступления, профессор Е.Л. Товажнянская сделала такие выводы:
– Метаболический синдром тесно ассоциирован с риском развития нейропатии, особенно у лиц пожилого возраста.
– Наличие абдоминального ожирения указывает на необходимость обследования пациента на наличие МС.
– Модификация образа жизни и фармакологическая коррекция составляющих МС (артериальной гипертензии, дислипидемии, нарушений углеводного обмена) – залог успеха профилактики и лечения поражений периферической нервной системы у пациентов с МС.
– Альфа-липоевая кислота (Тиоктацид®) – мощное средство патогенетической терапии нейропатии метаболического генеза, которое обеспечивает антиоксидантную защиту, снижение инсулинорезистентности, нормализацию энергетического баланса нервных клеток, востановление их функций и структурной целостности.
Подготовила Наталья Мищенко