10 червня, 2016
Судоми у дітей
Судоми – це патологічний стан, що проявляється мимовільними м’язовими скороченнями, які виникають раптово у вигляді пароксизмів і є клінічним проявом ушкодження центральної нервової системи (ЦНС). Судоми можуть перебігати як із порушенням свідомості, так і без нього.
У дітей основними причинами виникнення судом можуть бути такі:
- гіпоксія, ішемічні ушкодження мозку;
- інтракраніальні крововиливи;
- метаболічні порушення (гіпоглікемія, гіпокальціємія, гіпер- або гіпонатріємія, гіпомагніємія, гіпербілірубінемія, гіпераммоніємія, ацидоз);
- інфекції (менінгіти, енцефаліти, сепсис);
- генетичні та вроджені вади розвитку головного мозку (хромосомні аномалії, факоматози, сімейна епілепсія, пухлини, енцефалоцелє, гідро- і мікроцефалія тощо);
- відміна медикаментів (синдром абстиненції у новонаро дженої дитини) за умови залежності матері від опіатів, алкоголю, седативних і антидепресивних препаратів;
- вроджені аномалії обміну речовин (фенілкетонурія, ацид емії, піридоксинзалежні судоми, галактоземія, вроджена амавротична ідіотія тощо);
- інші причини (гіпотермія або гіпертермія, поліглобулія, «напади п’ятої доби», сімейні судоми новонароджених невідомого генезу).
Наявність у новонароджених і дітей раннього віку більшої схильності до розвитку судом, ніж у дорослих, пояснюється незрілістю головного мозку, підвищеною проникністю судин, гематоенцефалітичного бар’єру, підвищеною гідратацією тканин мозку, недостатньою мієлінізацією нервової системи, лабільністю і генералізацією збудження при слабкості гальмівних процесів у корі головного мозку, неврівноваженістю вегетативної нервової системи та обмінних процесів.
Діагностичні критерії
У клінічному аспекті оцінки судом у дітей важливими є час їх появи та варіант перебігу пароксизму.
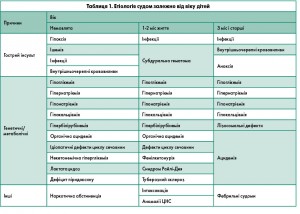
Судоми можуть виникнути вперше в різні періоди життя і залежать від етіологічного чинника (табл. 1).
Виникнення пароксизмів на 2-3-й день життя найчастіше свідчить про ушкодження головного мозку гіпоксичного, ішемічного генезу, крововиливи, синдром абстиненції; на 2-3-тю добу – про метаболічні порушення; у другій половині 1-го тижня життя – про інфікування, вади розвитку мозку, аномалії обміну речовин.
Виділяють локальні та генералізовані судоми. Судоми у новонароджених часто мають поліморфний характер.
J. Volpe (1988), G. Calciolari і співавт. (1988) виділили такі клінічні варіанти судом у новонароджених:
- мінімальні напади (судомні еквіваленти);
- генералізовані тонічні;
- генералізовані фрагментарні (мультифокальні) клонічні;
- фокальні клонічні;
- міоклонічні.
Мінімальні судоми у новонароджених проявляються у вигляді очних пароксизмів (фіксація погляду, тонічна або вертикальна девіація очних яблук із тремтінням або без нього, відкриття очей, пароксизмальне розширення зіниць), тремтіння повік, орального автоматизму (ссання, прицмокування, жування, висовування і тремтіння язика), загального напруження м’язів або пароксизмальних рухів кінцівками (верхніми у вигляді «рухів плавця», нижніми – рухів велосипедиста). Проявами мінімальних судом можуть бути і зміни ритму дихання, передусім у вигляді апное, рідше тахіпное, а також напади неемоційного крику.
Генералізовані тонічні судоми – тривалі (до 3 хв і більше) скорочення великої групи м’язів із формуванням вимушеного положення тулуба і кінцівок. Тонічні судоми виникають у разі підвищення активності стовбурових відділів головного мозку і частіше спостерігаються у недоношених новонароджених, за наявності тяжких гіпоксично-ішемічних ушкоджень мозку, гіпоглікемії.
У разі розвитку клонічних судом спостерігаються короткочасні скорочення та розслаблення окремих груп м’язів ритмічного характеру. Мультифокальні клонічні судоми характеризуються скороченнями мімічної мускулатури, кінцівок то в правих, то в лівих відділах. Такі судоми виникають частіше у доношених новонароджених за наявності метаболічних порушень, гіпоксії, інфекції та вад розвитку головного мозку.
Фокальні клонічні судоми проявляються ритмічними (1-3 за 1 с) скороченнями м’язів половини обличчя, кінцівок з однієї сторони. На тій стороні, де виникли судоми, можуть бути ознаки геміпарезу. Прояви судом за гемітипом часто свідчать про ушкодження півкулі головного мозку (гематоми, ішемічного інсульту, вади розвитку), рідше – про інфекційний процес.
Міоклонічні судоми характеризуються неритмічними скороченнями різних груп м’язів кінцівок. Вони можливі у новонароджених із тяжкими аномаліями розвитку головного мозку, вродженими аномаліями метаболізму, гіпоксією.
Залежно від частоти виникнення можна говорити про епізодичні та постійні судоми. Якщо напади судом повторюються один за одним, то такий стан вважається судомним статусом.
Частіше судоми мають змішаний характер. Напад судом характеризується раптовим початком, явищами рухових збуджень, під час яких можуть спостерігатися часткові або загальні прояви судом і зміни свідомості (від ледве помітних до втрати свідомості). У разі нападу в дитини раптово переривається контакт із навколишнім середовищем. Погляд стає блукаючим і після багаторазових рухів очних яблук фіксується догори або вбік. Голова закидається назад, тулуб заклякає, верхні кінцівки скорочуються в ліктьових і променевозап’ясткових суглобах, нижні кінцівки випрямляються, щелепи змикаються. Дихання на короткий проміжок часу може зупинитися, пульс сповільнюється. Ця тонічна стадія клоніко-тонічних судом часто триває не довше 1 хв, після чого дитина робить глибокий вдих. Клонічна стадія починається скороченнями м’язів обличчя, які розповсюджуються на кінцівки і генералізуються. Дихання стає шумним, на губах може з’явитися піна. Ціаноз зменшується, але дитина залишається блідою. Тривалість клонічної стадії буває різною. Іноді вона може призвести до нової тонічної фази і летального кінця. Після закінчення нападу судом дитина залишається в стані забуття і частіше впадає в сон.
M. Dehan і співавт. (1977) із 98 новонароджених із судомами виділили 20 дітей з однотипними проявами, які назвали «судомами 5-го дня життя дитини». Відмічено, що у таких пацієнтів судоми виникали на 5-ту добу життя за нормального перебігу вагітності матері та пологів. У перші дні життя у дітей не виявляли ознак неонатальної патології. Судоми виникали гостро, мали клонічний (міоклонічний) характер і повторювалися через 20 год. На електроенцефалограмі (ЕЕГ) – однотипні прояви у вигляді Q-хвиль. Після нападу відмічалися гіпотонія, сонливість, ареактивність до 6 днів після пароксизму. Спостереження за цією категорією дітей упродовж 30 міс показало в них у подальшому нормальний розвиток і нормалізацію ЕЕГ.
Неонатальна гіпокальціємія (рівень кальцію в сироватці крові у новонароджених <1,75 ммоль/л, а іонізованого кальцію <0,87-0,75 ммоль/л) може супроводжуватись ознаками гіперзбудливості – гіперестезією, тремором підборіддя та кінцівок, клонусом стопи, неемоційним пронизливим постійним криком, тахікардією з нападами ціанозу. Порушення дихання фіксуються у вигляді ларингоспазму, інспіраторного стридору, тахіпное з чередуванням нападів апное. Сухожилкові рефлекси підвищені, хоботковий симптом і феномен Люста часто позитивні. У разі прогресування гіпокальціємії виникають тонічні судоми, блювання, застійна серцева і ниркова недостатність, кишково- шлункові кровотечі. У діагностиці важливим є встановлення низького рівня кальцію в плазмі крові, а також подовження інтервалу QT на електрокардіограмі (ЕКГ).
За наявності неонатальної гіпоглікемії (рівень глюкози крові <2,2 ммоль/л) на початкових етапах з’являються очні симптоми (ністагм), понижується тонус очних яблук, зникає окулоцефальний рефлекс, крик стає слабшим і неемоційним, дитина зригує. У подальшому відзначаються напади тахікардії, тахі пное, ціанозу, тремор, блідість шкіри, пітливість. Прогресують кволість, гіпотонія, гіпотермія, анорексія, напади нерегулярного дихання й апное, можливі клоніко-тонічні судоми. Базисним у діагностиці гіпоглікемії в новонароджених є регулярне визначення рівня глюкози крові.
Менінгіт у новонароджених проявляється частіше очними симптомами, рідше спостерігаються вибухання або виповнення великого тім’ячка, гостре збільшення обводу голови, ригідність потиличних м’язів, повторне блювання. Із менінгеальних знаків досить типовим є позитивний симптом Лесажа (згинання ніг під час піднімання дитини). Судоми можуть мати тонічний, клонічний характер. Вирішальним у діагностиці є оцінка результатів люмбальної пункції (збільшення білка, клітин, зменшення рівня глюкози, висівання збудника або визначення його при бактеріоскопії за наявності гнійного менінгіту).
Клінічні прояви внутрішньочерепних кровотеч у новонаро джених різноманітні та залежать від локалізації, масивності процесу, гестаційного віку, преморбідного фону. Загальний стан новонародженого різко погіршується з розвитком синдрому пригнічення, іноді з ознаками періодичної гіперзбудливості, змінюється характер крику, вибухає велике тім’ячко. Відмічаються аномальні рухи очних яблук, псевдобульбарні та рухові розлади, судоми, парези, розлади тонусу м’язів. Прогресують вегетовісцеральні розлади (зригування, тахіпное, тахікардія), метаболічні порушення (ацидоз, гіпоглікемія, гіпербілірубін емія). Важливі для діагностики прояви пост геморагічної анемії, результати офтальмологічного обстеження (застійні диски), люмбальної пункції (еритроцити в лікворі), рентгенологічного та нейросонографічного дослідження головного мозку.
Гіпертермічні (фебрильні) судоми є характерними для дітей раннього віку. Виникають при гіпертермії >38°C, мають кло ніко-тонічний характер, тривають від декількох секунд до 15-20 хв.
Судоми при спазмофілії. Виникають у дітей раннього віку на тлі рахіту зазвичай в зимово-весняний період і мають гіпокальціємічний характер. Клініка спазмофілічних судом різноманітна і може мати локальні та генералізовані прояви. Патогномонічними є такі симптоми підвищення нейром’язової збудливості:
- симптом Хвостека – скорочення мімічних м’язів під час постукування пальцем між виличною дугою і кутом рота;
- симптом Труссо – згинання кисті й приведення великого пальця («рука акушера») у разі натискання на судинно-нервовий пучок передпліччя;
- симптом Люста – підняття зовнішнього краю стопи й відведення нижньої кінцівки під час постукування в ділянці голівки малої гомілкової кістки;
- карпопедальний спазм – тонічне напруження згиначів стопи й кисті;
- ларингоспазм – у цьому випадку тонічне скорочення м’язового апарату гортані зі звуженням голосової щілини; характеризується звучним протяжним криком (симптомом півнячого крику) з подальшою зупинкою дихання до 1-2 хв; на висоті ларингоспазму виникають ціаноз губ і моторне збудження або застигання із закинутою назад головою; після нападу спостерігається декілька шумних видихів;
- генералізовані судоми у разі спазмофілії мають тонічний характер із короткочасною (до 2 хв) зупинкою дихання.
Лабораторно за спазмофілії виявляють гіпокальціємію (зниження загального кальцію <1,2 ммоль/л й іонізованого <0,9 ммоль/л), респіраторний чи змішаний алкалоз.
Афективні та істеричні судоми (афективно-респіраторні напади) виникають у дітей віком до 3 років на висоті плачу або у старших дітей із підвищеною емоційною збудливістю. Характеризуються тонічним компонентом із затримкою дихання на вдиху. За істерії можливі клонуси стоп і кистей.
Судоми на резидуально-органічному тлі спостерігаються при дитячому церебральному паралічі, хворобах Тея-Сакса, Німана-Піка тощо і характеризуються епілептикоподібними нападами на тлі затримки психомоторного розвитку.
Для верифікації діагнозу судом необхідно провести повне клініко-лабораторне, інструментальне обстеження дитини з детальною оцінкою перебігу вагітності й пологів, сімейного анамнезу; неврологічне обстеження; біохімічний аналіз крові (рівні глюкози, електролітів, КЛС, білірубіну, сечовини тощо); загальний аналіз крові, рівень РО2 і РСО2; за необхідності огляди окуліста, інфекціоніста, за показаннями – люмбальна пункція, обстеження на виявлення інфекційного чи іншого збудника, ЕКГ, нейросонографія, електроенцефалограма, рентгенографія черепа, комп’ютерна томографія, ядерний магнітний резонанс.
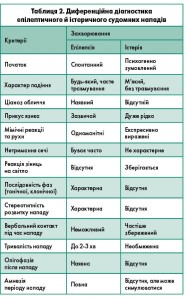
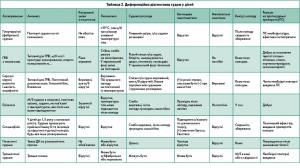
Диференційну діагностику судомних станів у дітей подано в таблицях 2 і 3.
Невідкладна допомога
Лікування дитини із судомами повинно бути етіопатогенетичним. Оскільки судоми самі по собі можуть призводити до ушкодження мозку, навіть до його загибелі, життєво необхідним є раннє введення препаратів, які подавляють збудливість ЦНС (протисудомні засоби, антиконвульсанти).
Невідкладна допомога при судомах:
- перевірити прохідність дихальних шляхів;
- надати дитині правильне положення тіла (повернути на бік із метою запобігання можливій аспірації); оберігати від механічних травм, підкладаючи м’які речі під голову, спину; з метою запобігання прикушуванню язика між корінними зубами закласти шпатель або держак ложки, обмотаний шаром бинта, або вузлик носової хустинки;
- для попередження западання язика у хворого висунути вперед нижню щелепу і, зафіксувавши її, очистити верхні дихальні шляхи;
- киснева підтримка 100% зволоженим підігрітим киснем, за необхідності – штучна вентиляція легень;
- забезпечити надійний венозний доступ (краще катетеризацію центральних вен);
- ввести протисудомні препарати.
Препаратами першого ряду в лікуванні судом у дітей є бензодіазепіни (седуксен, реланіум, сібазон, діазепам, валіум, лібріум). Седуксен вводиться в/в (рідше в/м) у вигляді 0,5% розчину в разовій дозі 0,2-0,35-0,5 мг/кг маси тіла (одна ампула седуксену містить 10 мг у 2 мл). Швидкість введення 1-5 мг за 1 хв. Частота та тривалість введення седуксену передбачає можливість повторного (2-3 рази) введення препарату через 5-15-20 хв у разі повторного виникнення судом. У дітей <5 років дозволена сумарна доза 5 мг, у старших – 10 мг. У дітей за наявності частих, серійних епілептичних нападів діазепам можна вводити ректально: якщо маса тіла <15 кг – 5 мг, >15 кг – 10-20 мг. До можливих ускладнень лікування бензодіазепінами відносять аритмію та зупинку дихання, ларингоспазм, артеріальну гіпотензію, аритмію та зупинку серця. Можливі й інші відносні недоліки при використанні бензодіазепінів: короткочасність дії, седативний ефект, м’язова релаксація, толерантність.
За неефективності протисудомної дії седуксену використовують гідантоїни водорозчинні (фенітоїн, фенгідан) в разовій дозі 10-15-(20) мг/кг. Швидкість введення 1-3 мг/кг за 1 хв. Сумарна доза – не більше 30 мг/кг; оксибутират натрію – 20% розчин в разовій дозі 50-100 мг/кг в/в повільно.
Якщо терапія гідантоїнами виявилася неефективною, використовують фенобарбітал водорозчинний в дозі 5-10-(15) мг/кг. Разову дозу можна вводити кожні 20-30 хв до сумарної дози 30-40 мг/кг;
Можливе введення інших бензодіазепінів (клоназепаму в дозі 0,05-1 мг/кг, лоразепаму в дозі 0,1 мг/кг повільно в/в).
У разі неефективності попередніх препаратів, а також якщо судоми тривають понад 30 хв, необхідно призначати загальний наркоз із використанням апарату штучного дихання. Препаратами вибору є барбітурати короткої дії (тіопентал натрію). В умовах реанімаційного відділення (палати інтенсивної терапії) тіопентал натрію одночасно вводиться в/в та в/м у сумарній дозі 8-10 мг/кг (не більше 15-20 мг/кг). Для в/в введення використовується 0,25-0,5-1% розчин препарату, а для в/м введення – 2-5% розчин (розчини більшої концентрації можуть викликати асептичний некроз). Критеріями ефективності призначеного лікування є зникнення судом і епілептичної активності при моніторингу біоелектричної активності головного мозку.
- При резистентних судомах у новонароджених – лідокаїн в/в в дозі 2 мг/кг із подальшим введенням в дозі 6 мг/кг за 1 год та тривалістю терапії 1-3 дні.
- За наявності гіпоглікемії – 20% розчин глюкози в дозі 2 мл/кг в/в повільно з подальшим введенням в/в краплинно 10% розчину глюкози в дозі 2,4-4,8 мл/кг за 1 год до ліквідації проявів гіпоглікемії.
- За наявності гіпокальціємії – 10% розчин глюконату кальцію в дозі 0,5-1-2 мл/кг на добу за 2-3 прийоми в/в повільно з наступним введенням препарату ентерально або парентерально за необхідністю.
- У дітей із проявами гіпомагніємії – 25% розчин магнію сульфату в дозі 0,2-0,4 мл/кг в/м кожні 8-12 год в першу добу і 1 раз на добу в наступний період.
- Піридоксин-залежні судоми потребують введення в/м або в/в 50-100 мг вітаміну В6.
- У тих випадках, коли судоми супроводжуються різкими порушеннями дихання, кровообігу, водно-електролітного обміну, ефективність проведення протисудомної терапії значною мірою визначається можливістю ліквідації цих проявів (за допомогою оксигенотерапії, корекції гемодинамічних порушень, обмінних процесів тощо).
- Дегідратаційна терапія при судомах не є обов’язковою. Вибір тактики інфузійної терапії залежить від причини судом і має забезпечити адекватну мозкову перфузію. За наявного набряку головного мозку призначається дегідратаційна терапія:
– лазикс 1% розчин в дозі 1-2 мг/кг в/в;
– осмотичні діуретики: сорбітол у дозі 1 г/кг, манітол в дозі 1-2 г/кг у вигляді 15-20% розчину в/в швидко краплинно (50-60 крапель/хв);
– діакарб перорально в дозі 50-80 мг/кг/добу;
– альбумін 10-15%, плазма в дозі 5-10 мл/кг/добу в/в краплинно;
– еуфілін за необхідності, 2% розчин по 3-5 мг/кг в/в краплинно.
Будь-які судоми є загрозливим станом, що може спричинити ушкодження мозку дитини або навіть закінчитися летально в разі судомного статусу, тому невідкладна допомога повинна починатися якомога раніше, тривати під час транспортування дитини до лікарні.
За матеріалами навчального посібника «Невідкладна педіатрія» (Ю.В. Марушко, Г.Г. Шеф, Київ, 2014)