10 червня, 2016
Розсіяний склероз: історичний нарис і науково-практичний розвиток проблеми
Розсіяний склероз (РС) – здавна відоме людству захворювання. Сьогодні можна сказати, що це друга (після черепно-мозкової травми) за поширеністю хвороба, яка уражає центральну нервову систему (ЦНС) у молодих людей у найбільш продуктивний період їхнього життя, знижуючи якість життя не лише пацієнтів, але й їх родичів [1, 2].
Історія. Перший випадок РС був описаний лише у 1395 р. До нас дійшла гравюра, на якій зображена молода дівчина на ім’я Лідвіна (1380-1433) з містечка Шайдаму (рис. 1). Катаючись на ковзанах, дівчина впала, після чого розвинулася хвороба, яка тривала 38 років і була ретельно задокументована. Після смерті хворої були знайдені ознаки, які відповідають теперішньому діагнозу РС [3].
Наступне згадування про РС в історії відбулося у 1833 р., коли Август Фредерік д’Есте (1794-1848), онук Британського короля Георга ІІІ і кузен королеви Вікторії, у 1822 р. захворів на хворобу, симптоми якої він прискіпливо описував у своєму щоденнику (рис. 2). Так, був описаний неврит зорового нерва та двоїння, слабкість у ногах, порушення функції тазових органів, які прогресували і прикували хворого до ліжка наприкінці життя. Ретроспективно був діагностований РС [4].
У XIX столітті професор анатомії Robert Carswell (1793-1857) і анатом Jean Cruveilhier (1791-1857) описали «дивну» патологію спинного мозку незалежно один від одного. R. Carswell надрукував свої ілюстрації у 1838 р. і, таким чином, вважається першим вченим, який описав патанатомію РС. Між тим Jean Cruveilhier вперше задокументував історію хвороби пацієнтки з РС і узгодив клінічні прояви та морфологічні ознаки. У 1849 р. Friedrich von Frerichs у своїй роботі «Склероз мозку» надав характеристику клінічним симптомам РС. Karl von Rokitansky (1804-1878) дослідив вогнища РС під мікроскопом і визначив «жирні тіла» у 1857 р.
У 1863 р. Еduard Rindfleisch зробив значний внесок у патофізіологію РС. Він відкрив, що хронічне запалення є відповідальним за демієлінізацію. Аналіз накопичених на той час даних дозволив французькому неврологу Jean-Martin Charcot досягнути нового рівня у клінічному розумінні РС [5]. Він показав кореляції між патологією та симптомами, і у 1868 були надруковані його відкриття під назвою «Histologie de la sclerose en plaques». Незабаром Pierre Marie, студент J.-M. Charcot та його наступник у шпиталі Сальпетрієр, припустив, що інфекція викликає РС.
У 1904 р. німецький терапевт Adolf von Strumpell описав такі прояви РС, як насильницький плач та сміх без причини. Otto Marburg, голова Неврологічного інституту Віденського університету, у 1906 р. описав особливу форму РС, яка була названа за його ім’ям. Це найбільш агресивний варіант перебігу хвороби, в основі якого, за думкою автора, – дія отрути, яка руйнує мієлін.
У 1913 р. діагностика і диференційна діагностика РС стали більш надійними завдяки проведенню спинномозкової пункції та дослідженню ліквору. Було визначено, що більш ніж у 95% пацієнтів з РС інтратекальний синтез антитіл може бути виявлений шляхом дослідження олігоклональних груп імуноглобулінів.
У 1933 р. Thomas River, невролог Інституту Рокфеллера у Нью-Йорку, розробив модель РС на тваринах, досліджуючи вакцини. Внаслідок ін’єкції вільних від вірусів клітин, сенситизованих до власного мієліну, у мишей розвивалася хвороба, схожа на РС, – експериментальний аутоімунний енцефаломієліт [5].
У 1947 р. Elvin A. Kabat з відділення неврології Колумбійського університету підтвердив імунологічний компонент у патогенезі РС, досліджуючи ліквор методом електрофорезу.
У 1950 р. перший пацієнт був ефективно пролікований адренокортикотропним гормоном, а у 1972 р. – був впроваджений новий метод діагностики – зорові викликані потенціали, які дозволили виявляти аномалії проведення імпульсів зоровим нервом і зоровими шляхами. У 1978 р. комп’ютерна томографія дозволила прижиттєво виявляти вогнища демієлінізації, а у 1980-х рр. вона була замінена на магнітно-резонансну томографію – більш точний та інформативний метод нейровізуалізації.
Епідеміологія. РС – це хронічне запальне і аутоімунне захворювання ЦНС, головною рисою патогенезу якого є демієлінізація. У світі сьогодні нараховують приблизно 2,3 млн таких хворих [2], за даними статистики МОЗ, в Україні їх близько 20 тис. [6]. За останні десятиліття кількість хворих зростала швидше, ніж у попередні роки XX століття. Це пояснюють кількома причинами. З одного боку, погіршуються екологічні умови в певних регіонах, з іншого – покращується рання діагностика захворювання і виявлення таких хворих вже за першими його ознаками. Прогрес фармацевтичної промисловості і винайдення ліків, що модулюють перебіг ремітуючого варіанта хвороби, покращення реабілітації і соціальної допомоги дозволили збільшити в кінцевому результаті тривалість життя хворих на РС.
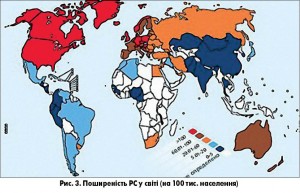
Поширення РС неоднакове в різних регіонах. Рідко ця хвороба зустрічається у країнах, розташованих близько до екватора, але з віддаленням від нього на північ та на південь кількість таких хворих зростає [2]. У Північній Європі, Сполучених Штатах Америки, Австралії поширеність цього захворювання перевищує 100 на 100 тис. населення (рис. 3) [5, 7]; у Південній Європі і Північній Африці – від 10 до 60 осіб на 100 тис. Майже не хворіють на РС у тропічних країнах – Екваторіальній Африці, Китаї, Японії, Індії (менше 10 на 100 тис.), особливо рідко хвороба зустрічається у чорношкірих африканців. У різних регіонах України вона коливається від 28 до 90 осіб на 100 тис. населення, з переважанням поширеності у західних і північних регіонах [6].
Вже у середині XX століття стало відомо, що географічний чинник має чимале значення для розвитку хвороби. Зміна людиною місця проживання до 15 років свого життя на зону з меншим ризиком захворювання зменшувала ступінь ризику захворіти на РС. Переїзд після цього віку вже не впливав на ризик виникнення хвороби [5].
Хворіють переважно люди віком від 15 до 40 років. У більшості пацієнтів захворювання починається до 30 років. В 1,5-2 рази частіше за чоловіків хворіють жінки. Це захворювання не належить до спадкових, але частота РС в сім’ях серед родичів в 15-25 разів перевищує загальну частоту в популяції. Частіше воно спостерігається в багатодітних сім’ях [8]. Є докази генетичного ризику (λs=~40): якщо ризик РС у популяції становить 0,1%, у кровних родичів – 2-4%, у двояйцевих близнюків – 5%, а у однояйцевих дорівнює вже 30% [5].
Етіологія. Сьогодні не можна сказати, що етіологія РС повністю відома, хоча за останні роки наука значно наблизилась до розкриття цього питання. Найбільш доведеною є мультифакторна теорія розвитку РС, за якою збіг кількох чинників – ендогенних і екзогенних – обумовлює початок і подальший перебіг хвороби.
До ендогенних відносять генетичні чинники, точніше йдеться про полігенну обумовленість хвороби [9]. Саме генетичні чинники визначають низький поріг активності різних типів клітин набутого і вродженого імунітету, у тому числі Тh17, В-клітин і макрофагів. Але головними серед них є гени головного комплексу гістосумісності (Major Histocompatibility Complex, MHC), також відомого як людський лейкоцитарний антиген (Human Leukocyte Antigen – HLA), які розташовані на 6 хромосомі та відповідають за імунну відповідь організму на будь-які антигени. З найбільшим ризиком розвитку РС асоційовані певні поліморфізми, зокрема HLA-DRB1*1501 (коефіцієнт вірогідності становить 3,0) [10, 11].
Серед екзогенних чинників значну увагу приділяють вірусам, тригерна роль яких припускається під час активації імунопатологічного процесу [12]. Сьогодні наукові дослідження сконцентрувалися навколо вірусів герпес-групи, які схильні до тривалої персистенції в організмі людини і можуть бути одним з антигенів під час утворення тримолекулярного комплексу і активації імунокомпетентних клітин. Так, чимала увага приділяється вірусу Епштейна-Барр (EBV), який має близький до основного білка мієліну (ОБМ) епітоп: EBV-пептид – HLA-DR2a, ОБМ-пептид – HLA-DR2b. Це може бути підґрунтям для перехресної імунної реакції за механізмом молекулярної мімікрії, результатом якої стає руйнування мієлінової оболонки. Крім того, визначено, що люди, які хворіли інфекційним мононуклеозом, що викликається EBV, мають у п’ять разів вищий ризик захворіти на РС [13].
Ще один вірус, який претендує на роль тригера, – вірус герпесу 6 типу (HHV6). Вірус високотропний до клітин як нервової, так й імунної систем. Віруси HHV6A і HHV6B зустрічаються повсюди серед дорослого населення і зараз асоціюються з РС. Вони знаходяться у латентному стані в клітинах периферичної крові, слинних залоз і можуть інтегруватися у теломери хромосом. У пацієнтів з РС визначається підвищений рівень вірусної ДНК з коінфекцією HHV-6A/6B.
Сьогодні показана роль й інших факторів зовнішнього оточення для розвитку і перебігу РС. Останнім часом велика увага приділяється вітаміну D, бо адекватне його отримання з їжею або внаслідок сонячного опромінювання асоціюється зі зниженням ризику розвитку РС [14]. Показано, що вплив достатнього рівня вітаміну D на ембріон може бути протективним для розвитку РС в майбутньому, а підлітковий період є найбільш важливим і чутливим для забезпечення протективної ролі цього вітаміну (наприклад, у вигляді додаткового риб’ячого жиру). Найбільший зв’язок рівня вітаміну D і перебігу РС показаний для пацієнтів з позитивним локусом HLA-DRB1*1501 [15].
Питання особливостей харчування хворих на РС завжди було в центрі уваги як лікарів, так і пацієнтів. Наразі немає доказів, що які-небудь дієти асоційовані з ризиком розвитку хвороби. Є окремі дані, що ожиріння в підлітковому віці у жінок підвищує ризик розвитку РС. Але більш переконливими є результати останніх досліджень, які підтверджують, що вживання надмірної кількості солі спричиняє активацію патологічного процесу за наявності РС. Так, постійне збільшення вживання натрію понад 2 г на день достовірно підвищує кількість загострень і утворення нових вогнищ на МРТ в 2,5 рази, а понад 4,8 г на день – в 3,4 і 3,6 рази відповідно. Механізми цього розкриті в останні роки: показано, що сіль індукує секрецію інтерлейкіну (ІЛ-) 17А і експресію мітохондріальної РНК, що має негативний вплив на перебіг імунопатологічного процесу.
В останні роки вивчається вплив паління на перебіг РС. Доведено, що ця звичка збільшує ризик РС (відношення шансів (ВШ) ~1,6) і має дозозалежний ефект – ризик підвищується зі збільшенням накопиченої дози (ВШ до 3). Навіть після відмови від паління протягом 5 років зберігається збільшений ризик розвитку цієї хвороби. Страждають не лише активні курці, але й пасивні, у них ризик також збільшується (ВШ 1,3-1,8). Негативна дія паління реалізується через вплив на імуномодулюючі властивості Т- і В-лімфоцитів [16].
Патогенез РС досить складний. Він складається з кількох послідовних етапів, кожний з яких переходить в наступний, і водночас всі ці процеси присутні разом у різних відділах ЦНС [17]. Схематично патогенез виглядає так. Починається патологічний процес в периферичній крові, де відбувається активація аутореактивних CD4+ клітин під час формування тримолекулярного комплексу. Активуючими агентами можуть виступати віруси або нейроспецифічні білки – фрагменти ОБМ, протеоліпідного протеїну (ПЛП), мієлінолігодендроцитарний глікопротеїн (МОГ) тощо. Відомо, що віруси мають короткі амінокислотні послідовності, які схожі з фрагментами (епітопами) деяких білків, зокрема нейроспецифічних. Тому завдяки молекулярній мімікрії імунні клітини можуть активуватися як проти чужорідних вірусних агентів, так і проти власних білків мієліну. Активуються і В-клітини, які утворюють антитіла до антигенів, у тому числі противірусні і протимозкові. Активовані клітини проходять через гематоенцефалічний бар’єр (ГЕБ), чому сприяє експресія молекул адгезії на поверхні клітин ендотелію судин і Т-лімфоцитів за участі матриксних металопротеїназ [18].
В мозку активовані імунні клітини взаємодіють з клітинами глії – астроцитами і мікроглією – і в результаті реактивації продукують прозапальні цитокіни (ІЛ-1, ІЛ-2, γ-інтерферон – γ-ІНФ, лімфотоксин – ЛТ, фактор некрозу пухлин-α – ФНП-α), що призводить до розвитку обмеженої запальної реакції і наступної за нею демієлінізації. При цьому припускається взаємодія не лише з власними аутоантигенами, але і з сторонніми агентами, зокрема вірусом, що вбудований у мембрану олігодендроцита або мієліну [19]. Механізми демієлінізації за умови РС різні: це може бути макрофагально-асоційована або антитіло-індукована демієлінізація, або викликана первинною олігодендроцитарною дегенерацією. Не останнє місце у розвитку патологічних процесів займає утворення активних метаболітів кисню і розвиток оксидантного стресу, який є загальним механізмом ураження нервової системи за наявності різних захворювань нервової системи [17].
В подальшому утворюються клони патогенних клітин і антитіл, розвивається множинна демієлінізація, пошкоджуються олігодендроцити. Це призводить до вторинної аксональної дегенерації з атрофією головного і спинного мозку, що найбільш виражено під час прогредієнтного перебігу РС. Таким чином, РС є не лише запальним та демієлінізуючим захворюванням, але й дегенеративним. Дефектні ділянки заміщуються астроцитарним пулом клітин з утворенням склеротичних бляшок. Крім того, є значні втрати нейронів: за даними МРТ, зменшується об’єм хвостатого ядра, відбувається вогнищеве потоншання церебральної кори.
Разом з процесом демієлінізації спостерігається також ремієлінізація, проліферація незрілих олігодендроцитів, у виникненні якої чимале значення мають нейротрофічні фактори (нейротрофіни, цитокіни, трансформуючі та інсуліноподібні фактори росту). Але, на жаль, мієлін у таких вогнищах ремієлінізації не можна назвати повноцінним як в морфологічному плані, так і у функціональному [20].
Імунопатологічні, запальні та демієлінізуючі процеси супроводжуються нейродегенеративними змінами та загибеллю аксонів, що має провідне значення у прогресуванні РС і виникненні незворотної інвалідизації хворих [17].
Переважно вогнища або бляшки локалізуються у ділянках перивентрикулярного простору, зорових нервів, стовбура головного мозку, мозочку, у бічних та задніх канатиках спинного мозку.
Клінічна картина. Виділяють декілька варіантів перебігу РС: ремітуючий (РРС), вторинно-прогресуючий (ВПРС) і первинно-прогресуючий (ППРС). РРС характеризується чергуванням загострень і ремісій. Під час загострення у пацієнта виникають нові симптоми або посилюються існуючі, і ці симптоми утримуються більш ніж 24 год за відсутності інфекції або будь-якої іншої причини. Саме загострення пов’язані з утворенням активних вогнищ запалення в речовині мозку. Ремісії можуть бути повними, коли симптоматика загострень зникає повністю, або неповними, якщо залишається неврологічний дефіцит після виходу з загострення. На початку захворювання ремісії, як правило, бувають повними, а іноді – спонтанними, тобто загострення завершується без лікування. Але з часом тяжкість загострень зростає, а ремісії стають неповними. Потрібно підкреслити, що під час ремісій патологічні процеси в організмі хворого не припиняються, незважаючи на відсутність клінічної активності захворювання.
Через декілька років РРС трансформується у ВПРС. Поступово загострення припиняються, а хвороба починає прогресувати, і в мозку домінують дегенеративні процеси. У середньому половина хворих переходять у ВПРС через 10 років хвороби.
Невеликий відсоток пацієнтів мають з самого початку прогресуючий варіант перебігу хвороби – ППРС (10-15%). Неврологічна симптоматика поступово зростає, інколи з періодами стабілізації. За такого варіанту перебігу в мозку також переважають дегенеративні процеси, які погано піддаються лікуванню. ППРС зазвичай починається у відносно старшому віці, після 40 років, розподіл чоловіків і жінок майже рівний, в неврологічному статусі домінує нижній спастичний парапарез.
В останні роки окремо виділяють клінічно ізольований синдром (КІС), що, по суті, відповідає терміну «дебют захворювання». Фактично це перше загострення РРС, яке може бути моносимптомним або полісимптомним і на відміну від гострого розсіяного енцефаломієліту не супроводжується порушенням свідомості, підвищенням температури тіла та психічними розладами. Частіше КІС виступає як ретробульбарний неврит (РН), поперечний мієліт, синдром незграбної руки. Як правило, на МРТ вже в цей час виявляються множинні вогнища демієлінізації.
Необхідно назвати ще один особливий варіант перебігу РС – агресивний, або варіант Марбурга. У 1906 р. О. Марбургом був описаний вкрай швидкий перебіг РС у молодої жінки, яка померла за місяць. Сьогодні до такого варіанта відносять бурхливий перебіг хвороби, який призводить до смерті пацієнта за 1 рік. У мозку такого хворого розвивається масивна запальна демієлінізація з залученням усіх відділів і переважним ураженням стовбура мозку.
Порушення провідності імпульсів по демієлінізованих шляхах ЦНС обумовлює розвиток неврологічної симптоматики, яка буває надзвичайно різноманітною. Центральні парези та паралічі внаслідок ураження пірамідних шляхів спостерігаються в розгорнутій картині РС майже у всіх хворих. Спочатку це парапарези нижніх кінцівок, але з часом приєднуються парези рук і розвиваються три- і тетрапарези. Розлади координаторної функції можуть бути результатом ураження мозочка з появою тріади Шарко (інтенційного тремору, ністагму і скандованої мови), а також мозочкової атаксії в позі Ромберга і під час ходьби. Координаторні порушення можуть виникати і внаслідок ураження шляхів глибокої чутливості, переважно в задніх канатиках. В таких випадках нарівні з порушенням суглобово-м’язової та вібраційної чутливості буде спостерігатися сенситивна атаксія. Дуже часто у пацієнта присутні обидва види атаксії – і мозочкова, і сенситивна.
У третини хворих РС починається з ураження зорових нервів або окорухових порушень. Пацієнти звертаються до офтальмолога зі скаргами на біль і різке зниження гостроти зору на одне, рідко – обидва ока, яке триває від одного до 3-4 тижнів. Діагностується РН, який пов’язаний з виникненням вогнищ демієлінізації у зоровому нерві. У більшості хворих за декілька тижнів зір починає покращуватись і зорова функція може повністю відновитись. Після перенесеного РН на очному дні формується збліднення, або атрофія скроневої половини диску зорового нерва.
Окорухові порушення частіше проявляються ністагмом і між’ядерною офтальмоплегією. Характерним на початку захворювання є монокулярний ністагм, але за умови ураження мозочка спостерігається грубий бінокулярний ністагм. Нерідко виникає двоїння в очах, яке зазвичай пов’язане з ураженням медіального поздовжнього пучка у стовбурі мозку і є результатом між’ядерної офтальмоплегії.
Різноманітні порушення чутливості є типовим симптомом РС. В першу чергу це парестезії в різних ділянках тіла, нерідко у вигляді стягуючого корсета на грудях або животі. Часто зустрічається і симптом Лермітта – відчуття проходження електричного струму вздовж хребта згори донизу під час згинання шиї. Біль є також частим симптомом у хворих на РС. Зазвичай це болі у інвалідизованих пацієнтів та у старших вікових групах, які супроводжують парез (так званий біль від слабкості – pain of weakness), або підвищення м’язового тонусу (spasticity pain). На болі, які пов’язані зі спастикою, скаржаться більше половини хворих на РС похилого віку з тривалим перебігом хвороби і більше 6,0 балів інвалідизації за шкалою Куртцке (J. Kurtzke) [21]. У хворих з РРС болі пов’язані з загостреннями, які залучають сенсорні провідники. Такі больові відчуття інколи тривають ще кілька місяців після загострення, можуть супроводжуватися тонічними м’язовими спазмами.
Головні болі нерідко зустрічаються в клінічній картині РС, навіть на ранніх стадіях хвороби. Повністю їх причини не зрозумілі, але зважають на ліквородинамічні порушення, судинний чинник, напруження м’язів шиї. Окрему групу становлять хворі з РС і прозопалгічним синдромом, у якому на першому місці реєструється невралгія трійчастого нерва.
Майже у всіх хворих з РС періодично виникають порушення сечовипускання частіше за центральним типом внаслідок демієлінізації пірамідних і ретикулоспинальних шляхів. Гіперактивність детрузора, яка виникає при цьому, проявляється імперативними покликами до сечовипускання. Можливе поєднання таких порушень з періодичними затримками сечовипускання внаслідок детрузорно-сфінктерної диссинергії.
Слідом за порушеннями сечовипускання виникає сексуальна дисфункція, яка фіксується і у чоловіків, і у жінок. Ступінь сексуальних розладів корелює з вираженістю неврологічного дефіциту і меншою мірою з тривалістю хвороби. Страждають не лише окремі складові сексуальної функції (лібідо, порушення оргазму тощо), але й стосунки між сексуальними партнерами.
Активне вивчення когнітивної сфери в останні роки показало, що вона порушується вже на самих ранніх етапах РС. Виявити це можна за допомогою нейропсихологічного тестування. У невеликої частини хворих фіксуються ознаки легкої деменції, подібної до лобно-підкіркової. Субстратом для таких порушень можуть бути як множинні вогнища демієлінізації у півкулях, так і атрофічні процеси в мозку.
Ще один характерний для РС симптом – втома – зустрічається більш як у 2/3 хворих. Цей симптом значно обтяжує стан пацієнтів, порушуючи їх повсякденну активність. Втома може виникати або посилюватися після навантаження і зменшуватися після відпочинку, тобто мати міастенічну складову, але може бути постійною й заважати пацієнту виконувати найпростіші дії.
Дещо рідше при РС відмічаються епілептичні напади та інші пароксизмальні стани, але можливі й випадки поєднання двох окремих захворювань – РС і епілепсії.
Відомі й інші симптоми і феномени РС. Це клінічна дисоціація між морфологічним станом структур та їх функціональними можливостями, погіршення стану хворих на РС при підвищенні зовнішньої температури, нестабільність окремих симптомів протягом дня. Ці симптоми не мають самостійного діагностичного значення, але за наявності розсіяної неврологічної симптоматики можуть доповнити клінічну картину.
Діагностика. Критерії діагнозу РС у ХІХ ст., коли J.-M. Charcot описав клінічні ознаки захворювання, базувалися лише на даних клініки. У ХХ ст. клінічні характеристики були доповнені лабораторними та нейровізуальними. У ХХI ст. відбулася систематизація діагностичних критеріїв із урахуванням нових можливостей. Отже, сучасний діагноз РС базується на комплексі критеріїв, таких як клініко-неврологічні, анамнестичні, лабораторні та нейровізуальні.
Клініко-неврологічні критерії враховують багатовогнищевість ураження ЦНС за даними топічної діагностики, тобто «дисемінацію у просторі», ураження «типових» систем та структур і поетапне виникнення вогнищ – «дисемінацію в часі».
Аналізуючи конституційно-анамнестичні дані, звертають увагу на вік пацієнтів: початок хвороби у віці від 16 до 45 років є найбільш типовим для РС. Важливим підґрунтям для діагностики є ознаки хронізації захворювання з багатовогнищевістю неврологічної симптоматики, наявність в анамнезі епізоду неврологічного дефіциту, який поновився протягом 3-4 тижнів, або симптоматика, що безперервно зростає або ремітує протягом кількох місяців.
Лабораторні критерії залежно від мети можна поєднати у групи:
І – підтвердження наявності чинників ризику РС:
- дослідження генетичних маркерів HLA-системи тощо;
- визначення олігоклонального імуноглобуліну G (Ig G) у спинномозковій рідині, наявність якого згідно з сучасними поглядами має діагностичне значення лише для ППРС;
ІІ – визначення активності імунопатологічного процесу:
- функціонального стану імунної системи, реакції пригнічення міграції лейкоцитів з нейроспецифічними білками, показників клітинної сенсибілізації до нейроспецифічних білків, рівня аутоантитіл до них, імунологічні тести першого та другого рівня для контролю початкового статусу та моніторингу терапії;
- цитокінового та інтерферонового статусу для визначення ступеня запального процесу: вміст у крові та лікворі ФНП-α, трансформуючого фактора росту-β, ІЛ-10, розчинних форм міжклітинних молекул адгезії (ICAM) та молекул адгезії клітин судин (VCAM), кількісне визначення загального сироваткового інтерферону та інтерфероногенної спроможності лейкоцитів;
ІІІ – визначення метаболічних порушень, рівня ненасичених та поліненасичених жирних кислот, процесів перекисного окислення ліпідів тощо.
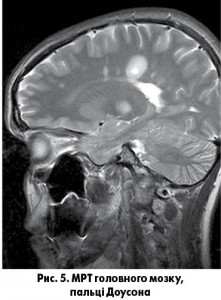
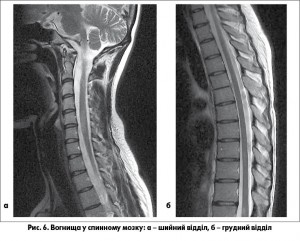
Методи нейровізуалізації: МРТ з потужністю магнітного поля не менше 1 Тесла – виявляє множинні вогнища демієлінізації у білій речовині головного мозку в перивентрикулярних просторах, навколо рогів і вздовж тіл бічних шлуночків (рис. 4), у мозолистому тілі з характерною ознакою у вигляді «пальців Доусона» (рис. 5), у стовбурі мозку та мозочку, в зорових нервах, у спинному мозку зазвичай на рівні шийних та верхньогрудних сегментів (рис. 6). Спінальні вогнища мають такі особливості. Вони сигароподібні (в сагітальному розрізі), розміром до 2-3 сегментів довжиною, охоплюють частину діаметра спинного мозку з ексцентричною локалізацією. Рідко виявляється мас-ефект.
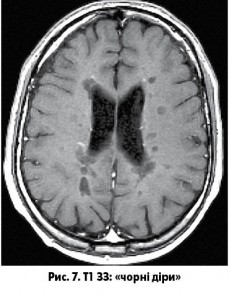
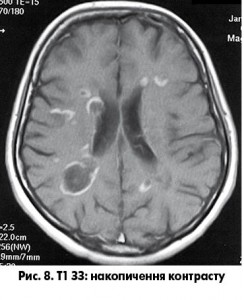
Вогнища на МРТ гіперінтенсивні у Т2-зваженому зображенні (ЗЗ), у Т1 зображенні – ізо- або гіпоінтенсивні. Хронічні вогнища зі стійкою втратою аксонів можуть візуалізуватися як «чорні діри» (рис. 7). Розміри вогнищ можуть бути різними – більш характерні для РС вогнища розміром >3-4 мм. Накопичення вогнищами контрастної речовини, яка містить препарати гадолінію, підтверджує активність процесу (рис. 8).
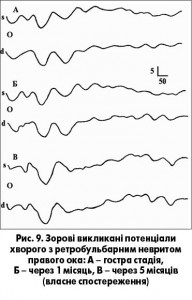
В діагностиці РС використовують викликані потенціали головного та спинного мозку різної модальності – зорові, сомато- сенсорні, слухові тощо. Вони допомагають підтвердити наявність вогнищ демієлінізації, зокрема субклінічних – тих, які не визначаються при обстеженні неврологічного статусу. Цей метод дозволяє також визначити ступінь ураження провідних шляхів та динаміку їх змін під час лікування (рис. 9).
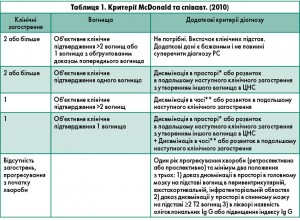
Сьогодні діагноз РС базується на критеріях W.I. McDonald та співавт., переглянутих у 2010 р. (табл. 1) [22]. Вони враховують об’єктивне підтвердження дисемінації вогнищ як у часі, так і в просторі, об’єднують МРТ-зміни з клінічними та іншими параклінічними даними (викликані потенціали, показники ліквору), полегшують постановку діагнозу при різних типах РС, включаючи моносимптомний, типовий ремітуючий та постійно прогресуючий, без явних атак і ремісій. За цими критеріями виділяють три варіанти діагнозу: РС, можливий РС (у випадках ризику РС, але при сумнівному діагнозі) і відсутність РС.
Параклінічні докази діагнозу РС:
* Докази дисемінації в просторі:
- >1 Т2 вогнища на МРТ у мінімум двох з чотирьох областей ЦНС: перивентрикулярній, юкстакортикальній, інфратенторіальній або спинному мозку
- накопичення контрасту не вимагається для дисемінації в просторі
- якщо пацієнт має симптоми ураження стовбура мозку або спинного мозку, ці вогнища виключаються з підрахунку.
** Докази дисемінації в часі:
- нові Т 2 та/або вогнища, які накопичують контрастну речовину, на наступній МРТ відносно попередньої, незалежно від терміну проведення МРТ
або
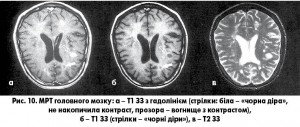
- одночасна присутність на МРТ безсимптомних вогнищ, що накопичують і не накопичують контраст в будь-який час обстеження (рис. 10).
Саме останній критерій дозволяє значно прискорити діагностику РС на ранніх етапах захворювання. Сьогодні очевидна безперечна необхідність швидкої та ранньої діагностики РС завдяки відомим можливостям превентивної імуномодулюючої терапії, початок якої на стадіях мінімального неврологічного дефіциту дозволяє сповільнити інвалідизацію і покращити якість життя хворих на РС.
Ступінь неврологічного дефіциту оцінюють за розширеною шкалою оцінки ступеня інвалідизації Expanded Disability Status Scale (EDSS) [21]. Шкала враховує стан різних функціональних систем: зорової, рухової, чутливої, координаторної, тазових органів, стовбурові функції, зміни інтелекту. За сумою балів від кожної системи вираховують загальний бал інвалідизації. Проведення періодичної оцінки бала EDSS дозволяє контролювати ступінь і швидкість прогресування інвалідизації пацієнта.
Диференційна діагностика РС заслуговує окремої статті. У типових випадках захворювання молодих людей з необхідними даними додаткових методів діагноз не викликає труднощів. Але інколи, особливо на початку захворювання, буває потрібна диференційна діагностика з інфекційними, судинними, дисметаболічними, спадковими, системними захворюваннями сполучної тканини, пухлинами тощо [5, 17].
Сучасні принципи терапії РС можна об’єднати в два положення. По-перше, рекомендується ранній початок лікування за умови мінімальної інвалідизації пацієнта, по-друге, лікування призначається відповідно до перебігу і стадії РС.
У стадії загострення РРС безперечна ефективність показана для терапії кортикостероїдними препаратами за схемою пульс-терапії великими дозами коротким курсом: внутрішньовенне крапельне введення 1 г на добу метилпреднізолону протягом 3-5 днів. Для попередження розвитку негативних явищ з боку шлунково-кишкового тракту можна призначити інгібітори шлункової секреції. В перші роки захворювання альтернативою кортикостероїдної терапії може бути проведення плазмаферезу [6, 23]. Ефективність протирецидивної терапії найкраща у перші дні – до двох тижнів загострення. Перші легкі загострення можуть зникати самостійно, без лікування, з розвитком так званої спонтанної ремісії. Поновлення спочатку бувають повними, але з часом така терапія допомагає дедалі менше. Тому актуальним постає питання попереджувальної терапії за допомогою препаратів, які змінюють перебіг РРС. Таке лікування починають у стадії ремісії і продовжують тривалим і безперервним курсом, зазвичай роками [4].
До препаратів першої лінії терапії відносять β-інтерферони 1b і 1а та глатирамеру ацетат (ГА), які мають рівень доказовості А (клас 1). b-інтерферони забезпечують антигеннеспецифічний ефект: знижують рівень експресії антигенпрезентуючих молекул HLA-системи, пригнічують проліферацію Т-клітин та активність макрофагів, знижують рівень експресії молекул адгезії на ендотеліальних клітинах, підвищують продукцію протизапальних і пригнічують дію прозапальних цитокінів. ГА належить до препаратів антигенспецифічної терапії і забезпечує конкуренцію й заміну білків мієліну (ОБМ, МОГ, ПЛП) у механізмі антигенпрезентації під час взаємодії з молекулами HLA II класу, створює ГА-специфічні Т-супресорні клітини, які перехресно реагують з ОБМ, а також адекватно впливає на продукцію цитокінів. Такі ефекти не відбуваються в одну мить, і реально оцінити ефективність лікування можна лише за 6-8 місяців. Критеріями оцінки слугують такі показники, як відсутність загострень або принаймні зменшення їх частоти, тяжкості й тривалості, призупинення або зменшення швидкості прогресування стійких неврологічних порушень, які обумовлюють інвалідність, а також за даними МРТ – відсутність утворення нових вогнищ і поглиблення нейродегенеративних змін. Препарати першої лінії сьогодні добре вивчені й широко використовуються в усьому світі, не виключаючи й Україну, завдяки державній програмі забезпечення хворих на РС.
Але не у всіх хворих лікарі бачать достатній позитивний результат такого лікування, тому нерідко постає питання про необхідність ескалації терапії. Невдалою вважається терапія, якщо у хворого розвивається 2 загострення на рік або 3 загострення за 2 роки, відбувається збільшення показників EDSS на 2 бали за рік. Разом з тим дискутабельним залишається питання збільшення вогнищ на МРТ без ознак підвищеної клінічної активності. Пропонується не міняти лікування, якщо утворюється 2-3 нових вогнища протягом 1-2 років. Предикторами невдалої терапії препаратами першої лінії, зокрема інтерферонами, можуть бути різні причини, наприклад, утворення нейтралізуючих антитіл до препарату. Сьогодні активно розробляється напрям з’єднання науки і передових технологій, який дозволить визначити біомаркери чутливості або, можливо, толерантності до тих чи інших препаратів, але широке застосування цих даних попереду. Тому у разі неефективності лікування вищезазначеними препаратами поки що йдеться про доцільність переведення хворих на другу лінію терапії.
Такий перехід показаний тим, у кого відбувалися рецидиви (більше одного за попередній рік терапії) і утворилися 9 і більше нових T2 вогнищ або більше одного вогнища, що накопичують контрастну речовину. Також лікування препаратами другої лінії з самого початку показано пацієнтам зі стрімким розвитком хвороби, тяжким РС, з >2 інвалідизуючими рецидивами на рік і вищезазначеними змінами на МРТ.
До препаратів другої лінії належать моноклональні антитіла – специфічні антитіла (імуноглобуліни), що дозволяють обмежити патологічну активність окремих груп (клонів) клітин, наприклад цитотоксичних CD20, 25 тощо. В Україні зареєстрований наталізумаб, який є гуманізованим моноклональним антитілом до однієї з молекул адгезії (альфа-4 бета-1-інтегринів) на поверхні Т-лімфоцитів, які відповідають за прикріплення лімфоцитів до ендотелію судин під час проникнення через ГЕБ. Препарат таким чином блокує вихід активованих лімфоцитів із судинного русла до вогнища запалення у ЦНС; призначається як монотерапія для внутрішньовенного введення з інтервалом 4 тижні.
Це дозволяє досягнути значної ефективності, практично вдвічі більшої за препарати першої лінії, особливо у хворих з тяжким перебігом РС. Він зменшує кількість загострень у 68% пацієнтів протягом першого року, ризик прогресування хвороби – у 54% хворих, позитивно впливає на МРТ-картину, зменшуючи запалення, кількість нових і активних вогнищ демієлінізації [24]. Але таке лікування потребує контролю за станом противірусного імунітету, зокрема до поліомавірусу JCV (John Cunningham virus, вірус Джона Каннінгема), активація якого у разі імуносупресії (попередньої або внаслідок тривалого застосування наталізумабу) призводить до виникнення прогресуючої мультифокальної лейкоенцефалопатії. Це тяжке ураження ЦНС з порушенням координації, зору, мовних функцій, тяжкими когнітивними розладами має поганий прогноз для життя, більшість хворих помирають, бо ефективних засобів лікування цієї хвороби наразі не існує.
Інший препарат другої лінії, який зареєстрований в Україні, – фінголімод – належить до модуляторів рецептора сфінгозин-1-фосфату (S1P). Він перешкоджає виходу аутореактивних лімфоцитів з лімфовузлів і зменшує, таким чином, проникнення цих лімфоцитів у ЦНС [25, 26]. Результатом є зниження частоти загострень на 52% порівняно з препаратами групи інтерферонів і на 30% сповільнення прогресування інвалідизації. Таблетована форма (0,5 мг на добу) є зручною для пацієнтів, але лікування починають під контролем лікаря з щогодинною реєстрацією артеріального тиску, пульсу, ЕКГ у зв’язку з можливим розвитком брадиаритмії та атріовентрикулярної блокади 1-го ступеня. З можливих віддалених побічних ефектів потрібно назвати зниження числа лімфоцитів периферичної крові, макулярний набряк через декілька місяців лікування. Були зафіксовані випадки герпетичного енцефаліту, тому перед початком лікування у пацієнтів визначають наявність антитіл до вірусу Herpes zoster.
У випадках агресивного перебігу РС призначають мітоксантрон за традиційною схемою (зазвичай в дозі 12 мг/м2 внутрішньовенно 1 раз на 3 місяці) або поєднання мітоксантрону і метилпреднізолону. Широкий спектр побічних ефектів цитостатиків (лейкопенія, кардіотоксичність, гепатотоксичність) обмежує їх використання у хворих на РС.
В літературі можна знайти роботи, присвячені застосуванню внутрішньовенного імуноглобуліну для лікування як загострень, так і більш тривалого під час ремісій, але поки що доказова база для такого лікування остаточно не сформована.
У разі прогресуючого перебігу РС можливості ефективного лікування набагато менші. Це пояснюють домінуванням інших патогенетичних характеристик патологічного процесу, а саме – нейродегенеративних та атрофічних процесів, на які поки що суттєво вплинути не вдається. Використовують пульс-терапію кортикостероїдами, b-інтерферони, цитостатики, моноклональні антитіла. Постійно ведеться пошук нових препаратів, здатних не лише припинити запальний процес у ЦНС, але й покращити ремієлінізацію, зменшити нейродегенерацію та стимулювати репарацію у ЦНС.
Симптоматичне лікування застосовується в усіх випадках за необхідності корекції окремих симптомів, таких як спастичність, болі, атаксія і тремор, дисфункція сексуальна і тазових органів, пароксизмальні стани, психічні та когнітивні розлади, підвищена втомлюваність. Симптоматична терапія і медико-соціальна реабілітація охоплюють не лише поновлення рухових і чутливих функцій, нормалізацію психічного стану, працездатності, але й заходи з максимально можливого поновлення соціальної активності хворого, підтримки його незалежності, реального покращення якості життя, що має важливе значення в корекції неврологічних проявів у хворих на РС [27].
Підводячи підсумок, можна відмітити головні риси проблеми РС сьогодні. По-перше, відбулася зміна «іміджу» РС, переведення його з розряду хвороби-вироку у групу хвороб з можливим контролем і корекцією симптомів. Для цього необхідним і сьогодні можливим є раннє призначення терапії, що може змінити перебіг РС, імуномодулюючих препаратів першої або за необхідності другої лінії для збереження стабільності клінічної картини, запобігання загостренням і прогресуванню хвороби. І нарешті, останнє буде можливим за умови ранньої діагностики РС за сучасними критеріями на етапі РРС, коли таке лікування може бути ефективним. Чимала роль у визначенні групи ризику РС відводиться першій ланці медичної допомоги – лікарям загальної практики – сімейним лікарям. Наразі розроблено уніфікований клінічний протокол надання допомоги хворим на РС на різних рівнях – первинних, вторинних та третинних закладах охорони здоров’я, в якому чітко визначено положення і необхідні дії лікарів цих установ [6]. Саме на первинній ланці мають бути виявлені пацієнти з підозрою на РС і своєчасно направлені на подальше обстеження і уточнення діагнозу. Від координованості дій лікарів усіх ланок і буде залежати успішність надання допомоги окремому хворому і загалом такому контингенту хворих в країні.
Література
- Шмид Т.Е., Яхно Н.Н. Рассеянный склероз: руководство для врачей. М.: МЕДпресс-информ, 2012. – 272 с.
- Malik O., Donnelly A., Barnett M. Fast Facts: Multiple sclerosis. Oxford, Health Press limited, 2014. 136 p.
- Murray J. Multiple sclerosis – the history of a disease. New York: Demos Medical Publishing; 2005, 168 p.
- Birnbaum G. Multiple sclerosis. Clinical guide to diagnosis and treatment. Oxford University Press, 2013, 152 p.
- Scolding N., Wilkins A. Multiple sclerosis. Oxford University Press. 2012. 79 p.
- Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Розсіяний склероз. 2016. dn_20160222_1_dod.rar
- www.center-hc.ru/diseases/…/epidemiology_of_multiple_sclerosis.htm
- Гусев Е.И., Завалишин И.А., Бойко А.Н. Рассеянный склероз и другие демиелинизирующие заболевания. М: Миклош, 2004. – 540 с.
- Dyment D.A., Ebers G.C., Sadovnik A.D. Genetics of Multiple sclerosis. Lancet Neurol. 2008; 7; 268-277.
- Oksenberg J.R. et al. The genetics of Multiple sclerosis: SNPs to pathways to pathogenesis. Nat. Rev. Genet. 2008; 9 (7); 516-526.
- International Multiple Sclerosis Genetics Consortium (IMSGC). Analysis of immune-related loci identifies 48 new susceptibility variants for Multiple sclerosis. Nat. Genet. 2013; 45; 1353-1360.
- Ramagopalan S.V., Dobson R., Meier U.C., Giovannoni G. Multiple sclerosis: risk factors, prodromes, and potential causal pathways. Lancet Neurol. 2010; 9; 727-739.
- Ascherio A., Munger K.L. Epstein-barr virus infection and Multiple sclerosis: a review. J. Neuroimmune Pharmacol. 2010; 5(3); 271-277.
- Ascherio A., Munger K.L., Simon K.C. Vitamin D and Multiple sclerosis. Lancet Neurol. 2010; 9 (6); 599-612.
- Ebers G.C. Environmental factors and Multiple sclerosis. Lancet Neurol. 2008; 7; 268-277.
- Ascherio A., Munger K.L., Lunemann J.D. The initiation and prevention of Multiple sclerosis. Nat. Rev. Neurology 2012; 8; 602-612.
- Завалишин И.А., Спирин Н.Н. и соавт. Хронические нейроинфекции. Гл. 12. Рассеянный склероз. М: ГЭОТАР-Медиа, 2011. С. 436-465.
- Brown K.A. Factors modifying the migration of lymphocytes across the blood-brain barrier. Int. Immunopharmacol. 2001; 1; 2043-2062.
- Kesselring J. et al. Multiple sclerosis. Cambridge, 1997, 214 р.
- Fancy S.P., Kotter M.R., Harrington E.P. et al. Overcoming remyelination failure in Multiple sclerosis and other myelin disorders. Exp. Neurol. 2010; 224; 18-23.
- Kurtzke J.F. Rating neurologic impairment in Multiple sclerosis: an expanded disability status scale (EDSS). Neurology. 1983; 33; 1444-1452.
- Polman C.H., Reingold S.C., Banwell B. et al. Diagnostic criteria for Multiple sclerosis: 2010 revisions to the McDonald criteria. Ann. Neurol. 2011; 69; 292-302.
- NICE. Multiple sclerosis management of multiple sclerosis in primary and secondary care. Issued: October 2014. NICE clinical guideline 186. guidance.nice.org.uk/cg186.
- Polman C.H. Monoclonal antibodies for MS therapy: natalizumab // Eur. J. of Neurol. Abstracts of the 13th Congress of the EFNS, Florence, Italy. – 2009. – V. 16, Suppl. 3 – С. 2.
- Brinkmann V., Davis M.D., Heise C.E. et al. The immune modulator FTY720 targets sphingosine 1-phosphate receptors. J. Biol. Chem. 2002; 277: 21453-21457.
- Schwab S.R., Cyster J.G. Finding a way out: lymphocyte egress from lymphoid organs. Nat. Immunol. 2007; 8: 1295-1301.
- De Sa J.C., Airas L., Bartholome E. et al. Symptomatic therapy in multiple sclerosis: a review for a multimodal approach in clinical practice. Ther. Adv. Neurol. Disord. 2011; 4; 139-168.