2 червня, 2016
Диагностические и перспективные лабораторные маркеры болезни Альцгеймера

Болезнь Альцгеймера (БА) – тяжелое нейродегенеративное заболевание головного мозга, приводящее к потере памяти и прогрессирующей деградации личности. После определения диагноза продолжительность жизни больного колеблется от 5 до 8 лет, редко – до 10-15. В группу риска входят люди старше 60 лет независимо от их национальности и социально-экономического статуса. Сегодня в странах с высоким уровнем доходов БА страдают от 2 до 5% лиц старше 60-65 лет и от 11 до 20% – старше 70-80 лет. Общее количество больных БА в мире составляет >37 млн человек. Впервые БА была описана в 1907 г. немецким психиатром Алоисом Альцгеймером, однако только в последние десятилетия началось более активное исследование ее причин, симптомов, факторов риска, методов диагностики и лечения.
Если в начале XX в. БА рассматривалась как редкое заболевание, то на сегодняшний день распространенность данной патологии носит характер эпидемии.
По прогнозам исследователей, в 2030 г. диагноз «болезнь Альцгеймера» может быть поставлен 66 млн человек, а в 2050 г. БА может поразить около 115 млн человек во всем мире. Число случаев заболеваемости БА разное в разных регионах мира. Так, в некоторых странах Африки и Азии оно составляет (на 100 тыс. человек) <50 случаев, в то время как, например, в Финляндии – 250. Такое неравномерное распределение заболеваемости БА связано прежде всего с возрастным фактором (в экономически и социально благополучных странах много людей доживает до глубокой старости). БА занимает 4-е место среди причин смертности людей пожилого возраста (после болезней сердца, онкологических заболеваний и инсульта) и 3-е место среди наиболее дорогостоящих для общества заболеваний (после болезней сердца и онкологии). Согласно статистике средняя продолжительность жизни пациента с БА составляет 7 лет и только 3% больных удается перешагнуть 15-летний рубеж. Поэтому использование методов диагностики БА, как существующих, так и новых (особенно на ранних стадиях), является чрезвычайно важным для дальнейшего лечения пациентов.
Для диагностики БА применяются нейрофизиологические и лабораторно-диагностические методы исследования.
Нейрофизиологические методы
1. Электроэнцефалография (ЭЭГ)
ЭЭГ представляет собой исследование электрической активности клеток головного мозга. На ранних стадиях заболевания показания ЭЭГ не имеют характерных особенностей, однако данный метод дает возможность исключить другие патологии центральной нервной системы (ЦНС) (болезнь Крейтцфельта-Якоба и др.). На развернутой стадии заболевания ЭЭГ уже позволяет выявить характерные для БА изменения и помогает поставить правильный диагноз.
2. Компьютерная томография (КТ)
На стадии развернутых клинических проявлений заболевания КТ способна выявить анатомические поражения головного мозга (увеличение желудочков, атрофия коры больших полушарий, уменьшение размеров головного мозга).
3. Позитронно-эмиссионная томография (ПЭТ)
ПЭТ головного мозга – исследование, позволяющее с помощью специального избирательно накапливающегося в клетках радиоактивного фармакологического вещества определить параметры внутриклеточного обмена веществ в разных участках головного мозга. В отличие от стандартной КТ данный метод позволяет выявить самые ранние доклинические стадии БА. Кроме того, ПЭТ дает возможность отличить деменцию альцгеймеровского типа от других видов дементных состояний (сосудистая деменция, деменция лобного типа, деменция с тельцами Леви, деменция при болезни Паркинсона).
Лабораторные методы
1. Рутинные тесты:
• общий анализ крови и мочи, исследование функции щитовидной железы (тироксин, трийодтиронин, тиреотропный гормон), электролиты, фолиевая кислота, витамин В12, реакция Вассермана, анализ крови на сифилис и ВИЧ, гомоцистеин, глюкоза, холестерин, липиды.
2. Специальные тесты:
• бета-амилоид и тау-белок в спинномозговой жидкости (СМЖ), генотипирование, тест пролиферации лимфоцитов;
• новые перспективные прогностические тесты.
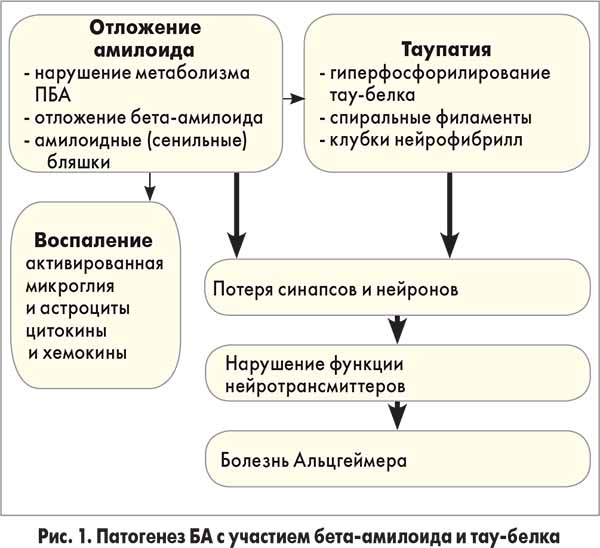
Одними из основных лабораторных маркеров БА являются бета-амилоид (отложение амилоида) и тау-белок (гиперфосфорилированием белка) (рис. 1).
Лабораторные маркеры БА
I. Бета-амилоид в СМЖ
Бета-амилоид (amyloid beta, Aβ) представляет собой короткий пептид, состоящий из 39-43 аминокислот с М.м. 4,2 кДа, который обладает сильной склонностью к образованию β-складчатой структуры, олигомеризации и формированию агрегатов.
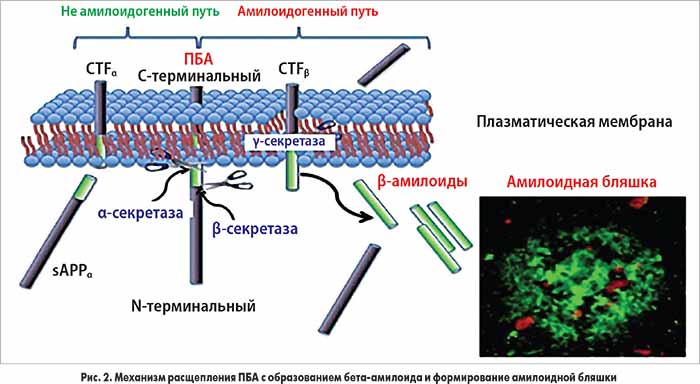
Aβ образуется из более крупного трансмембранного белка-предшественника (предшественник бета-амилоида, ПБА) с М.м. 100-140 кДа, выполняющего трофическую и защитную функции. ПБА расщепляется под действием группы протеаз, известных как секретазы. Амилоидогенный участок β-ПБА составляет часть внеклеточного домена белка (28 аминокислотных остатков) и часть трансмембранного домена (11-15 аминокислот). ПБА подвергается ферментативному расщеплению в клетках ЦНС в норме и патологии. Альфа-секретаза расщепляет ПБА таким образом, что дальнейший метаболизм идет по не амилоидогенному пути и приводит к формированию растворимых амилоидов. ПБА также может быть расщеплен бета-секретазой на растворимый β-ПБА и остающийся в цитоплазме 99-аминокислотный фрагмент, который, в свою очередь, может подвергнуться действию гамма-секретазы, что приводит в образованию бета-амилоидов 1-40 и 1-42 (рис. 2).
Согласно «амилоидной гипотезе» бета-амилоид, по не выясненным до конца причинам, образует нейротоксические растворимые олигомеры, которые в дальнейшем агрегируют с образованием нерастворимых амилоидных бляшек в определенных участках головного мозга. По данным многочисленных исследований, агрегаты бета-амилоида, включая олигомеры, губительно действуют на нервные клетки, нарушая их нормальное функционирование, и вызывают симптомы БА. В недавних работах было установлено, что ионы переходных металлов, такие как цинк, медь или железо, способствуют процессу агрегации пептида. Усеченная форма бета-амилоида, состоящая из аминокислотных остатков 17-42, не способна к агрегации in vivo, поэтому участок 1-16, называемый металлсвязывающим фрагментом бета-амилоида, играет ключевую роль в процессе образования амилоидных бляшек. При БА бета-амилоид 1-42 аккумулируется в ткани мозга в виде нерастворимых бляшек, что объясняет снижение уровня растворимого бета-амилоида 1-42 в церебральной СМЖ (ЦСМЖ). Изменение уровня данного протеина имеет прогностическое значение при умеренных когнитивных нарушениях. Причина аккумулирования данного протеина не выяснена, наиболее вероятной считается нарушение его выведения из ЦСМЖ в кровоток через гематоэнцефалический барьер.
Методы определения бета-амилоида
Это такие методы, как электронная микроскопия, масс-спектрометрия, иммунофлюоресценция, иммуногистохимия. В практической медицине широко применяется метод ELISA (фермент-связанный иммуносорбентный метод). Компании, которые производят наборы для определения бета-амилоида c использованием метода ELISA: Biorbyt, Fitzgerald Industries International, Wako Chemicals USA Inc., Raybiotech Inc., DRG International Inc. (США); Abcam, Abbexa Ltd. (Англия); IBL International GmbH (Германия).
Референсные величины бета-амилоида в СМЖ с использованием метода ELISA
В работе N. Andreasen и соавт. было показано, что уровни бета-амилоида в СМЖ были меньше у пациентов с БА (709±304 пг/мл) в сравнении с контрольной группой (1678±436 пг/мл). У пациентов с БА бета-амилоид уменьшался (<1130 пг/мл), особенно на ранних стадиях. Результаты, свидетельствующие о снижении содержания бета-амилоида при БА, представлены также в работе Т. Sunderland и соавт.
Исследователи А. Dorey и М. Sjogren определили, что у пациентов, не страдающих БА, уровень Aβ42 в СМЖ составляет >500 нг/л независимо от возраста.
Биомаркеры бета-амилоида могут служить индикаторами патофизиологического процесса альцгеймеровского типа как на ранних додементных стадиях заболевания, так и до появления его клинических симптомов. Они могут определяться за 10-20 лет до развития клинических симптомов, а значение приобретают на более поздних стадиях заболевания, являясь индикаторами распространения и прогрессирования патофизиологического процесса.
II. Тау-белок
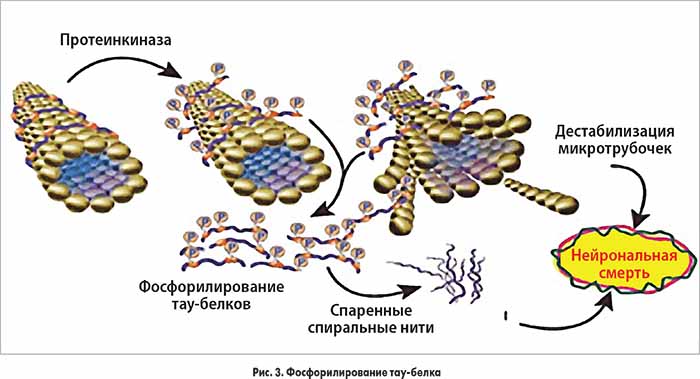
В экспериментальных работах показано, что физиология и морфология нейрона во многом определяются архитектурой его цитоскелета, основой которого являются белки нейрофиламентов. Тау-белок ассоциирован с микротрубочками, стабилизируя нейрональный цитоскелет и участвуя в везикулярном транспорте и обеспечении полярности аксонов. Этот белок скрепляет и стабилизирует микротрубочки, обеспечивающие перенос через цитоплазму нейронов клеточных органелл, гликопротеидов и других образований. Способность тау-белка скреплять микротрубочки объясняется его способностью взаимодействовать с тубулином, что связано с наличием у него нескольких фосфатных групп. В норме тау-белки определяются преимущественно в структурах нейрона, в то время как в условиях патологии они определяются и в других различных тканях и жидкостях. Для тау-белка характерна биохимическая гетерогенность в различных субпопуляциях нейронов. Функциональное состояние тау-белка зависит от уровня его фосфорилирования. При нормальном фосфорилировании он является стимулятором роста нейрона, регулятором аксонального транспорта и поддержки стабильности микротрубочек. Чрезмерное фосфорилирование способствует агрегации с образованием токсических олигомеров, выходом его из микротрубочек с дальнейшей дезорганизацией последних (рис. 3).
В митохондриях, лишенных бесперебойной доставки по микротрубочкам субстратов окисления и кислорода, наблюдается разобщение дыхательной цепи и активация свободнорадикального окисления активными формами кислорода. Все это приводит к повреждению аксона вследствие дегенерации и апоптозу нейрона.
Референсные значения тау-белка в СМЖ (в зависимости от возраста) с использованием метода ELISA:
21-50 лет – < 300 нг/л;
51-70 лет – < 450 нг/л;
71-93 года – < 500 нг/л.
Компании – производители тау-белка с использованием метода ELISA: LifeSpan BioSciences, NeoScientific, Biomatik, Raybiotech Inc. (США); Abbexa Ltd (Англия); BIOTREND Chemikalien GmbH, Biotrend (Германия); Elabscience (Китай); Abnova Corporation (Тайвань).
Тау-белок, в отличие от бета-амилоида, образующего бляшки снаружи клеток головного мозга, накапливается внутри нейронов. В СМЖ он попадает после гибели клеток.
Взаимоотношение между тау-белком и бета-амилоидом
В экспериментальных работах с использованием животных была доказана связь между тау-белком и бета-амилоидом. Сущность эксперимента: больной мыши ввели иммунные антитела против бета-амилоида непосредственно в ту часть мозга (гиппокамп), где бляшки из этих фрагментов возникали чаще всего. Через 3 дня после инъекции антител бляшки в мозге мыши исчезли, а через 5 дней исчезли и нити тау-белка. По мнению ученых, это является самым полным доказательством того, что именно накопление бета-амилоида ведет к накоплению тау-белка.
III. Генетическое тестирование
Наследственно-обусловленные формы БА
Полагают, что основное значение в возникновении указанного заболевания имеет генетическая предрасположенность. Исследование БА привело к идентификации трех генов, ответственных за развитие семейных форм заболевания:
• 21-я хромосома (локализован ген амилоидного предшественника – АПБ);
• 14-я хромосома (ген пресенилин‑1 – PSN‑1);
• 1-я хромосома (ген пресенилин‑2 – PSN‑2).
Носители мутаций в гене АПБ встречаются у 3-5% всех семей с пресенильным типом заболевания. Мутации в гене PSN‑1 оказались ответственны за 60-70% всех ранних (пресенильных) случаев семейной формы БА. Мутации в гене PSN‑2 встречаются очень редко. Мутации в гене PSN‑1 обязательно проявляются в возрасте от 30 до 50 лет.
Мутации, вовлеченные в возникновение БА
В настоящее время важным генетическим фактором риска подверженности позднему развитию БА считается недавно идентифицированный e4-изоморфный вариант гена аполипопротеина Е (АроЕ). АроЕ – белок со множественными функциями – экспрессируется в головном мозге – но не в нейронах, а в глиальных клетках. АроЕ участвует в процессах регенерации при повреждениях ЦНС. Получены доказательства участия АроЕ в компенсаторном холинергическом синаптогенезе и взаимосвязи генотипа АроЕ и холинергического дефицита при БА, а именно: снижение активности ацетилхолинтрансферазы в гиппокампе и височной коре обратно пропорционально числу копий аллеля e4 гена АроЕ.
IV. Тест пролиферации лимфоцитов LymPro Test®
На ранних стадиях болезни часто трудно отличить БА от других причин деменции. Однако именно в самом начале развития заболевания чрезвычайно важно точно поставить диагноз, т. к. это дает возможность диагностически различать потенциально излечимые формы слабоумия, которые в дальнейшем можно будет эффективно лечить. Ранняя диагностика является обязательным условием для любой формы терапевтического вмешательства в нейродегенеративный процесс БА. Такую уверенность можно обеспечить только на основе специальных биомаркеров БА, т. е. легко определяемых биологических изменений, обладающих высокой чувствительностью и специфичностью для данной патологии.
Одним из таких специфических биомаркеров является тест пролиферации лимфоцитов LymPro Test®, разработанный компанией Amarantus BioScience Holdings, Inc. (CША). Как набор для коммерческого использования LymPro Test® появился на рынке диагностических средств в 2014 г. Принцип LymPro Test® основан на определении количества митогенетически экспрессируемого маркера поверхности клетки – CD69, периферически доступных клеток (лимфоцитов) до и после стимуляции митогеном. Коэффициент стимуляции представляет собой признак как ранней стадии БА, так и предрасположенности к этой болезни.
Интерпретация теста:
– Если при стимуляции митогеном уровень CD69 повышается, это свидетельствует о том, что клеточный механизм деления является нормальным и БА отсутствует.
– Если CD69 не повышается, БА более вероятна.
Перспективные тесты для диагностики БА
Резистентность к инсулину в головном мозге
Группа ученых под руководством K. Talbot изучала сигнальный путь инсулина в тканях мозга человека. В результате исследований обнаружилось, что чрезмерная активность белков сигнального пути инсулина в головном мозге вызывает образование амилоидных бляшек, отрицательно влияющих на кратковременную и долговременную память, а также на познавательную функцию. В результате ученые пришли к выводу, что устойчивость клеток мозга к инсулину следует считать характерным ранним признаком БА. У другой группы ученых, под руководством F. Felice, был тот же предмет исследования. Свои эксперименты они проводили на мышах и приматах. Было показано, что белок, принадлежащий к молекулам сигнальных путей инсулина в мозге, одинаковым образом изменяется и при сахарном диабете (СД) 2 типа, и при БА. В ткани мозга пациентов с БА обнаружилось повышение уровня тех же сигнальных факторов, что и у больных с диабетом. Это позволило исследователям условно отнести БА к СД 3 типа.
Белок А68
Белок мозга А68 может служить диагностическим маркером БА. Было обнаружено, что он накапливается в нейронах головного мозга пациентов с БА на ранних стадиях заболевания. Предполагается, что А68, являясь самофосфорилирующимся ферментом, может выступать в роли протеинкиназы для тау-белков, которые ассоциированы с парными спиральными филаментами нейрофибриллярных клубочков. В настоящее время проводятся исследования, направленные на повышение чувствительности и специфичности теста на наличие А68.
Церамиды
Церамиды представляют собой подкласс липидов, состоящих из сфингозина и жирной кислоты. Они являются важным липидным компонентом клеточной мембраны. Высокий уровень церамидов в крови может служить прогностическим фактором развития БА. Обнаружена связь между высоким уровнем церамидов в крови, нарушением памяти и уменьшением объема гиппокампа. В одном из исследований было установлено, что с ростом уровня церамидов повышался риск БА, в то время как в отношении сфингомиелинов такой связи обнаружить не удалось. Предполагается, что существует пороговый эффект для уровня церамидов. Высокий уровень является фактором риска БА, низкий, напротив, служит защитным фактором. Тем не менее, для того чтобы с уверенностью говорить о высоком уровне церамидов как о потенциальном маркере развития БА, необходимы дополнительные исследования.
Лептин
Исследователи пришли к выводу, что высокий уровень этого гормона, влияющего на аппетит, по всей вероятности, снижает риск заболевания старческим слабоумием. В течение 12 лет проводилось наблюдение за 200 добровольцами. В результате было обнаружено, что участники исследования с низким уровнем лептина оказались склонны к развитию БА, а у тех, у кого уровень этого гормона был выше, такой склонности не обнаружили. Ученые полагают, что низкий уровень лептина может быть связан с возникновением бляшек в головном мозге пациентов со слабоумием. Проводимые на лабораторных мышах эксперименты доказали, что у мышей с диабетом нередко возникают проблемы с памятью, в то время как животные, получившие в ходе испытаний дозы лептина, намного лучше справились с тестами на память. Если результаты исследований подтвердятся, то, возможно, уровень гормона лептина можно будет использовать как биомаркер с целью выявления повышенного риска возникновения БА.
Цистатин С
Уровень белка цистатина С в крови может стать прогностическим фактором развития БА. Результаты некоторых исследований подтверждают теорию о том, что цистатин С защищает мозг от патологических процессов БА. Ученые обнаружили, что риск развития этого заболевания с небольшим уровнем цистатина С ниже, чем у остальных. Для более точных результатов необходимо провести новые исследования, чтобы доказательно говорить о существующей связи между цистатином С и развитием БА.
В настоящее время диагностика БА может быть затруднена у пациентов с ранней стадией развития болезни, наличием коморбидности и высоким коэффициентом интеллекта.
Более того, аутопсия показывает, что клинический диагноз БА в 10-30% случаев оказывается ошибочным. В этой связи практическая медицина испытывает значительную неудовлетворенную потребность в более совершенных и ранних методах дифференциации БА от других форм деменции. Поэтому использование маркеров, способных предсказать БА наиболее точно, с наименьшими затратами и минимальными неудобствами для обследуемого, существенно ускорит переход в исследовании и лечении БА от традиционной модели, когда лечат уже сформировавшуюся патологию, к модели, основанной на профилактике или задержке начала развития этого тяжелого заболевания.
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 9 (382), травень 2016 р.