4 травня, 2016
Біль у плечі: завдання для роздумів
20-21 листопада 2015 року у м. Львові відбувся I симпозіум Центральної Європи з неврології, нейрохірургії та психіатрії «Карпати», організаторам якого вдалося органічно поєднати цікаву та насичену наукову програму з інноваційним форматом. У рамках секцій «Розмиті питання чіткої неврології», «Цереброваскулярні захворювання», «Запальні та імунні захворювання нервової системи», «Дегенеративна патологія головного мозку судинного ґенезу», «Клінічні випадки: завдання для роздумів», «Біль у спині» та ін. теоретичними знаннями й секретами практичної майстерності з колегами поділились авторитетні українські фахівці-неврологи і відомі експерти з Іспанії та Словаччини.
Лейтмотивом заходу став вислів відомого канадського лікаря Вільяма Ослера: «Хто знає біль, той знає медицину». Фактично проблеми больових синдромів у неврологічній практиці так чи інакше торкалася кожна лекція. Не став винятком і майстер-клас «Біль у плечі: два погляди на одну проблему», під час якого власну точку зору на різні аспекти цього питання представили невролог і травматолог.
Унікальність заходу полягала в тому, що обговорення клінічного випадку фахівці здійснювали в умовах, максимально наближених до щоденної практики: на майстер-клас було запрошено пацієнта з відповідними скаргами, його опитування й огляд, як, власне, і діагностичні дослідження, проводили «наживо». (Варто зазначити, що необхідне для цього обладнання надала компанія Takeda.) Крім того, в дискусії щодо вибору методів обстеження, верифікації діагнозу та призначення лікування мали змогу взяти участь усі присутні в аудиторії.
Клінічний випадок
Пацієнт К. звернувся зі скаргами на біль у плечі зліва, що виникає під час певних рухів або після тривалих фізичних навантажень, має непостійний характер (може з’являтися або не з’являтися під час однакових рухів). Максимальна інтенсивність больового синдрому спостерігається в нічний час (3-4 напади гострого болю, що значно порушують сон та негативно впливають на денну активність і працездатність хворого).
Анамнез захворювання: уперше біль виник 1,5 роки тому; зі слів пацієнта, його появі не передували ні травма, ні надмірні навантаження, ні професійні чинники (хворий виконує звичайну домашню роботу, рівень своєї фізичної активності оцінює як середній).
Експертна думка невролога
Виконуючий обов’язки завідувача кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, доктор медичних наук Михайло Михайлович Орос назвав основні неврологічні причини болю в плечі, який за поширеністю займає 2-ге місце, поступаючись лише больовому синдрому в ділянці спини, та оцінив імовірність кожного із цих станів у хворого К.
– Як правило, в разі звернення хворого з болем у плечі перша думка, яка виникає у невролога щодо причини цього стану, – цервікобрахіалгія (ураження корінців С5, С6, С7, С8) або міофасціальні синдроми, що імітують патологічні зміни у зазначених сегментах (ураження надостьового м’яза, синдром малого круглого м’яза – С5, синдроми підлопаткового та підостьового м’язів – С6, скаленус-синдром – С7 та ін.). Їх вирізняє розлитий характер болю, що локалізується не лише в ділянці плеча, а й іррадіює в руку, плечовий пояс, ін., та наявність тригерних точок.
Досить рідко (1:1 000 000) зустрічається синдром верхньої апертури грудної клітки, при якому стиснення судинно-нервового пучка ребром, ключицею та м’язами призводить до виникнення пекучого болю та парестезії в ділянці плеча, шиї, грудної клітки, передпліччя та ін. Серед можливих причин цього стану – рак верхівки легень із синдромом Панкоста, для виключення якого застосовують візуалізаційні дослідження, збільшення щитовидної залози та інші системні порушення.
Деякі діагнози – так звані параліч каменярів, рюкзачний параліч (спостерігається в активних туристів, військових, при носінні занадто тісного купальника), бандажний параліч (є типовим для альпіністів, які користуються страхувальним тросом, і хворих психіатричного профілю, терапія яких передбачає фіксацію ременями) – можна встановити/виключити на підставі анамнестичних даних. Окрім болю, для вищевказаних ситуацій характерні слабкість і відходження лопатки (виявляються за допомогою тесту з опорою на руки).
Поява больових симптомів під час сну при положенні руки під головою характерна для синдрому Райта, за якого відмічається гіпертонус або укорочення малого грудного м’яза. Серед проявів цього стану – болючість у плечі, в області грудної клітки та шиї, парестезії, слабкість верхньої кінцівки і т. ін.
Синдром переднього драбинчастого м’яза (синдром Наффцігера, скаленус-синдром) належить до найбільш неприємних і болючих тунельних («пасткових») нейропатій, поєднується з вегетативними проявами (посилюється в нічний час, при глибокому вдиху та нахилі голови в здоровий бік), припухлістю у зоні верхньої апертури грудної клітки (псевдопухлина Ковтуновича). До групи ризику відносять столярів, скрипалів, диригентів. Класичним діагностичним тестом в описаній ситуації є активація драбинчастих м’язів (при відведенні голови у протилежний бік і нахилі шиї вперед у пацієнта виникає різкий біль у плечі, який може поширюватися на всю поверхню верхньої кінцівки). Також інформативними є оцінка пульсу на променевій артерії, проба Адсона.
Досить складно верифікувати нейропатію підм’язового нерва (компресія в ділянці чотиристороннього отвору). Варто враховувати, що в таких хворих біль посилюється при згинанні, відведенні та ротації плеча назовні, тривалому перебуванні в положенні скрипаля; зазвичай він локалізується у верхній третині плеча; наявні парез, порушення відведення руки вбік ≥15° й атрофія правого дельтовидного м’яза; а в переліку захоплень пацієнта важливе місце посідають волейбол, сквош та ін.
У клінічній картині ураження надлопаткового нерва (синдрому вирізки лопатки) домінує гіпотрофія над- і підостьового м’язів, порушуються відведення та ротація руки назовні, біль має вторинний характер (результат нейродистрофічних змін м’язів плечового поясу).
Обстеження. Симптоми Спурлінга (посилення болю в плечі при натисканні на голову при нахилі в бік ураження) негативний. Надостьові рефлекси збережені з обох боків. Карпорадіальні рефлекси збережені (D=S), рефлекси із сухожилків біцепса та трицепса збережені (D=S). Дотикова та больова чутливість і в ділянці плеча, і в зоні передпліччя збережена. У пацієнта фіксується лише незначна гіпотрофія м’язів із боку ураження (зліва).
Додаткові методи дослідження. Під час ультразвукової діагностики (УЗД) виявлено гіпоехогенну смужку навколо сухожилка довгої голівки біцепса (ознаки тендиніту), порушення контуру великого горбка, дефекти кортикального шару, що відповідають субхондральним кістам. Огляд сухожилків підлопаткового та надостьового м’язів, який виконували в динаміці (ротація кінцівки назовні та відведення руки за спину відповідно), засвідчив наявність порушення контуру кістки в проекції великого горбка, вузенької гіпоехогенної смужки (ознаки незначного піддельтовидного бурситу). У ділянці акроміально-ключичного зчленування спостерігалися невеликі крайові кісткові розростання та надлишок рідини – так званий симптом гейзера (прояви артриту акроміально-ключичного зчленування). Під час виконання функціональної проби – імпінджмент-тесту – болючість при підйомі руки визначалася в момент заглиблення великого горбка, що трактується як ознака синдрому субакроміального конфлікту.
Фаховий погляд травматолога
Типові варіанти болю в плечі, локалізація якого обмежується так званою еполетною зоною, та підходи до їх лікування проаналізував кандидат медичних наук Руслан Олексійович Сергієнко (медичний центр «Сучасна ортопедія», м. Київ).
– Плечовий суглоб є унікальним за будовою, що зумовлено участю м’яких навколишніх тканин у забезпеченні його рухомості та стабільності (кісткові фактори стабільності, властиві, наприклад, кульшовому суглобу, у нього відсутні). Основою стабільності (забезпечує 20%) плечового суглоба є суглобова губа (місце прикріплення зв’язок, що обмежують зовнішню ротацію в різних кутах відведення плеча) та капсула суглоба. Активна ланка стабільності – м’язи ротаційної манжети плеча (РМП), до яких відносять надостьовий, підостьовий, підлопатковий і малий круглий м’язи.
Якщо під час виконання тесту Спурлінга (стиснення міжхребцевого отвору; пасивна ротація та згинання шиї в уражений бік, натискання на голову) виникає біль в ділянці шиї, руки, лопатки та ін., хворому необхідно рекомендувати консультацію невролога. Типовою локалізацією больового синдрому в разі патології плечового суглоба є так звана еполетна зона (рис. 1).
Найбільш частими ураженнями плеча є:
• ушкодження суглобової губи;
• синдром субакроміального конфлікту та його наслідки;
• адгезивний капсуліт.
Типові пацієнти з ушкодженням суглобової губи – молоді люди (до 35 років), які ведуть активний спосіб життя або займаються професійним спортом. Локалізацію ушкодження суглобової губи (нижній і передньонижній відділ; верхній чи задній) уточнюють за допомогою 3 простих клінічних проб, які мають дуже високу чутливість.
Тест передчуття небезпеки (apprehension-тест) передбачає навантаження передньонижнього відділу суглобової губи шляхом відведення руки вбік та догори і натискання пальцем на голівку суглоба вперед; поява підсвідомих рухів, зміщення вказують на патологічні зміни в передньонижньому відділі суглобової губи. Чутливість тесту дорівнює 92%. Також про ураження саме цієї зони суглобової губи свідчить позитивний передній driver-тест.
Тест O’Brien’s (діагностика синдрому SLAP – ушкодження верхньої частини суглобової губи, пов’язаної із сухожилком довгої голівки біцепса): рука приводиться до тулуба, великий палець відводиться донизу (фактично намотуємо біцепс на голівку суглоба), просимо хворого підняти руку догори. При ураженні верхнього відділу суглобової губи виникає біль (чутливість – 92%). Також про патологічні зміни аналогічної локалізації свідчить позитивний результат компресійно-ротаційного тесту. У разі ушкодження суглобової губи під час виконання перерахованих проб спостерігаються біль, клацання, відчуття нестабільності.
Ураження верхньої зони суглобової губи дозволяє визначити задній driver-тест (привести руку на 15°, а потім відштовхнути її назад, притримуючи лопатку).
При отриманні позитивного результату клінічних проб показана магнітно-резонансна томографія (високопольний апарат ≥1,5 Тл, обов’язкова наявність котушки на плече). Лікування подібних уражень (незалежно від розміру і локалізації) оперативне (артроскопія), консервативна терапія не показана.
Субакроміальний конфлікт (неправильне зіставлення акроміону і голівки плечової кістки, що супроводжується стисненням і хронічною травматизацією сухожилків м’язів РМП) може бути зумовлений травмами, анатомічними особливостями акроміального відростка, неправильним зростанням переломів, наявністю остеофітів та ін.; супроводжується малими (як правило, у пацієнтів віком 35-55 років, які захоплюються спортом) або великими розривами РМП (у людей похилого віку за відсутності лікування та продовженні фізичної активності при малих розривах). Клінічні прояви – біль та обмеження рухів у суглобі при відведенні і згинанні плеча, зниження сили елевації.
Високоінформативними є клінічні проби, які передбачають штучний виклик зіткнення великого горбка з акроміальною дугою. Максимальна болючість під час імпінджмент-тесту спостерігається при відведенні на 70-120°, зменшуючись при подальшому відведенні (так звана болюча середня дуга відведення). Тест Hаwkins дає змогу виявити, де саме відбувається конфлікт. Для об’єктивізації даних клінічного огляду проводять УЗД.
При ушкодженні надостьового м’яза можна виявити слабкість відведення. Якщо хворий, який має субакроміальний конфлікт та незначне ушкодження надостьового м’яза, продовжуватиме працювати в болісному режимі, розрив може поширитися на підостьовий, підлопатковий м’язи. У якості діагностики ушкодження підостьового м’яза проводять тест слабкості зовнішньої ротації, підлопаткового – lift-off, belly-press; про тотальне ураження РМП свідчить симптом падаючої руки.
Окрім УЗД, раціонально виконати рентгенографію. Різке зменшення субакроміальної дистанції є ознакою розриву РМП. Показане оперативне лікування субакроміального конфлікту як з великими, так і з малими розривами.
У разі клінічної картини, подібної до такої в обстеженого пацієнта К., можливе консервативне лікування:
• нестероїдні протизапальні препарати (НПЗП), наприклад лорноксикам (Ксефокам компанії Takeda) 8 мг 2 р/день курсом 10 днів, у подальшому – за необхідності усунення епізоду болю;
• дотримання режиму без навантажень протягом 2 міс;
• закачування м’язів.
Вибір серед величезної кількості НПЗП саме лорноксикаму (Ксефокам компанії Takeda) пояснюється досить просто: нами накопичено значний позитивний досвід практичного застосування цього оригінального препарату, що має потужну дію та вирізняється серед аналогів відмінною європейською якістю. Оскільки лорноксикам забезпечує виражений аналгетичний ефект, його прийом перед фізичними навантаженнями позбавляє пацієнта болю, який до певної міри виступає обмежувальним фактором, що може спричинити додаткове ушкодження. Принципово використовувати засоби цієї групи лише після виконання призначених фізичних вправ.
Обґрунтованість надання лікарняного листа на 2 міс при ураженні лівої руки визначається специфікою професійної діяльності хворого (беззаперечна, якщо він є вантажником, муляром, працівником силових структур і т. ін., дискутабельна, коли працює бухгалтером та ін.) і здатністю повноцінно виконувати належні функції.
Адгезивний капсуліт найчастіше (у 80% випадків) виникає в жінок віком 40-65 років, проявляється значною болючістю й обмеженням активних і пасивних рухів у плечі. Захворювання може мати аутоімунну природу й супроводжується проліферативними змінами в капсулі плечового суглоба, що з часом спричиняють рубцеве переродження, контрактуру й адгезію капсули до голівки плеча. Умовно виділяють такі стадії захворювання:
• I (до 3 міс) – запалення в капсулі суглоба, що клінічно проявляється больовим синдромом у стані спокою та в нічний час;
• II (3-9 міс) – запальний процес поєднується з рубцевим переродженням капсули, пацієнта турбують біль у спокої, під час сну, артрогенна контрактура;
• III (>9 міс) – повне рубцеве переродження капсули; для цієї стадії характерні біль на межі пасивної рухомості, поступове збільшення обсягу рухів («заморожене» плече).
Під час огляду діагностується виражена тотальна гіпотрофія м’язів надпліччя (над- і підостьового, дельтоподібного), біль локалізується в еполетній зоні.
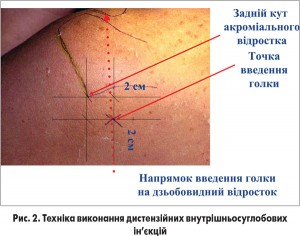
Можлива консервативна терапія: під контролем УЗД здійснюються дистензійні внутрішньосуглобові ін’єкції (рис. 2) кортикостероїдів пролонгованої дії (зокрема, бетаметазону дипропіонату / бетаметазону натрію фосфату), метою яких є гідравлічне від’єднання спайок синовіальної оболонки з голівкою плеча та введення в порожнину суглоба ліків. Спочатку вводять анестетик (за допомогою заднього доступу), перевіряють його потрапляння в порожнину суглоба (датчик виявляє рідину в передньому відділі), залишаючи введену голку, змінюють шприц на той, що містить кортикостероїд пролонгованої дії. Вводять не більш ніж 10 мл.
Також призначаються інтенсивні тренування протягом 2 міс. Зазвичай результат лікування хороший, потреби в оперативному втручанні не виникає.
Існує безліч причин болю у плечі, проте в 90% випадків він провокується одним із 3 описаних вище станів.
Обмеження елевації також може бути спровоковане різноманітними факторами: дисфункцією трапецієподібного м’яза через ушкодження додаткового нерва (після видалення новоутворень, у результаті оперативних втручань), артрогенною контрактурою в результаті адгезивного капсуліту, неправильною консолідацією перелому та ін.
На основі даних загального огляду / неврологічного обстеження, результатів функціональних проб та УЗД встановлено діагноз субакроміального конфлікту з малими розривами в плечовому суглобі зліва.
Лікування: консервативне. Для усунення больового синдрому призначено лорноксикам (Ксефокам, Takeda) в дозі 8 мг 2 р/день.
Рекомендовано чітко дотримуватися щадного режиму навантажень (не провокувати субакроміальний конфлікт різкими рухами, не спати на боку ураження, обережно одягатись і т. ін.), скоригувати професійну активність, за допомогою спеціальних вправ закачувати надостьовий, підостьовий, підлопатковий м’язи протягом 2 міс.
Подальша тактика: моніторинг. У разі відсутності позитивної динаміки протягом 2 міс слід виконати магнітно-резонансну томографію та розглянути можливі варіанти ендоскопічних втручань.
Питання – відповідь
Чи потрібно призначати кортикостероїди пролонгованої дії при субакроміальному конфлікті з малими/великими розривами РМП?
– На мою думку, введення цих препаратів при субакроміальному конфлікті з малими/великими розривами РМП більше шкодить, ніж допомагає. Запалення в цій ситуації має механічне підґрунтя; аналгезія на фоні застосування гормональних засобів створить передумови для подальшого ушкодження, адже пацієнт не відчуватиме болю і не зможе вчасно припинити фізичну активність. Пряме показання до терапії кортикостероїдами пролонгованої дії – адгезивний капсуліт.
Яке місце в схемах лікування болю в плечі посідає мануальна терапія?
– Ця стратегія доцільна лише в пацієнтів з адгезивним капсулітом через 2-3 дні після виконання дистензійної внутрішньосуглобової ін’єкції кортикостероїдів за умови вкрай щадного впливу. Оскільки трофіка кістки значно порушена, існує високий ризик переломів, і на це слід зважати під час дозування інтенсивності дії.
Опишіть тактику лікаря щодо діагностики за підозри на синдром верхньої апертури грудної клітки.
– УЗД променевої артерії, проба Адсона.
Чи забезпечує позитивний ефект фізіотерапія?
– Покращити стан можуть магнітотерапія та фонофорез із гідрокортизоном, проте без зміни анатомії і біомеханіки суглоба сталого і вираженого результату очікувати не варто.
Лікування болю в плечі, зумовленого субакроміальним конфліктом, передбачає партнерство й активність обох учасників терапевтичного процесу – і лікаря, і пацієнта. Завдання фахівця – своєчасно виявити причину і, так би мовити, зрушити справу з місця, призначивши дієвий аналгетик для усунення больового синдрому. Обов’язок пацієнта – чітко дотримуватися лікарських призначень і пам’ятати, що навіть найкращі ліки безсилі за відсутності фізичної активності та наполегливих дій щодо корекції біомеханіки суглоба.
Підготувала Ольга Радучич
UA/XEF/0316/0014
Медична газета «Здоров’я України 21 сторіччя» №6 (379), березень 2016 р.