17 липня, 2015
Медицина боли в 21 веке: от традиций и стереотипов к индивидуальному подходу и новым технологиям

По данным Всемирной организации здравоохранения, боль служит основной причиной обращений за первичной медицинской помощью и симптомом до 90% заболеваний. Боль, которая длится 12 недель и дольше, определяется как хроническая и представляет собой актуальную медико-социальную проблему, поскольку истощает физические и эмоциональные ресурсы человека, приводит к социальной и трудовой дезадаптации, прямым и непрямым экономическим потерям. Как исследователи, так и клиницисты во всем мире сейчас приходят к консенсусу, что хроническая боль – это заболевание само по себе, патофизиологические черты которого распределены среди многих нозологий. В связи с высокой медико-социальной значимостью проблемы боли в развитых странах выделилась и получила развитие интегральная дисциплина – альгология или менеджмент боли (pain management).
За последние 30 лет наши представления о природе боли эволюционировали от патофизиологических теорий до биопсихосоциальной концепции, согласно которой восприятие боли является результатом взаимодействия биологических, психологических и социокультуральных факторов. Боль – это не только неприятное ощущение, но и совокупность мыслей, эмоций, поведенческих реакций человека, которые возникают в ответ на это ощущение. Комплексный подход к терапии боли должен включать индивидуальное психологическое сопровождение, формирование у пациента реалистичных ожиданий результатов лечения и научение рациональным адаптивным изменениям поведения с целью профилактики тревоги, депрессии и формирования «болевой личности».
Боль является чисто субъективным ощущением, и ее трудно измерить, даже применяя болевые шкалы. Пациентов с хроническими болевыми синдромами, у которых врачи не обнаруживают органической патологии, часто направляют к психиатрам для исключения ипохондрии, истерии, симуляции. Современная парадигма помощи предусматривает, что пациенту нужно поверить и не спешить делать выводы о психогенной природе боли, пока не будут исчерпаны все диагностические возможности и терапевтические подходы.
Для успешного лечения боли необходимо определить и повлиять на ее источник, пути проведения и по возможности – на центры анализа и восприятия боли на уровне спинного и головного мозга. Благодаря новым методам нейровизуализации (функциональной магнитно-резонансной томографии – МРТ, позитронно-эмиссионной томографии) удалось обнаружить изменения структур ЦНС, связанные с хронической болью. Продолжительная ноцицептивная активность на периферии формирует функциональные, а иногда и морфологические изменения в нейронах и межнейронных связях. С другой стороны, структурные изменения далеко не всегда коррелируют с локализацией и интенсивностью боли. Примером боли, ассоциированной с ремоделированием нейронных сетей спинного и головного мозга, является нейропатическая боль, которая составляет до 20% всей хронической боли и может продолжаться даже после устранения источника (например, постгерпетическая невралгия).
Таким образом, боль – это многомерный феномен, а хроническая боль – это многомерное состояние, которое требует комплексного подхода. С болью имеют дело врачи разных специальностей – неврологи, нейрохирурги, онкологи и др. Каждый в рамках своей специальности располагает определенными знаниями, навыками и ресурсами для облегчения состояния больных. Но, как показывает мировой опыт, наибольшие успехи достигаются при специализации данного направления медицины. За рубежом специалисты, которые занимаются изучением боли, в сотрудничестве с провайдерами инновационных медицинских технологий создали так называемые клиники боли (pain clinic). Обычно они функционируют на базе университетских клиник, совмещая научную и практическую деятельность. В них работают мультидисциплинарные команды специалистов по консервативным, малоинвазивным и хирургическим направлениям лечения хронических болевых синдромов. Междисциплинарный комплексный подход способствует концентрации профессионалов со специфическими знаниями и опытом, создает дополнительные барьеры для медицинских ошибок и позволяет находить и корригировать истинные причины боли, которые могут быть пропущены или недостаточно объективизированы при традиционном прохождении пациента по этапам медицинской помощи.
В нашей стране медицина боли еще не оформилась в отдельное направление, хотя существует Украинская ассоциация изучения боли (УАИБ), в состав которой входят специалисты разных направлений – неврологи, нейрохирурги, фармакологи, физиотерапевты. Ассоциация издает «Украинский журнал боли», проводит тематические конференции, занимается популяризацией современных методов лечения боли. УАИБ является официальным представителем Международной ассоциации по изучению боли (IASP) и Европейской федерации боли (EFIC) на территории Украины.
Современные методы облегчения боли можно разделить на медикаментозные, хирургические и малоинвазивные. Каждый из них занимает определенную нишу в клинической практике.
Медикаментозная терапия
Для медикаментозной терапии ноцицептивной боли традиционно используются простые аналгетики и нестероидные противовоспалительные препараты (НПВП), основной механизм действия которых сводится к блокаде синтеза провоспалительных цитокинов. При нейропатической боли применяются препараты с нейромоделирующими эффектами – миорелаксанты, антидепрессанты, антиконвульсанты. Последней ступенью лекарственного обезболивания остаются наркотические средства, которые широко применяются в развитых странах, но в Украине назначаются ограниченно и в основном при онкологической боли.
Доказательная база обширна, на ее основе разработаны международные и национальные клинические руководства по выбору аналгетиков первой линии при болевых синдромах различной природы и локализации. Вместе с тем консервативная терапия делегирована широкому кругу специалистов – от семейных врачей и терапевтов до неврологов. Назначения очень вариабельны, часто сводятся к необоснованной и опасной полипрагмазии. По-прежнему актуальны проблемы низкого комплайенса и самолечения, ведь практически все аналгетики и НПВП являются безрецептурными и рекламируются в СМИ. Бесконтрольное злоупотребление аналгетиками в высоких дозах влечет за собой новые проблемы – побочные эффекты со стороны желудочно-кишечного тракта, повышение сердечно-сосудистого риска, зависимость, абузусную или рикошетную боль.
Хирургические вмешательства
Хирургическое лечение боли, основанное на разрушении нервных проводников, применялось с начала XIX века. Основной принцип метода – прервать ноцицептивные пути к головному мозгу или в самом головном мозге. С этой целью применяются нейрэктомия, симпатэктомия, хордотомия, комиссуротомия, мезенцефалотомия, таламотомия, цингулотомия. Чаще всего это приводит к длительному облегчению боли, но также к инвалидизирующим последствиям. Повреждения смешанных нервов приводят к выпадению функции в зоне иннервации, а при нейропатическом механизме болей могут вызвать усиление болевого синдрома. Поэтому соотношение вреда и пользы остается высоким даже при правильном выполнении операции.
Развитие медицины на современном этапе предполагает все более широкое внедрение так называемой малоинвазивности, то есть сведение к минимуму кровопотери и повреждения окружающих тканей при выполнении хирургических вмешательств и манипуляций. Это позволяет пациентам быстрее восстановиться, вернуться к полноценной жизни и труду, а в экономическом аспекте здравоохранения снижает затраты на дополнительный уход и борьбу с осложнениями. Поэтому радикальные оперативные методы в настоящее время применяются все реже. Их вытеснили инъекционные и имплантационные техники, мишенями которых также являются проводящие пути боли:
– блокады нервов, корешков, сплетений;
– эпидуральные инъекции;
– радиочастотная абляция (РЧА), криодеструкция и другие селективные физические воздействия на проводники боли и структуры позвоночника;
– спинальная электростимуляция;
– имплантируемые лекарственные насосы.
Большинство вмешательств выполняются в условиях дневного стационара («хирургия одного дня»), и через несколько часов пациент покидает клинику.
Кроме того, следует выделить группу методов, направленных на восстановление или ремоделирование структур опорно-двигательного аппарата, которые служат источниками боли. Например, при боли в спине это пункционная вертебропластика и кифопластика, различные техники декомпрессии межпозвонковых дисков.
Перечисленные методы разрабатывались и внедрялись по мере накопления представлений о патофизиологии хронической боли, развития технологий физического воздействия на ткани и средств доставки лекарств. В настоящее время некоторые методы занимают определенные ниши в клинической практике, другие утратили значение в связи с появлением новых, более селективных и безопасных вмешательств. Именно малоинвазивные методики претендуют на оптимальное соотношение эффективности, безопасности и стоимости и способны заполнить пробел неудовлетворенных клинических потребностей, который существует между радикальными хирургическими вмешательствами и консервативным лечением.
Блокады
Блокады путем инфильтрации нервных проводников растворами местных анестетиков могут быть диагностическими, терапевтическими или двойного назначения. Диагностические блокады выполняются для того, чтобы прояснить путь или механизм боли. Терапевтическая блокада может обеспечить временную местную анестезию, а также противовоспалительный эффект при введении кортикостероидов.
Примером блокады с двойной целью является блокада симпатического ганглия, которая проводится как для диагностики боли (симпатически-зависимая или симпатически-независимая), так и для ее облегчения.
Применяются различные техники блокад при разной локализации боли:
– инъекции в триггерные точки – места локального спастического сокращения и уплотнения скелетных мышц, которые становятся источником ноцицептивных сигналов при миофасциальных болевых синдромах;
– блокады определенных периферических нервов, локализацию которых определяют анатомически, по осязаемым ориентирам (илиоингвинальный, боковой бедренный кожный, большой затылочный) или под контролем электронейромиографии, ультразвука, компьютерной томографии (КТ), МРТ, электронно-оптического преобразователя (С-дуга), что повышает безопасность блокады и позволяет задокументировать этапы процедуры для последующего анализа;
– селективные корешковые блокады;
– введение лекарств в эпидуральное пространство;
– внутрисуставные блокады;
– симпатические блокады;
– блокады сплетений (брюшного, гипогастрального).
По большому счету использование блокад не подтверждено рандомизированными контролируемыми исследованиями. Представления об эффективности нервных блокад получены из серий клинических наблюдений или ретроспективных анализов. Остается неясным, какую роль в аналгезии играют эффекты плацебо, а также такие побочные явления, как повышение температуры в конечности после симпатической блокады или системная абсорбция местных анестетиков в сосудистое русло.
Нервная блокада сама по себе редко успешна как изолированная стратегия в реабилитации пациентов с хронической болью. Наибольшая ценность этих вмешательств достигается, когда они являются частью единого комплексного плана лечения.
После применения местных анестетиков возможно развитие ряда побочных эффектов, связанных с симпатической блокадой (гипотензия), или изменений перистальтики после блокады брюшного сплетения.
Инъекции в триггерные точки. Триггерные точки – локальные уплотнения скелетных мышц, которые становятся источником ноцицептивных сигналов при миофасциальных болевых синдромах. Триггерные точки определяются при пальпации мышц как остро болезненные точечные узелки внутри напряженных волокон. Давление на узелок или волокно вызывает боль у пациента, а несколько движений на растяжение ограничивают боль. Инъекции могут быть проведены «сухой иглой» (введение только иглы, без лекарственного вещества), с введением местных анестетиков, глюкокортикоидов.
Инъекции в некоторые триггерные точки могут быть рискованными без радиологического контроля, особенно по ходу позвоночника (опасность интратекальной, эпидуральной, интраплевральной, внутрисосудистой инъекции). Поэтому при отсутствии возможности визуального мониторирования следует ограничиться воздействием на триггерные точки в поверхностных и периферических мышцах.
Блокады периферических нервов используются для лечения синдромов, относящихся к повреждению или ущемлению нервов. Известные синдромы включают затылочную невралгию, в случае которой ущемляется большой затылочный нерв; meralgia paresthetica, связанную с ущемлением латерального кожного нерва бедра; или подвздошно-паховые боли в связи с ущемлением подвздошно-пахового нерва. Невральные блокады проводятся с использованием местных анестетиков и/или глюкокортикоидов.
Селективные корешковые инъекции могут служить диагностической цели – установлению источника или механизма проведения боли. Например, у пациента отмечается атипичное распространение боли по дерматомам с известным поражением межпозвонкового диска (как боль в S1 дерматоме с поражением L4-5), или больной рассматривается как кандидат для декомпрессионной фораминотомии или ламинэктомии, но имеет много уровней вовлечения. Диагностический блок или серия блоков помогают определять оптимальный хирургический подход, чтобы избежать операции на уровнях, имеющих изменения по данным визуализирующих исследований, но не отвечающих за происхождение болевого синдрома (рис. 1).
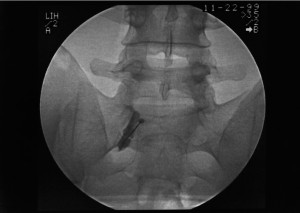 Рис. 1. Блокада S1 корешка (транссакрально)
Рис. 1. Блокада S1 корешка (транссакрально)
Селективные корешковые инъекции также могут быть терапевтическими, так как позволяют вводить местные анестетики с глюкокортикоидами через паравертебральный доступ. Во время этого доступа кончик иглы может пройти через невральное отверстие, позволяя оператору вводить глюкокортикоиды в высокой концентрации вдоль болезненного, воспаленного и отечного нерва. При этом обязательно используются визуализационные методы контроля положения иглы – флюороскопия или КТ.
Введение небольшого количества рентгеноконтрастного материала позволяет выделять и контурировать корешки спинномозговых нервов, показывать точное положение кончика иглы в анатомических структурах межпозвонкового отверстия (рис. 2).
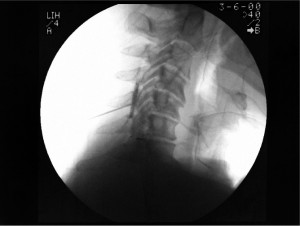
Рис. 2. Распространение контраста в эпидуральном пространстве (С5-С6)
Химическая нейролитическая блокада (невролиз). Эта методика основывается на применении веществ, которые способны разрушать нервные структуры, вовлеченные в восприятие боли. В первой половине ХХ века невролиз широко использовали для облегчения интенсивных болей, связанных с опухолями, и других неоперабельных хронических состояний у пациентов с относительно коротким жизненным прогнозом. С этой целью применялись фенол, этиловый спирт, гипертонический раствор и другие вещества. В настоящее время невролиз используется редко и имеет скорее историческое значение, так как вызывает много осложнений по сравнению с современными технологиями деструкции.
Эпидуральные инъекции. Десятилетиями анестезиологи и другие специалисты вводили различные вещества в эпидуральное пространство, часто с недостаточной документацией точного диагноза и результатов. Большинство публикаций основано на ретроспективном анализе в отличие от убедительного современного стандарта проспективных рандомизированных контролируемых двойных слепых исследований. В связи с этим доказательная база данного метода ограничена. Известные техники для эпидуральных инъекций включают трансфораминальный доступ, трансламинарный доступ или межпозвонковый транслигаментарный доступ (во всех случаях игла проходит через связки между телами позвонков).
Эпидуральные инъекции применяются для симптоматического облегчения у пациентов с протрузией диска, которые жалуются на боль в зоне иннервации корешка. У таких больных предполагается «ирритативная радикулопатия» в отличие от пациентов с сенсорным или моторным дефицитом (вследствие дискогенной компрессии) с предполагаемой компрессионной радикулопатией.
Эпидуральные инъекции также облегчают состояние пациентов со стенозом спинномозгового канала, как переднезадним, так и фораминальным. Эпидуральные инъекции могут облегчать реабилитацию и, возможно, помогают избежать операции у больных с небольшими протрузиями диска, особенно в сочетании с комплексным подходом, включающим поведенческую терапию и физиотерапию.
Внутрисуставные инъекции. Чаще всего применяются внутрисуставные инъекции в фасеточные суставы, крупные суставы конечностей или крестцово-подвздошные сочленения (рис. 3). Фасеточно-суставный блок с диагностической целью позволяет имитировать иммобилизацию спинальных сегментов или денервацию сустава. С терапевтической целью обычно применяется раствор местного анестетика с или без глюкокортикоидов. Внутрисуставные инъекции направлены на локальное подавление воспаления и облегчение боли, что повышает подвижность и облегчает реабилитацию.
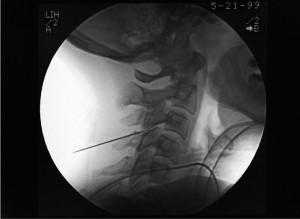
Рис. 3. Инъекция в фасеточный сустав на уровне С3-С4
Симпатические блокады. Блокада симпатических ганглиев часто проводится с диагностической целью, чтобы прояснить механизм боли. С терапевтической целью симпатическая блокада применяется при комплексном регионарном болевом синдроме (рефлекторной симпатической дистрофии) в конечностях или проксимальной части тела, такой как грудь или голова. Симпатический блок может проводиться местным анестетиком или нейролитиком для более длительного эффекта. Однако использование таких нейролитиков, как спирт или фенол, опасно в деликатных структурах шеи, где находится звездчатый ганглий, или верхнем поясничном отделе, где находится поясничный симпатический ганглий (рис. 4).
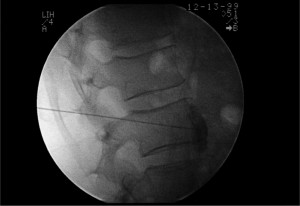 Рис. 4. Поясничная симпатическая блокада (боковая проекция)
Рис. 4. Поясничная симпатическая блокада (боковая проекция)
Блокады сплетений. При висцеральной боли у пациентов с хроническим панкреатитом, опухолями брюшной полости возможна блокада афферентных ноцицептивных путей от внутренних органов, входящих в состав симпатических (брюшное сплетение; рис. 5) и парасимпатических волокон (гипогастральное сплетение). При проведении блокады сплетений обязательно использование флюороскопии или КТ, или МРТ для навигации. Блокада местными анестетиками является обратимой и прогнозируемой. Невролиз спиртом или фенолом дает более длительный и постоянный эффект, в то же время невролиз не рекомендуется у пациентов с нормальным прогнозом жизни и без признаков малигнизации в связи с риском повреждения близлежащих структур.
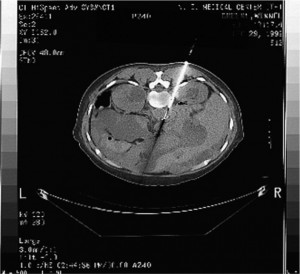 Рис. 5. Блокада брюшного сплетения под контролем КТ
Рис. 5. Блокада брюшного сплетения под контролем КТ
Радиочастотные методы
Радиочастотное лечение традиционно относилось к деструктивным методам. Постоянный поток волн радиочастоты используется для избирательного нагревания небольших объемов нервной ткани. Таким образом прерывается болевой сигнал из определенной зоны. Но концепция РЧА изменилась, и способ воздействия перестал быть исключительно тепловым. Это привело к развитию менее деструктивной методики – пульсирующей радиочастотной нейромодуляции.
Радиочастотное лечение показано при стабильных локализованных болях и при нейропатической боли, когда вовлеченный нерв сохранил хотя бы часть функции.
РЧА применяется при боли в спине и шее, связанной с дегенеративными изменениями или травмой фасеточных суставов. Абляция ганглия спинномозгового нерва показана при боли, связанной с грыжей диска, при радикулопатии. Воздействие на клиновидно-небный ганглий применяется при резистентной к терапии кластерной (пучковой) головной боли, односторонней мигрени и некоторых формах атипичной лицевой боли (рис. 6). РЧА Гассерова ганглия выполняется при невралгии тройничного нерва.
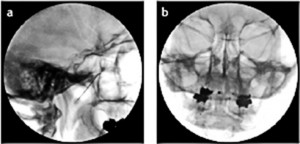 Рис. 6. Пульсовая РЧ-процедура на клиновидно-небном ганглии
Рис. 6. Пульсовая РЧ-процедура на клиновидно-небном ганглии
а) Боковая проекция. Процедура не выполняется по технике тоннельного зрения, так как передний нижнечелюстной отросток проецируется на ямку в боковой проекции. Доступ осуществляется в слегка задненижнем направлении, между нижнечелюстными отростками и сразу под скуловой дугой.
b) Переднезадняя проекция. Кончик иглы введен в клиновидно-небном отверстии.
Клинический диагноз должен быть уточнен до начала применения РЧ-техник и подтвержден диагностической блокадой нерва. Расположение электрода при РЧА мониторируется радиологическим методом – КТ или флюороскопией. Правильность позиционирования электрода также проверяется электростимуляцией.
Для уменьшения дискомфорта во время процедуры используется местная анестезия и легкая седация. Пациенту необходимо быть в сознании и сосредоточиться во время сенсорной и моторной стимуляции, чтобы помочь врачу точно расположить рабочий электрод (рис. 7).
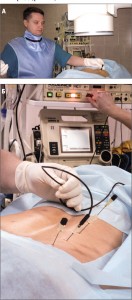 Рис. 7. Этапы РЧ-процедуры
Рис. 7. Этапы РЧ-процедуры
А. Введение электродов под контролем КТ.
Б. Подключение к радиочастотному генератору.
Альтернативной лечебной опцией является пульсирующая РЧ-терапия. В отличие от РЧ-деструкции используются короткие разряды РЧ-энергии вместо постоянного РЧ-потока. Это позволяет ткани слегка охлаждаться между разрядами, за счет чего значительно снижается риск разрушения близлежащих структур. Поскольку при пульсирующей РЧ-терапии не происходит нагревание до высоких температур, этот метод можно использовать практически в любой зоне, включая периферические нервы по соседству с жизненно важными структурами. Кроме того, в отличие от РЧ-деструкции пульсирующая РЧ практически безболезненна и не требует анестезии.
Клиническая эффективность подтверждена достаточным количеством рандомизированных контролируемых исследований для тепловой радиочастотной методики и несколькими – для пульсирующей. Результативность варьирует от 60 до 90%. Наблюдается тенденция к возобновлению болей в течение 1-2 лет, но процедура может быть повторена. К преимуществам указанной терапии следует отнести отсутствие серьезных осложнений. Таким образом, радиочастотное лечение – это относительно безопасная и хорошо переносимая техника в отдельных случаях хронической боли.
Пластика межпозвонковых дисков при боли в спине
Следует также упомянуть о радиочастотной аннулопластике. Это минимально инвазивный метод высвобождения тепловой энергии в межпозвонковый диск для лечения боли в нижней части спины. Радиочастотная электродная катетерная система использует нагревание для коагуляции и декомпрессии вещества диска, за счет чего достигается эффективное облегчение боли.
Выполнение радиочастотной аннулопластики возможно в условиях дневного стационара. Для уменьшения дискомфорта используются легкая седация и местные анестетики. Пациент должен быть в сознании и сосредоточен, чтобы иметь обратную связь с врачом во время процедуры. Под рентгенологическим контролем вводится канюля в межпозвонковый диск, затем через канюлю в оболочки диска проводится катетер-электрод; РЧ-энергия, исходящая из электрода, нагревает ткани, прилежащие к активному кончику электрода, до достижения лечебной температуры. Дополнительный наружный температурный датчик позволяет следить за температурными изменениями в окружающих тканях.
Наиболее передовым методом чрескожной дискэктомии, представленным в 2000 г., является нуклеопластика с применением плазменной технологии Coblation для удаления тканей из центра диска. Во время процедуры электрод вводится через иглу в центр диска, где в ходе удаления тканей ядра создается несколько каналов (рис. 8). Удаление тканей ядра обеспечивает декомпрессию диска и снижение давления на близлежащий нервный корешок, за счет чего достигается облегчение боли. В клинических исследованиях показана высокая эффективность процедуры при лечении корешковых болей, таких как ишиас. Coblation позволяет выполнить декомпрессию диска без повреждения окружающих тканей. Это связано с тем, что ткань удаляется не тепловой энергией, а плазменной. Как результат – нуклеопластика диска представляет клинические преимущества ранней чрескожной декомпрессии диска при отсутствии многих нежелательных побочных эффектов. Это минимальная травма тканей, а восстановительный период проходит быстрее, чем когда-либо ранее.
Плазменная технология Coblation также применяется при артроскопии и ЛОР-вмешательствах, находит признание как наименее травматичный метод тонзиллэктомии у детей, уменьшая послеоперационную боль и ускоряя восстановительный период.
 Рис. 8. Нуклеопластика для лечения дискогенной боли в спине (схема)
Рис. 8. Нуклеопластика для лечения дискогенной боли в спине (схема)
Криоаналгезия
Криоаналгезия для лечения боли заключается в обнаружении и замораживании нерва, связанного с болью. Количество замораживаний и продолжительность цикла зависят от типа оборудования и клинической необходимости. Криодатчик был разработан с гарантией того, что замораживание происходит только в контролируемой зоне на конце датчика. Исключается нежелательное замораживание стержня и окружающих тканей.
Во время цикла замораживания температура в центре наконечника датчика может удерживаться около -70 °С при использовании закиси азота. Датчики разработаны с использованием специальной и точной геометрии с целью регуляции размера и формы желаемой зоны замораживания.
Процедура минимально инвазивна и занимает около 15 минут. В случае, когда не планируется использование нейростимулятора, болезненная зона инфильтрируется местным анестетиком. Делается прокол достаточных размеров для того, чтобы криодатчик мог легко пройти через кожу. Затем небольшого диаметра троакар проводится через прокол, чтобы создать путь для криодатчика. После завершения циклов замораживания датчик удаляется и накладывается мазь с антибиотиком вместе со стерильной повязкой. Послеоперационный дискомфорт минимален.
Стимуляция спинного мозга
Использование электростимуляции как противовеса-отвлечения при хронической боли основывается на теории воротного контроля, согласно которой происходит активная фильтрация приходящих ноцицептивных стимулов на уровне задних рогов спинного мозга. Применяется избирательная стимуляция больших волокон как средство повышения подавляющего влияния на ноцицептивную передачу в малых волокнах.
Эта теория применима как к периферической чрескожной нейростимуляции, так и для центральной стимуляции задних столбов. Однако патофизиологические основы стимуляции изучены недостаточно.
Литературные данные об эффективности метода преимущественно основаны на серии наблюдений и должны рассматриваться с осторожностью из-за отсутствия слепого контроля, а также ввиду небольшого количества пациентов в каждом исследовании. В обзоре описанных случаев стимуляция спинного мозга снижает интенсивность нейропатической боли. Группа немецких авторов после проведенного 6-месячного контролируемого исследования доложила, что при тщательном отборе пациентов и успешной тестовой стимуляции стимуляторы спинного мозга могут снижать интенсивность боли и улучшать качество жизни больных с хронической рефлекторной симпатической дистрофией (M.A. Kemler et al., 2000).
В упрощенном виде процедура происходит следующим образом. Под местной анестезией и под контролем флюороскопии в эпидуральное пространство вводятся проводники, которые подключаются к наружному источнику электрических импульсов (скриннеру) для тестирования эффекта стимуляции и подбора параметров для оптимального облегчения боли с участием пациента. Больной должен быть в сознании и сотрудничать во время процедуры. В дальнейшем пациент использует скриннер от нескольких часов до нескольких дней, чтобы протестировать эффективность стимуляции. На основании результатов пробного периода принимается решение об имплантации постоянного электростимулятора.
Имплантированное устройство ассоциируется с рядом рисков, которые включают электрическую несостоятельность стимулятора, вероятность поражения электрическим током, фиброз интратекального и эпидурального пространства с потенциальной компрессией спинного мозга, механические нарушения, такие как смещение устройства или разъединение с катетером. Существуют также риски, связанные с путями имплантации устройства.
Имплантируемые лекарственные насосы
Более 100 лет используется спинальная анестезия, и только в последние 25 лет, после доклинических испытаний, стало возможным проводить селективную спинальную опиатную аналгезию интратекально, без двигательных блокад и сенсорных нарушений, связанных с назначением местных анестетиков. Интратекальная катетеризация позволяет применять более низкие дозы и небольшие объемы лекарственных средств. Для усиления аналгезии используются комбинации различных опиатов с местными анестетиками или опиатов с клонидином.
В последние годы применяется имплантация программируемой инфузионной системы: в интратекальное пространство устанавливается катетер, а под кожу брюшной стенки вживляется насосный блок с контейнером для препарата. Внешнее программирование используется для управления насосом и оптимизации контроля боли.
Прицельная доставка лекарственного средства в спинной мозг предполагает снижение дозы по сравнению с эквивалентными аналгезирующими дозами этих же веществ, вводимых в кровоток. Кроме того, ограничивается системное действие препарата, и, следовательно, менее вероятно развитие побочных эффектов. Тем не менее специфические риски интратекальной терапии связаны с нейротоксичностью препаратов. При интратекальном введении опиатов возможны запор, задержка мочи, тошнота, импотенция, ночные кошмары, сыпь, периферические отеки, потливость, утомляемость.
Важные практические аспекты медицины боли
Несмотря на перспективность и растущую популярность малоинвазивных методов для лечения хронической боли, следует помнить о том, что любая инъекционная процедура с проникновением в нервные структуры может вызывать осложнения. Внутриневральная или внутриспинальная инъекция сопровождается внезапной обжигающей болью, которая указывает на повреждение нерва, или другими острыми состояниями вплоть до блокады дыхательного центра. При попадании иглы в сосуд поступление в кровоток высоких концентраций местного анестетика может вызвать сердечно-сосудистый коллапс. Поэтому любой практикующий врач, который решил выполнять блокаду, должен быть уверен, что пациент хорошо мониторируется и тщательно наблюдается во время и после процедуры. Необходимо иметь в наличии средства для незамедлительной реанимации.
Кроме того, эффективность и безопасность малоинвазивных методов лечения боли еще предстоит оценить с точки зрения доказательной медицины, так как в настоящее время эта практика основывается преимущественно на опыте отдельных специалистов и анализе серий клинических случаев.
Уже сейчас практика показывает, что перечисленные вмешательства сами по себе менее успешны, чем проведенные в комбинации с физиотерапией, медикаментозной и поведенческой терапией.
При выборе методов терапии боли следует соблюдать принцип последовательности. Например, применение блокад или РЧА до исчерпания ресурса медикаментозной терапии необоснованно, если пациента устраивают эффективность и стоимость лечения, а препараты хорошо переносятся. Радикальные нейрохирургические вмешательства являются последней ступенью и могут применяться только после неудачных попыток малоинвазивного лечения. Это затрагивает и деонтологический аспект. В неформальной конкурентной борьбе на рынке медицинских услуг, как бы цинично это не звучало, некоторые специалисты склонны навязывать определенное вмешательство или метод лечения, которым владеют сами, как обязательное, безальтернативное и безотлагательное, особо не интересуясь историей болезни и мнением самого пациента. Но в условиях глобализации и доступности информации больной часто знает о своей проблеме больше, чем специалист, к которому он пришел на прием. С другой стороны, некоторые пациенты со своими стереотипными представлениями и фобиями нуждаются в корректной разъяснительной работе, что требует от врача навыков психолога. Поэтому все более популярной в зарубежных специализированных изданиях становится тема совместного принятия решений врачом и пациентом.


