22 січня, 2017
К вопросу о безопасности медикаментозной терапии в педиатрии
Проблема осложнений медикаментозной терапии является актуальной во всем мире. Это обусловлено внедрением в клиническую практику большого количества лекарственных средств (ЛС), обладающих высокой активностью, сенсибилизацией населения к биологическим и химическим веществам, нерациональным использованием, медицинскими ошибками и применением некачественных и фальсифицированных препаратов [1,2]. Парадоксом нынешнего времени является то обстоятельство, что ЛС, применяющиеся в клинической практике и в клинических исследованиях, подтвердили эффективность и предварительную безопасность в стандартных дозировках (тщательно подобранных) в однородных группах пациентов, тогда как в реальной практике фармакологический ответ у конкретного больного может отличаться, а иногда приводить к выраженному повреждающему действию.
Несмотря на внедрение системы наблюдения за фармакологической безопасностью, неблагоприятные реакции на лекарства остаются, по-прежнему, одной из значимых причин смертности во всем мире [3,4]. По данным Всемирной организации здравоохранения (ВОЗ), непредусмотренные, опасные реакции на лекарства (известные как неблагоприятные реакции) входят в число десяти ведущих причин смерти во многих странах, при этом затраты на госпитализацию и коррекцию их последствий зачастую превышают стоимость самого лечения пациента [5]. Так, лекарственные осложнения в США занимают 4 место по частоте летальных исходов после смертности от сердечно-сосудистых заболеваний, злокачественных опухолей и инсультов, унося жизни более 100 тыс. человек ежегодно [6].
Побочные реакции являются причиной госпитализации или увеличения ее сроков у 10% больных в США, 2-5% – в Великобритании, 6,4% – Швейцарии, 7,8% – Германии. Доля неблагоприятных побочных реакций (НПР) у госпитализированных пациентов в Великобритании составляет 3,7%, а в Германии – 43% [7]. Особую тревогу вызывает то обстоятельство, что при количестве НПР – 7% от всех случаев госпитализации [6, 8], частота НПР, по данным ретроспективного анализа, составляет <5% [9,10].
Педиатрическая популяция наиболее часто страдает от лекарственных осложнений. ЛС для детей являются значительно менее прибыльным сегментом фармацевтического рынка. Большинство выпускаемых лекарств (65-80%) не были протестированы на детях. Производители сталкиваются с экономическими, этическими, техническими и правовыми проблемами при проведении клинических исследований в данной возрастной группе. Однако потребность в безопасных ЛС для применения в педиатрической практике остается крайне высокой. Продемонстрировано, что в США неблагоприятные реакции на лекарства у педиатрических пациентов развивались чаще в сравнении с популяцией взрослых пациентов [11]. Около 23% всех госпитализированных детей страдают от лекарственных осложнений.
По данным наблюдательного исследования (США, 2001), неблагоприятные реакции на лекарства были причиной 244 тыс. амбулаторных обращений детей в возрасте до 15 лет. В период активного наблюдения за 63 американскими стационарами (исследование NEISS-CADES – National Electronic Surveillance System-Cooperative Adverse Event Surveillance project) установлено, что в вышеупомянутой возрастной группе частота неблагоприятных реакций на ЛС составила 2 на 1000 человек. Причем, наибольший риск наблюдался в младшей возрастной группе. Так, половина зарегистрированных НПР на ЛС отмечена у детей в возрасте <4 лет; риск развития НПР в педиатрической популяции в возрасте <5 лет был более чем в 5 раз выше по сравнению со школьниками (5,8 на 1000 против 1,1 на 1000).
В итальянском исследовании с применением системы активного мониторинга педиатров частота развития НПР составила около 15 на 1000 детей [12-14]. Исследования, проведенные в Австралии, выявили, что побочные реакции являлись единственной причиной госпитализации у детей в 3,4% случаев, для взрослых этот показатель составил 2,4% [15].
Серьезные НПР могут быть причиной изъятия ЛС, однако, к сожалению, это может произойти спустя многие годы после вывода препарата на фармацевтический рынок. Так, в США препарат Пемолин применялся в качестве стимулятора центральной нервной системы (ЦНС) у педиатрических пациентов с синдромом дефицита внимания и гиперактивности в течение 30 лет пока не был отозван в 2005 г. в связи с сообщениями о выраженной гепатотоксичности. С 1998 по 2007 г. было отозвано 16 препаратов вследствие НПР [16]. За последние годы с фармацевтического рынка было изъято более 150 ЛС [17]. Вывод с рынка ЛС остается важным инструментом профилактики серьезных НПР. Действительно, преимущества ЛС, наблюдаемые у большинства пациентов, в ряде случаев могут приводить к серьезным НПР. Поэтому постмаркетинговый мониторинг особенно важен для установления редко встречающихся побочных эффектов ЛС.
В проспективном фармакоэпидемиологическом исследовании методом анкетирования [18], в котором принимало участие 1123 респондента (врачи различных специальностей – 385 человек, фармацевты – 187, пациенты – 551), установлено, что информированность по вопросам фармаконадзора остается на низком уровне: 47% врачей и 51% фармацевтов относительно верно формулируют термин «фармаконадзор», термин «неблагоприятная побочная реакция» верно трактуют 13% врачей и 46% фармацевтов, верное определение серьезной НПР дают 43% врачей и 32% фармацевтов. Опрос показал, что менее половины врачей и фармацевтов (42 и 39% соответственно) читают инструкции по медицинскому применению, вложенные в упаковку ЛС или приведенные в лекарственных справочниках, при этом 6% медработников изучают эту информацию редко, 16% фармработников и 7% врачей никогда не читают информацию такого рода. Основной необходимостью обращения врача и фармацевта к инструкции служит уточнение дозировок (55 и 48% соответственно), лекарственных взаимодействий (58 и 44%) и побочных эффектов (59 и 39%). Установлено, что недостаточное внимание к информации, изложенной в инструкциях, ведет к тому, что 54% фармработников и 23% врачей рекомендуют лекарства с нарушением предписаний к применению (off-label), по несоответствующим показаниям и в неадекватных дозировках. При этом в 44% случаев применение ЛС off-label приходится на педиатрическую практику. Отмечено, что в практической деятельности 68% врачей и 28% фармацевтов сталкивались с развитием НПР у пациентов, при этом только 24% врачей и 5% фармацевтов заполняли специальную форму-извещение о НПР. Выявлено, что 4% врачей и 19% фармацевтов не сообщают о НПР, при этом врачи ссылаются на «нехватку времени», «незнание куда и как отправить форму отчета о НПР», некоторые вовсе считают это «нецелесообразным» и «не задумывались об этом ранее».
Все более актуальной становится проблема безопасности пациентов, связанная с применением нерациональных комбинаций ЛС, которые могут сопровождаться взаимодействием ЛС, приводящим не только к снижению эффективности фармакотерапии, но и к снижению ее безопасности. В фармакоэпидемиологическом исследовании осложнений лекарственной терапии, проведенном А.С. Казаковым [19], отмечено, что спонтанные сообщения, содержащие информацию о нежелательных реакциях, обусловленных взаимодействием ЛС, составляют 4,1% от числа спонтанных сообщений, содержащих информацию о применении более 1 препарата, или 1,95% от общего числа анализируемых спонтанных сообщений, полученных за 15 мес. Установлено, что наибольшее число нежелательных реакций, обусловленных лекарственными взаимодействиями, наблюдалось при применении нестероидных противовоспалительных препаратов – НПВП (37,8%), гематотропных (15,9%) и противомикробных ЛС (14,4%). Нежелательные реакции, вызванные взаимодействием ЛС, наиболее часто проявились нарушениями в системе кроветворения и гемостаза (38,3%), осложнениями со стороны ЦНС (13,8%), поражениями желудочно-кишечного тракта (13,7%) и печени (10,6%). Причем НПР, связанные с взаимодействием ЛС, в 72,6% случаев были серьезными, в 43% послужили причиной госпитализации или ее продления, в 28,3% создали угрозу жизни пациента и в 1,3% случаях закончились летальным исходом.
Определение. Согласно определению ВОЗ, НПР на ЛС – это любая непреднамеренная и вредная для организма человека реакция, возникающая при применении лекарства в терапевтических дозах с целью профилактики, лечения, диагностики или изменения физиологической функции человека и при которой существует причинно-следственная связь с ЛС [5].
Выделяют следующие механизмы развития нежелательных побочных эффектов:
– прямое токсическое действие ЛС, повреждающее клетки и ткани организма, имеющее дозозависимый характер (например, ульцерогенное действие НПВП);
– фармакокинетический механизм – большую роль в развитии НПР играют факторы, изменяющие фармакокинетику ЛС, способствующие кумуляции препарата в организме и/или замедляющие его метаболизм до неактивных метаболитов (например, при нарушении метаболизма и экскреции дигоксина возрастает риск дигиталисной интоксикации);
– фармакодинамический механизм реализуется через рецепторы или мишени, расположенные в различных органах и системах (например, НПВП наряду с основным эффектом препятствуют экскреции натрия и воды в почках, приводя к развитию сердечной недостаточности);
– побочные реакции, связанные с лекарственным взаимодействием (например, одновременный прием терфенадина с эритромицином ведет к удлинению интервала QT на электрокардиограмме и развитию сердечной аритмии, обусловленной замедлением метаболизма терфенадина в печени под влиянием эритромицина);
– фармакогенетический механизм: различные наследуемые изменения в генах могут приводить к нарушениям фармакокинетики и/или фармакодинамики ЛС и изменению фармакологического ответа, включая развитие НПР.
Классификация
По тяжести клинического течения побочные реакции бывают [20]:
- легкой степени: отсутствует необходимость в отмене ЛС или в специальном лечении, побочные эффекты исчезают при уменьшении дозы ЛС или после прекращения лечения;
- средней тяжести, когда необходима отмена ЛС и проведение симптоматической или специальной терапии;
- тяжелые, приводящие к инвалидизации или потере трудоспособности, вызывающие уродства и аномалии, злокачественные перерождения, представляющие угрозу для жизни пациента (например, анафилактический шок, синдром Лайелла, почечная недостаточность, тяжелые поражения печени и др.);
- смертельные.
В настоящее время принято несколько классификаций НПР.
Классификация по типу НПР (табл. 1):
Тип А – предсказуемые, частые, нежелательные реакции, зависимые от дозы, связанные с известными фармакологическими свойствами ЛС. Они развиваются вследствие усиления первичного фармакологического эффекта препарата (например, брадикардия и нарушение атриовентрикулярной проводимости при применении β-адреноблокаторов) или вследствие вторичных фармакологических эффектов, обусловленных свойствами препарата (например, бронхоспазм при лечении β-адреноблокаторами, седативный эффект антигистаминных препаратов) в результате передозировки (гепатотоксичность высоких доз парацетамола) или взаимодействия лекарственных препаратов. Эти НПР как дозозависимые уменьшаются или исчезают при снижении дозы препарата или его отмене.
Тип В – непредсказуемые, независимые от дозы, не связанные с фармакологическим действием ЛС. НПР такого типа выявляются при широком клиническом применении препарата. В основе патогенеза НПР лежит индивидуальная чувствительность человека – лекарственная непереносимость, идиосинкразия, аллергические и псевдоаллергические реакции.
Тип С – нежелательные реакции, возникающие при длительной терапии (развитие толерантности, синдрома отмены, лекарственной зависимости, кумулятивные эффекты, эффекты подавления выработки гормонов).
Тип D – отсроченные эффекты: мутагенные, тератогенные, канцерогенные, эмбриотоксические. Диагностировать данные НПР очень сложно вследствие длительного временного промежутка, отделяющего прием ЛС от развития хромосомных и геномных мутаций, опухоли.
Классификация ВОЗ нежелательных побочных реакций по частоте развития [5]:
- очень частые – 1/10 назначений (≥10%);
- частые – 1/100 назначений (≥1%, но <10%);
- нечастые – 1/1000 назначений (≥0,1%, но <1%);
- редкие – 1/10000 назначений (≥0,01%, но <0,1%);
- очень редкие – менее 1/10000 назначений (<0,01%).
По прогнозу НПР можно разделить на две группы:
- прогнозируемые – обусловленные фармакологическим действием ЛС, дозозависимые, составляющие 80% всех случаев побочных эффектов, потенциально могут развиться у любого человека;
- непрогнозируемые – не связанные с фармакологическим действием ЛС, недозозависимые, относительно редко развивающиеся, обусловленные в большинстве случаев изменениями иммуногенеза и факторами внешней среды и возникающие у восприимчивых людей.
Прогнозируемые побочные эффекты ЛС имеют определенную клиническую картину, например, синдром Паркинсона при курсовом приеме хлорпромазина, артериальная гипертензия при приеме кортикостероидов. При непрогнозируемых побочных эффектах клиническая картина развивается непредсказуемо, и у разных пациентов на одно и то же ЛС могут развиваться различные реакции, что, по-видимому, обусловлено генетическими особенностями индивидуумов.
К непредсказуемым лекарственным реакциям относятся непереносимость, идиосинкразия и аллергические реакции.
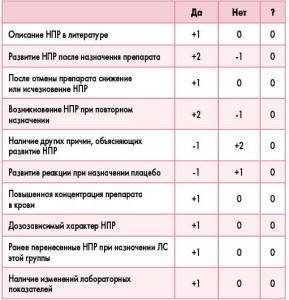
Для оценки степени вероятности возникновения связи «прием ЛС – развитие НПР» можно использовать шкалу Naranjo:
При сумме баллов:
- ≥9 – достоверная связь НПР с приемом препарата;
- 5-8 – вероятная связь;
- 1-4 – возможная связь;
- ≤ 0 – маловероятно развитие НПР.
Факторы риска развития НПР определяются как фармакологическими свойствами ЛС, так и характеристиками пациента.
Общие факторы риска развития НПР:
- применение препарата в высоких дозах;
- дозирование ЛС без учета индивидуальных особенностей пациента: сопутствующая патология, аллергологический анамнез, возраст;
- длительное лечение;
- перенесенные ранее НПР;
- возрастные группы;
- пол;
- наследственность;
- полипрагмазия;
- наличие сопутствующей патологии.
Ряд заболеваний могут изменить тканевую чувствительность (табл. 2).
Основным источником информации о выявляемых нежелательных реакциях служат спонтанные сообщения, поступающие в службу фармаконадзора от медицинских и фармацевтических работников, производителей ЛС, а также от потребителей и пациентов [23]. Существующая нормативно-правовая база Европейского союза и США по проведению клинических исследований в педиатрической популяции обеспечивает получение информации об эффективности и безопасности использования ЛС у детей, способствует их рациональному применению [24]. Вместе с тем гарантией полного представления о профиле безопасности могут служить только сочетание адекватно организованных клинических исследований у педиатрических пациентов, наряду с отлаженной схемой взаимосвязи с системой фармаконадзора [1]. Поэтому очень важно, чтобы все врачи принимали участие в этой работе. Однако в ряде случаев врач не уверен в наличии связи между приемом препарата и возникшим осложнением [21]. Также могут появиться затруднения в дифференциации НПР на ЛС от симптомов заболевания, по поводу которого назначаются ЛС или клинических проявлений сопутствующей патологии.
В отличие от зарубежных стран, в нашей стране данные статистики о серьезных последствиях использования фальсифицированных препаратов отсутствуют. Среди причин следует отметить то обстоятельство, что врачи не склонны рассматривать наличие взаимосвязи между нежелательными реакциями или ухудшением состояния пациента с качеством применяемых ЛС и ошибками фармакотерапии. Вместе с тем чтобы зарегистрировать нежелательную реакцию, выявляемую с частотой 1 случай на 10 тыс. наблюдений, необходимо пролечить 30 тыс. пациентов. Поэтому иногда проходят годы после регистрации ЛС и его широкого применения в клинической практике, прежде чем будут установлены серьезные побочные эффекты. В качестве примера можно привести ацетилсалициловую кислоту, ульцерогенное действие которой было доказано через 40 лет после ее появления на фармацевтическом рынке. Столько же времени понадобилось для подтверждения взаимосвязи между длительным приемом фенацетина и развитием почечного папиллярного некроза.
На международном рынке возрастает количество генерических аналогов оригинальных ЛС, при этом контроль над их качеством и переносимостью во многих странах можно назвать условным, что выливается в целый ряд проблем, вызванных недостаточной терапевтической эффективностью генериков [25]. При нарушении технологии производства в составе препарата могут обнаруживаться опасные контаминанты, которые провоцируют НПР [26]. Особого внимания заслуживает то обстоятельство, что при лечении генериками могут развиваться нежелательные реакции, не отмеченные при лечении оригинальными ЛС [27]. Не менее важной проблемой, с которой также ассоциируются лекарственные осложнения, является фальсификация лекарств. По данным ВОЗ от 10 до 30% находящихся на мировом фармацевтическом рынке ЛС являются фальсифицированными [27].
Кроме метода спонтанных сообщений, для выявления НПР используются постмаркетинговые клинические исследования, активные мониторирования стационаров. К менее популярным, но не менее результативным, относятся рецептурный мониторинг, метаанализы, анализ единичных описанных в литературе случаев, сравнительные исследования и др. У каждого используемого метода есть свои преимущества и недостатки.
Серьезные побочные реакции у детей, как правило, встречаются редко и не отмечаются в период клинических исследований. Для большинства лекарств в полной мере оценить редкие побочные реакции невозможно, поскольку для этого необходимо большое количество наблюдений с применением конкретного фармакологического средства.
Наиболее часто побочные эффекты в детском возрасте вызывают вакцины, антибактериальные препараты и жаропонижающие средства. По данным C. Ferrajolo и соавт. [28], в Италии в педиатрической популяции за 2001-2012 гг. большинство НПР (44,9%) зарегистрировано при применении противомикробных препаратов. В Испании, согласно анализу спонтанных сообщений о развитии НПР у детей за 2004-2009 гг., в 67% случаев НПР развивались при применении противомикробных препаратов и вакцин [29]. Анализ частоты нежелательных реакций у детей за 1998-2007 гг., проведенный немецкими исследователями, показал, что противомикробные средства были причиной 65% всех НПР [30]. В исследовании А.Р. Титовой и соавт. [31] показана высокая частота серьезных НПР у детей, особенно раннего возраста, на антибиотики (34,4% случаев). Причем, наиболее часто указывались β-лактамные антибиотики и противотуберкулезные препараты. В исследовании Е.О. Кочкиной [32] отмечено, что частота регистрации проявлений нежелательных побочных реакций зависит от групповой принадлежности препаратов: на противомикробные препараты и ЛС, действующие на сердечно-сосудистую систему, приходится 40% всех зарегистрированных осложнений фармакотерапии [32]. В работе Н.А. Двойниковой [33] установлено, что у педиатрических пациентов осложнения фармакотерапии чаще всего отмечаются при назначении противоэпилептических, иммунотропных и антимикробных препаратов.
В структуре НПР у педиатрических пациентов лидирующие позиции занимают поражения желудочно-кишечного тракта, на долю которых приходится 30-70% всех лекарственных осложнений. Частота побочных эффектов со стороны ЦНС и метаболизма составляет 20 и 17,5% всех НПР соответственно [34]. Аллергические реакции у детей регистрируются в 3 раза чаще, чем у взрослых [33].
Ограниченная доступность ЛС, специально предназначенных для детского возраста, является реальностью, с которой многие поколения педиатров научились справляться. Практикующему педиатру приходится принимать решение о назначении ЛС, для которых получены доказательства эффективности и безопасности только у взрослых, а не у маленьких пациентов. В Италии <15% всех ЛС, представленных на фармацевтическом рынке и менее половины специально предназначенных для педиатрических пациентов, применяются в соответствии с клиническими исследованиями, продемонстрировавшими преимущества соотношения «польза-риск» у детей [35]. В США 75% всех ЛС не имеют маркировки «для использования у детей» и только 6% ЛС, наиболее часто применяемых у новорожденных и детей раннего возраста, содержат маркировку, утвержденную FDA, разрешающую применение у педиатрических пациентов [36].
К развитию нежелательных реакций у детей приводит назначение ЛС с нарушением предписаний в инструкции [37]. В ряде исследований [38,39] отмечено, что 36-67% детей получают в стационарах препараты, запрещенные к применению в детском возрасте. Наибольший процент назначений off-label приходится на лечение злокачественных новообразований, сердечно-сосудистых заболеваний и патологии почек в стационарах, включая отделения интенсивной терапии, 36-67% педиатрических пациентов и в 11-37% случаев – амбулаторно. Применение ЛС не по строгим показаниям или при назначении препаратов off-label у педиатрических пациентов значительно увеличивает риск развития серьезных нежелательных реакций [35]. При этом риск ошибок возрастает в 3 раза по сравнению с популяцией взрослых пациентов. Частота врачебных ошибок зависит от возраста, терапевтической области применения лекарственного препарата и определения его дозы (в соответствии с массой тела или площадью поверхности тела ребенка).
В исследовании А.Р. Титовой и соавт. [31] проведен анализ назначений 136 антибактериальных препаратов у детей, которые предположительно были причиной развития серьезных нежелательных реакций. Установлено, что 93 препарата назначались с нарушением предписаний официально утвержденной инструкции по медицинскому применению, то есть частота назначений off-label составила 68,4%. При этом в 35 случаях (25,7%) было допущено одновременно несколько видов нарушений off-label, в связи с чем общее количество таких назначений составило 131.
Безопасность препаратов, применяемых у взрослых пациентов, не может быть экстраполирована к педиатрической популяции. Кроме того, неблагоприятные побочные реакции на лекарства в педиатрической популяции могут быть более выраженными и приводить к более значимому росту заболеваемости в сравнении со взрослыми пациентами. Продемонстрировано, что НПР у детей не только приводят к госпитализации или удлинению ее сроков, но могут привести к инвалидности или даже летальному исходу. Информация, касающаяся частоты, тяжести и групп ЛС, наиболее часто вызывающих побочные реакции в детской возрастной группе представляет особый интерес, поскольку дорегистрационные клинические исследования проводятся в основном у взрослых пациентов.
Для детского организма характерно постоянное изменение физиологических процессов. Растущий организм ребенка по сравнению с взрослыми имеет существенные отличия в рецепторном аппарате тканей и органов, механизмах всасывания и процессах экскреции ЛС, качественном и количественном составе белковых фракций плазмы крови и др., что может приводить к развитию нежелательных реакций, характерных только для детской популяции. Следует отметить, что ЛС могут оказывать специфическое влияние на физическое и когнитивное развитие ребенка, иммунное и половое созревание [40]. Кроме того, проблема безопасности многих ЛС, включая антибактериальные препараты, может быть связана с высокой частотой их применения off-label, что чаще приводит к развитию нежелательных реакций [41]. Детская популяция в связи с ограниченным количеством педиатрических клинических исследований является одной из самых уязвимых в отношении подобного использования ЛС.
Для профилактики развития побочных эффектов ЛС необходимо соблюдение следующих правил [2]:
- учитывать не только основное терапевтическое действие ЛС, но и его возможные побочные эффекты, особенно если они обусловлены структурой вещества или механизмом действия;
- применять оптимальные дозы ЛС, соблюдать курсовые дозы и правила отмены некоторых препаратов;
- при комбинированной фармакотерапии учитывать потенциальное взаимодействие ЛС между собой и с пищей; при определении взаимодействий – предусматривать интервалы между приемом взаимореагирующих препаратов;
- не применять одновременно препараты со сходным механизмом действия и избегать полипрагмазии, повышающей риск развития нежелательных явлений;
- избегать (по возможности) инъекционного метода введения, при котором побочное действие ЛС проявляется наиболее сильно;
- при выборе препаратов использовать индивидуальный подход с учетом возраста, особенностей естественных (беременность, кормление грудью) и патологических состояний пациентов, а также наличия сопутствующей патологии, сопровождающейся функциональным изменением важных органов и систем (печень, почки и др.), оказывающих влияние на биотрансформацию ЛС;
- ЛС, наиболее часто вызывающие побочные эффекты, назначать по строгим показаниям.
Выводы
Значительно возросли требования и ожидания потребителей в отношении безопасности ЛС. Каждый препарат обладает определенными побочными эффектами, частота выявления которых должна постоянно контролироваться регуляторными органами и предоставляться работникам здравоохранения и пациентам для предотвращения любых негативных последствий. Дети относятся к «уязвимым» группам пациентов. Поскольку для большинства ЛС не разработаны специальные лекарственные формы, в детском возрасте широко распространена практика назначения лекарств off-label (не по инструкции). У них затруднена диагностика НПР. При этом медикаментозные осложнения у детей протекают тяжелее, чем у взрослых. Совершенствование системы мониторинга безопасного использования ЛС, определение факторов риска осложнений фармакотерапии будут способствовать проведению лечения с учетом современных требований и повышению качества медицинской помощи.
Литература
- Опека пациента в практике врача и провизора. Руководство по применению лекарственных средств: пособие / под ред. И.А.Зупанца, В.П. Черных. – К.: Украинский медицинский вестник, 2011. – 480 с.
- Справочник по клинической фармакологии и фармакотерапии / под ред. И.С. Чекмана, А.П. Пелещука, О.А. Пятака. – Киев: Здоров’я, 1987. – 736 с.
- Лепахин В.К., Казаков А.С., Астахова А.В. Фармакоэпидемиологическое исследование нежелательных реакций, связанных с взаимодействием лекарственных средств // Клиническая фармакология и терапия. – 2013. – № 22 (4). – С. 92-96.
- Seeger J.D. Characteristics associated with ability to prevent adverse-drug reactions in hospitalized patients / J.D. Seeger, S.X. Kong, G.T. Schumock // Pharmacotherapy. – 1998. – Vol. 18, № 6. – Р. 1284-1289.
- World Health Organization. The importance of pharmacovigilance; safety monitoring of medicinal products. Geneva, World Health Organization, 2002. Available at www.who.int/medicinedocs/en/d/Js4893e
- Lazarou J., Pomeranz B.H., Corey P.N. Incidence of Adverse Drug Reactions in Hospitalized Patients: A Meta-analysis of Prospective Studies. JAMA 1998; 279 (15): 1200-1205.
- Неблагоприятные побочные реакции лекарственных средств: Т. 1 / под ред. Д.В. Рейхарта. – М.: Литтерра. – 2007. – 256 с.
- Pirmohamed M., James S., Meakin S. et al. Adverse drug reactions as cause of admission to hospital: prospective analysis of 18 820 patients. BMJ 2004; 329 (7456): 15-9.
- Rzany B., Mockenhaupt M., Baur S. et al. Epidemiology of erythema exsudativum multiforme majus, Stevens-Johnson syndrome, and toxic epidermal necrolysis in Germany (1990-1992): structure and results of a population-based registry. J Clin Epidemiol 1996; 49 (7): 769-73.
- Mittmann N., Knowles S.R., Gomez M. et al. Evaluation of the extent of under-reporting of serious adverse drug reactions: the case of toxic epidermal necrolysis. Drug Saf 2004; 27 (7): 477-87.
- Pirmohamed U., Breskenridge A.M., Kiteringham N.R. Adverse drug reactions // BMJ. – 1998. – Vol. 316. – Р. 1295-1298.
- Napoleone E., Santuccio C., Marchetti F. La farmacovigilanza: potenzialita e prospettive anche in pediatria. Medico e Bambino 2008, 4: 214-215.
- Segnalazioni spontanee di sospette reazioni avverse in eta pediatrica nel 2008. BIF – AIFA 2009, XVI (2): 79-82.
- Clavenna A., Bonati M: ADR Epidemiology in Paediatrics. M&B2009, 28: 503-504.
- Wllson R., Runciman W., Gibberd R. The quality in Australian health care study // Med. J. Aust. – 1995. – Vol. 163. – P. 458-471.
- Castro-Pastrana L.I., Carleton B.C. Improving pediatric drug safety: need for more efficient clinical translation of pharmacovigilance knowledge // J Popul Ther Clin Pharmacol 2011. – Vol. 18 (1): e76-e88.
- Кочкина Е.О. Клинико-фармакологический мониторинг безопасности лекарственных средств // Автореф… канд. мед наук, Иркутск. – 2015. – 23 с.
- Хосева Е.Н. оптимизация системы контроля эффективности и безопасности воспроизведенных лекарственных средств отечественного производства / Автореферат диссертации на соискание ученой степени д. мед. н. – Москва. – 2014. – 48 с.
- Казаков А.С. «Фармакоэпидемиологическое исследование осложнений лекарственной терапии, вызванных взаимодействием лекарственных средств» // Автореф… канд. мед. н. – Москва. – 2014. – 25 с.
- Клиническая фармакология: национальное руководство / под ред. Ю.Б. Белоусова, В.Г. Кукеса, В.К. Лепахина. – М.: ГЭОТАР-Медиа, 2009. – 976 с.
- Овчинникова Е.А., Овчинникова Л.К.Основные механизмы развития неблагоприятных побочных реакций // Качественная клиническая практика, № 1. – 2004. – С. 57-66.
- Неблагоприятные побочные реакции лекарственных средств (пособие для врачей). Под редакцией А.Т. Бурбелло. – Санкт-Петербург. – 2008.
- Морозова Т.Е., Хосева Е.Н., Андрущишина Т.Б., Вартанова О.А. Контроль безопасности лекарственных средств в условиях лечебно-профилактических учреждений: проблемы и перспективы развития // Consilium medicum. – 2015. – Т. 17 (№ 1). – С. 50-53.
- Завидова С.С., Намазова-Баранова Л.С., Тополянская С.В. Клинические исследования лекарственных препаратов в педиатрии: проблемы и достижения. Педиатрическая фармакология. – 2010. – Т. 7 (№ 1). – С. 6-14.
- Versantvoort C., Maliepaard M., Lekkerkerker F. Generics: what is the role of registration authorities // Neth J Med. 2008; Feb; 66; 2: 62-6.
- Лепахин В.К., Стуров Н.В., Астахова А.В. Методы выявления и регистрации неблагоприятных побочных реакций на лекарственные средства в период их широкого применения // Трудный пациент. – 2008.
- Ушкалова Е.А. Анальгетики-антипиретики и нестероидные противовоспалительные средства в педиатрии: соотношение польза/риск и влияние на течение аллергических заболеваний // Педиатрия. – 2013. – № 4.
- Ferrajolo C., Capuano A., Trifiro G., Moretti U., Rossi F., Santuccio C. Pediatric drug safety surveillance in Italian pharmacovigilance network: an overview of adverse drug reactions in the years 2001-2012. Expert Opin Drug Saf. 2014. – Sep, 13. – Suppl. 1: S9-20.
- Aldea A., García Sanchez-Colomer M., Fernandez Quintan a E., García Saiz M. Paediatric adverse drug reactions reported to the Spanish Pharmacovigilance System from 2004 to 2009. Eur J Clin Pharmacol. 2012. – Sep, 68 (9): 1329-38.
- Aagaard L., Weber C.B., Hansen E.H. Adverse drug reactions in the paediatric population in Denmark: a retrospective an alysis of reports made to the Danish Medicines Agency from 1998 to 2007. Drug Saf. 2010. – Apr. 1; 33 (4): 327-39.
- Титова А.Р., Пастернак Е.Ю., Асецкая И.Л. и др. О безопасности антибактериальных препаратов, применяемых в педиатрии // Безопасность и риск фармакотерапии. 2015; 2: 12-22.
- Кочкина Е.О. Клинико-фармакологический мониторинг безопасности лекарственных средств // Автореф… канд. мед. н., Иркутск. – 2015.
- Двойникова Н.А. Особенности нежелательных побочных реакций при фармакотерапии больных пожилого и детского возраста в Прибайкалье // Автореф…на соискание ученой степени канд. мед. н. – Иркутск. – 2015. – 35 с.
- Таточенко В.К. Побочные действия лекарств в педиатрической практике // Здоровье Украины. – 2007. – № 5/1. – С. 64-66.
- Napoleone E. Children and ADRs (Adverse Drug Reactions) // Italian Journal of Pediatrics 2010, 36: 4.
- National Institute of Child Health and Human Development. Pediatric Pharmacology Research Unit (PPRU) Network [online]. Available from: http://www.nichd.nih.gov/research/supported/pp ru1.cfm. Accessed 2009 Jun 24.
- Radley D.C., Finkelstein S.N., Safford R.S. Off-label prescribing among office-based physicians. Arch Inter Med. 2006. – 166: 1021-6.
- Conroy S., Choonara I., Impicciatore P. et al. Survey of unlicensed and off label drug use in paediatric wards in European countries. European Network for Drug Investigations in Children. Br Med J. 2000; 320: 79-82.
- Jong G.W., Vulto A.G., de Hoog M. et al. Survey of the Use of Off-Label and Unlicensed Drugs in Dutch Childrens Hospital. Pediatrics. 2001; 108: 1089-1093.
- Shehab N., Patel P.R., Srinivasan A., Budnitz D.S. Emergency department visits for antibiotic-associated adverse events. Clin Infect Dis. – 2008. – Sep. 5; 47 (6): 735-43.
- Neubert A., Dormann H., Weiss J. et al. The impact of unlicensed and off-label drug use on adverse drug reactions in paediatric patients. Drug Saf. 2004; 27 (13): P. 1059-67.