13 листопада, 2016
Острый вирусный риносинусит у детей: междисциплинарный взгляд на проблему.
В фокусе внимания – фитотерапия с доказанной эффективностью
Острые риносинуситы (ОРС) относятся к острым респираторным заболеваниям (ОРЗ) – группе болезней, которые вызываются различными микроорганизмами и объединяются общностью эпидемиологии, патогенеза и особенностями клиники. Именно эта группа заболеваний является одной из ведущих причин значительного количества дней пропусков занятий в школе среди детей.
Проблема ОРС является междисциплинарной, однако еще до недавнего времени это заболевание считалось оториноларингологической патологией, в то время как терапевты, семейные врачи и педиатры традиционно лечили острые респираторные вирусные инфекции (ОРВИ). В настоящее время ОРВИ с поражением слизистой оболочки (СО) носа и придаточных пазух рассматриваются именно как ОРС.
С получением новой информации о природном течении ОРС стало очевидным, что в основе патологического процесса при этих заболеваниях лежит не только и не столько инфекция – ведущая роль принадлежит воспалению СО. Однако хотя воспаление включает как инфекционные, так и неинфекционные механизмы, ОРС в подавляющем большинстве случаев связан именно с ОРВИ.
ОРС считается воспалительным процессом риногенного происхождения, при котором нарушены вентиляция и дренаж придаточных пазух носа, как правило, на фоне ОРВИ. Вирусная инфекция быстро запускает патогенетический каскад воспаления. Под влиянием вирусов клетки мерцательного эпителия СО теряют реснички, развивается отек, который вызывает дисфункцию, а в дальнейшем – и блокаду соустья придаточных пазух. Гибель ресничек, снижение вентиляции придаточных пазух с повышением вязкости секрета на фоне нарастающего отека СО резко снижает эффективность мукоцилиарного транспорта и приводит к нарушению дренажа, создаются условия для развития вторичного бактериального воспаления.
Острые вирусные риносинуситы (ОВРС) могут трансформироваться в послевирусные (ОПВРС), часть из которых в дальнейшем может быть обусловлена бактериями с формированием острого бактериального риносинусита (ОБРС), а блокада соустья придаточных пазух является ключевым моментом, который запускает сложный каскад звеньев патогенеза ОРС.
Расшифровка и понимание основных звеньев и этапов развития заболевания являются основными условиями назначения лечения, которое включает этиотропные, патогенетические и симптоматические средства.
Известно, что ведущим фактором развития ОВРС является отек СО носа и придаточных пазух как следствие вирусного инфицирования. Под влиянием вирусов происходит нарушение реологических свойств назального секрета и его эвакуации в результате дисфункции механизмов мукоцилиарного клиренса. Размножение и накопление вирусов на поверхности эпителиального слоя СО становится сигналом для клеток (нейтрофилов, эозинофилов, мастоцитов, макрофагов, базофилов, лимфоцитов), обеспечивающих неспецифическую резистентность СО верхних дыхательных путей. При активации этих клеток, а также из эпителиоцитов, разрушенных вирусом, высвобождаются такие медиаторы воспаления, как гистамин, брадикинин, серотонин, фактор агрегации тромбоцитов, простагландины, в результате действия которых развивается реактивный отек СО носа и придаточных пазух. Толщина СО носа, в первую очередь остиомеатального комплекса и придаточных пазух, увеличивается, но соустье, соединяющее полость носа с придаточной пазухой, остается функционирующим при ОВРС.
На фоне разрушения реснитчатого эпителия и отека СО происходит также уменьшение относительной доли золь-фазы назальной слизи, что приводит к нарушению эвакуации гель-фазы и усугублению патологических изменений СО. Поскольку альтеративные процессы при ОВРС касаются поверхностного эпителиального слоя СО, то ее воспалительные морфологические изменения можно охарактеризовать как эпителиит. Таким образом, вирусная инфекция запускает патогенетическую цепь ОВРС. Основными звеньями этиопатогенеза является вирусная флора, реактивный отек, нарушения реологии секрета и локальные иммунологические нарушения.
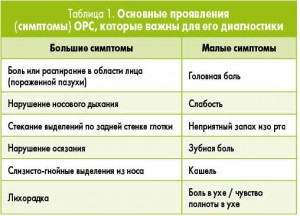
К основным клиническим симптомам ОРС, по данным Infectious Diseases Society of America (IDSA) 2012 г., следует относить следующие проявления (табл. 1).
Диагноз ОРС устанавливается при наличии у пациента 2 или более больших или 1 большого и 2 или более малых симптомов, но чаще всего при типичном течении учитывается следующая комбинация симптомов: заложенность/обструкция носа, боль в проекции пазухи, головная боль, выделения из носа (переднее или заднее затекание), кашель. Анализ и оценка субъективных проявлений заболевания особенно актуальны для оториноларингологов, врачей общей практики – семейной медицины, педиатров и терапевтов, поскольку именно оценка клинической симптоматики является основой диагностики ОРС.
В целом вопросы терминологии и диагностики ОРС у детей хорошо освещены в современном European Position Paper on Rhinosinusitis and Nasal Polyps (EPOS) 2012 г. ОРС (продолжительностью до 12 недель, который завершается полным исчезновением симптомов) характеризуется внезапным появлением 2 или более симптомов, таких как заложенность носа/обструкция/отек или бесцветные выделения из носа, или кашель в дневное/ночное время.
При этом выделяют ОВРС (обычная ОРВИ) с продолжительностью симптомов менее 10 дней.
Острый поствирусный риносинусит (ОПВРС) диагностируют в тех случаях, когда отмечается усиление симптомов после 5-го дня заболевания или симптомы сохраняются более 10 дней.
И только у небольшого процента пациентов с ОПВРС имеет место ОБРС, при котором наблюдаются как минимум 3 симптома из перечисленных (прозрачные выделения больше с одной стороны и гнойный секрет в полости носа; выраженная боль в области лица, больше с одной стороны; лихорадка >38°C; повышение скорости оседания эритроцитов/уровня С-реактивного белка; «две волны», т.е. ухудшение состояния после исходно более легкой фазы течения заболевания).
Клиницист при внешнем осмотре пациента обращает внимание на состояние мягких тканей лица. Часто наблюдается легкий симметричный отек тканей орбит. Проводят пальпацию передней и нижней стенок лобных пазух, внутреннего угла глазницы, передней стенки верхнечелюстных пазух, а также мест выхода n. supraоrbitalis и n. infraоrbitalis. При ОВРС пальпация и перкуссия в проекции пазух безболезненны, а в точках выхода n. supraоrbitalis и n. infraоrbitalis – слегка болезненные. Лимфатические узлы шеи не увеличены. При орофарингоскопии обращают внимание на состояние мягкого неба, боковых отделов глотки, миндалин, задней стенки глотки. У пациентов с ОВРС часто обнаруживают гиперемию СО задней стенки глотки, стекание по ней выделений.
Передняя риноскопия обычно проводится оториноларингологом. Определяются гиперемия и отек СО, а также наличие патологических выделений в просвете носовой полости. В зависимости от степени выраженности отека может регистрироваться легкий, выраженный отек или обструкция носовых ходов. Для ОВРС характерны гиперемия, отек СО носа, сужение просвета носовых ходов, а также обильные слизистые выделения в носовых ходах.
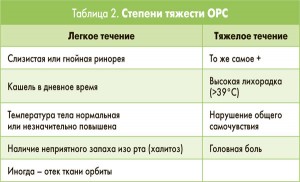
С целью адекватной интерпретации полученных данных и определения лечебной тактики важно выяснить степень тяжести течения ОРС (табл. 2). В основу шкалы оценки положены основные локальные и общевоспалительные симптомы.
Согласно международным документам (EPOS, 2012) определение степени тяжести ОРС должно базироваться на субъективной оценке своего состояния пациентом по визуально-аналоговой шкале (ВАШ).
Максимальная степень тяжести симптомов оценивается в 10 баллов. Чаще всего при ОВРС состояние пациентов соответствует 3-4 или 5-7 баллам, т.е. легкой и средней тяжести, реже – более 8 баллов, что свидетельствует о тяжелом течении.
Согласно современным рекомендациям EPOS 2012 г. ни рентгенография придаточных пазух, ни компьютерная или магнитно-резонансная томография, ни диагностическая пункция, ни микробиологическое исследование не считаются необходимыми для подтверждения диагноза ОРС, и в рутинной клинической практике использование этих методов исследования не показано.
Исключение составляют случаи развития осложнений, необходимости оперативного вмешательства, неэффективности эмпирической лечебной тактики, рецидивирующего течения заболевания.
Лечение ОВРС, как правило, не предусматривает госпитализации пациента и проводится в амбулаторном режиме. Особенности клинического течения и тяжесть заболевания определяют рутинную лечебную тактику, которая основана на понимании основных звеньев и этапов развития заболевания. Трудности этиологического лечения вирусного ОРС очевидны, поскольку вирусная инфекция как быстро запускает патогенетический каскад воспаления, так и быстро теряет свою актуальность. С учетом ведущей роли вирусов как этиологического фактора при ОВРС антибактериальная терапия не показана.
Патогенетически обоснованное лечение ОВРС требует назначения препаратов с противовоспалительным, противоотечным, секретолитическим действием в соответствии с ведущими патогенетическими звеньями заболевания. Кроме того, учитывая наличие локальных изменений иммунного ответа и риска присоединения бактериальной инфекции, показаны также препараты иммунотропного и антибактериального действия. Стремление повлиять на все перечисленные звенья этиопатогенеза ОВРС приводит в повседневной практике к назначению достаточно большого количества препаратов. Полипрагмазия неизбежно приводит к развитию обширного перечня нежелательных эффектов.
Поэтому при лечении ОВРС следует отдавать предпочтение препаратам с комплексным фармакологическим действием, что позволяет одновременно воздействовать на основные звенья его этиопатогенеза. Важным требованием к таким средствам является сочетание компонентов с противовоспалительным, противоотечным, секретолитическим, иммуностимулирующим и антиинфекционным действием.
Препаратом с доказанной эффективностью, в котором рационально сочетаются фармакологические эффекты, необходимые для комплексного лечения ОВРС, является фитониринговый препарат Синупрет.
Обоснованием для его использования является рациональное соединение в одной лекарственной форме 5 лекарственных растений с секретолитическим, противовоспалительным, иммуностимулирующим, противоотечным и антиинфекционным в отношении вирусов и бактерий действием; сочетание этиотропного и патогенетического лечения, направленное на реактивацию мукоцилиарного транспорта. Синупрет назначают детям с 2-летнего возраста согласно инструкции.
В практике, прежде всего амбулаторной, при лечении ОВРС особенно важно помнить о доказанной противовирусной активности Синупрета. Glatthaar-Saalmuller и соавт. выявили его дозозависимый противовирусный эффект в отношении вирусных возбудителей респираторных инфекций. Так, при максимальной использованной концентрации фитопрепарата (120 мкг/мл) репликация риновируса (тип В, подтип 14) тормозилась на 63%, респираторно-синцитиальным вируса – на 84,5%, аденовируса (подтип 5) – на 57,3%, вируса Коксаки (подтип 9) – на 56%, вируса гриппа А – на 49%. Препарат ингибирует нейраминидазу, влияет как на озельтамивир-чувствительные, так и озельтамивир-резистентные штаммы вируса гриппа А H1N1.
Хорошо изучено противовоспалительное действие Синупрета in vivo в тесте с каррагенин-индуцированным отеком лапки крысы. Под действием препарата уменьшается отек при индуцированном воспалении, что сопоставимо с эффектом синтетического противовоспалительного средства фенилбутазона. Кроме того, in vivo в тесте с моделью острого воспаления в виде плеврита у крыс с использованием индометацина в качестве контроля показано выраженное дозозависимое противовоспалительное действие Синупрета при пероральном введении, включая уменьшение объема экссудата, количества полиморфно-ядерных лейкоцитов в плевральной жидкости, уровня ПГЕ 2 в экссудате, а также ингибирования экспрессии ЦОГ-2 в легких.
Противовоспалительный эффект in vitro обусловливается ингибицией ферментов, участвующих в воспалительной реакции – ЦОГ-2, 5-липоксигеназы, индуцированной NO-синтазы. Синупрет подавляет синтез провоспалительных цитокинов TNF, IL-6, IFN-γ. Интересно, что уменьшение каскадных воспалительных реакций путем угнетения медиаторов воспаления по сравнению с таковыми в группе контроля составляет 25-50%. Таким образом, воспаление как естественная защитная реакция не блокируется Синупретом в полном объеме, а только подавляется избыточная воспалительная реакция. При этом клинически уменьшается отек СО носа. Именно об устранении отека СО в наиболее узком участке передних отделов среднего носового хода (остиомеатального комплекса), который существенно усложняет дренажную функцию придаточных пазух через естественные соустья, и должен заботиться врач при составлении патогенетической стратегии лечения ОВРС. Seifert и соавт. показали влияние Синупрета на уменьшение высвобождения цитокинов при воспалении, вызванном именно риновирусной инфекцией (изучались IL-6, 1β, 17, IFN-γ), что особенно важно, учитывая этиологическую структуру ОВРС.
Итак, Синупрет в самом начале лечения ОВРС у ребенка реализует свое многоцелевое терапевтическое действие, прежде всего наиболее актуальное – противовирусное и противовоспалительное. Синупрет доказал свою эффективность в лечении ОВРС при значительном уровне его безопасности.
У пациентов с ОВРС патогенетически обоснованным является ограничение контакта СО с вирусами и биологически активными продуктами разрушенных ими клеток респираторного эпителия как основной причины прогрессирования отека и воспалительного процесса в целом. Для предупреждения указанных процессов, а также вторичного бактериального инфицирования необходимо эффективное удаление слизи из носовой полости и уменьшение отека ее СО. Такими требованиями являются очищение СО носа, уменьшение и ликвидация отека, что обеспечивается ирригационной терапией солевыми растворами.
Симптоматические средства не являются ведущими в лечении ОВРС, но фактически всегда используются врачом, поскольку направлены на устранение симптомов, а соответственно, улучшение качества жизни ребенка, особенно в начале заболевания. Чаще всего в этом плане используют назальные деконгестанты. При этом всегда следует помнить о соотношении польза/риск при их применении. Длительное использование сосудосуживающих препаратов может приводить к развитию синдрома «рикошета» (rebound-syndrome) – обратному эффекту от применения деконгестантов, а также развитию медикаментозного ринита.
По показаниям у детей также используют антипиретики (парацетамол или ибупрофен).
Рациональная терапия ОВРС обусловливает значительную регрессию его симптомов и выраженный лечебный эффект у большинства пациентов уже на 3-5-й день. Критериями эффективности терапии считают нормализацию состояния и температуры тела; восстановление носового дыхания; исчезновение воспаления и патологических выделений из носа.
При обосновании профилактических мер в отношении ОВРС принципиально важным является положение о том, что ведущим этиологическим фактором их развития является респираторная вирусная инфекция. Поэтому профилактика ОВРС включает рациональное питание, закаливание и минимизацию контакта ребенка с пациентами с ОРВИ с рациональным использованием маски для лица и мытьем рук, воздействие на неспецифические механизмы иммунной защиты организма ребенка.
Вышеизложенная современная методология диагностики, лечения и профилактики ОВРС является универсальной и приемлемой как для оториноларингологов, так и для педиатров и семейных врачей.
Список литературы находится в редакции.
Статья печатается в сокращении.
Педиатрия. Восточная Европа, № 1, том 4, 2016 г.