13 квітня, 2016
Актуальные вопросы детской аллергологии

3-4 марта в г. Киеве на базе Национальной медицинской академии последипломного образования (НМАПО) им. П. Л. Шупика состоялась научно-практическая конференция, посвященная современным проблемам диагностики и лечения аллергических болезней и аутоиммунных состояний у детей. В мероприятии приняли участие не только ведущие ученые, но также практические специалисты – педиатры, детские аллергологи, пульмонологи, ревматологи, иммунологи, гастроэнтерологи и семейные врачи из различных регионов Украины.
 С приветственным словом и докладом, посвященным проблеме оказания медицинской помощи детям с аллергическими заболеваниями (АЗ) в Украине, выступила главный внештатный специалист МЗ Украины по специальности «Детская аллергология», ведущий научный сотрудник отдела заболеваний органов дыхания и респираторных аллергозов у детей ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины» (г. Киев), доктор медицинских наук, профессор Татьяна Рудольфовна Уманец.
С приветственным словом и докладом, посвященным проблеме оказания медицинской помощи детям с аллергическими заболеваниями (АЗ) в Украине, выступила главный внештатный специалист МЗ Украины по специальности «Детская аллергология», ведущий научный сотрудник отдела заболеваний органов дыхания и респираторных аллергозов у детей ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины» (г. Киев), доктор медицинских наук, профессор Татьяна Рудольфовна Уманец.
– Одной из ведущих проблем детской аллергологии в Украине на сегодняшний день является низкая обеспеченность кадрами – детскими аллергологами. Так, при норме в 160 специалистов, предусмотренной европейскими стандартами, аллергологов в нашей стране лишь 102 приблизительно на 8 млн детей, при этом ситуация в некоторых регионах (Черниговская, Ровенская, Житомирская, Кировоградская области) приближается к критической. Что же касается сельской местности, практически для всего населения специализированная помощь по-прежнему остается малодоступной.
В структуре распространенности АЗ у детей 0-17 лет, зарегистрированных в лечебных учреждениях страны в 2014 г., доля атопического дерматита (АД) составляет 15-20%, бронхиальной астмы (БА) – 7-10%, аллергического ринита (АР) – 15-20%. Несмотря на определенные достижения в последние годы (снижение уровня распространенности и инвалидизации детей с БА), в отрасли существует ряд проблем. Так, можно отметить частые случаи гиподиагностики, а также позднюю постановку диагноза АЗ, зачастую на этапах среднетяжелого и даже тяжелого течения. Практически отсутствует официальная статистика опасных проявлений АЗ (синдромы Стивенса-Джонсона, Лайелла, инсектная аллергия и др.). Среди обсуждаемых вопросов – дефицит материалов, необходимых для лабораторной диагностики, и плохая материально-техническая оснащенность медицинских учреждений, отсутствие контроля по валидизации используемых методик, недоступность многих тестов и др., несогласованность лечения с рекомендательными протоколами, полипрагмазия, высокая стоимость фармакотерапии, недостаточное практическое использование методов аллергенспецифической иммунотерапии (АСИТ) и др.
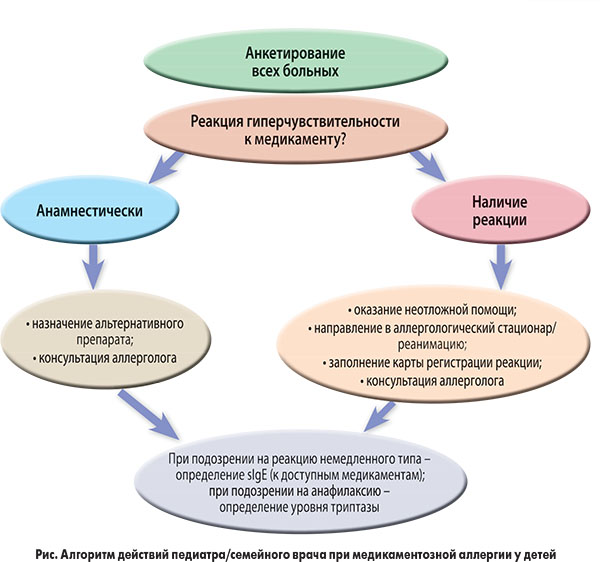
Важно отметить, что в последние годы в рекомендательные документы, регламентирующие подходы к терапии АЗ, внесены некоторые изменения. Так, разработан и утвержден унифицированный клинический протокол по оказанию медицинской помощи больным с медикаментозной аллергией, включая анафилаксию (приказ № 916 от 30.12.2015 г.), ожидает пересмотра приказ МЗ Украины № 868 от 08.10.2013 г. по оказанию медицинской помощи детям с БА, в состоянии активной разработки находится протокол по оказанию помощи детям с пищевой аллергией, включая аллергию к белку коровьего молока, детям с АД, усовершенствуются принципы осуществления аллергенспецифической диагностики и АСИТ. На рисунке представлен алгоритм действий педиатра/семейного врача при медикаментозной аллергии у детей в соответствии с положениями нового приказа № 916.
 О проблеме АР у детей, а также о роли аденоидита в его развитии рассказала заведующая кафедрой педиатрии № 1 НМАПО им. П. Л. Шупика, доктор медицинских наук, профессор Елена Николаевна Охотникова.
О проблеме АР у детей, а также о роли аденоидита в его развитии рассказала заведующая кафедрой педиатрии № 1 НМАПО им. П. Л. Шупика, доктор медицинских наук, профессор Елена Николаевна Охотникова.
– В инициации АР ведущая роли принадлежит IgE-опосредованным реакциям с формированием воспаления и гиперреактивности слизистой оболочки носа на различные аэроаллергены: клещи домашней пыли, плесневые грибки, шерсть домашних животных, пыльцу. В результате выброса медиаторов воспаления в поздней фазе аллергической реакции при персистирующем АР наблюдается хроническая назальная обструкция. При этом такие симптомы, как заложенность носа, чихание, зуд и ринорея, могут быть минимальными.
Согласно классификации EAACI‑2013 АР подразделяется на несколько типов:
1) по длительности симптомов:
• интермиттирующий (сезонный – САР, круглогодичный – КАР, острый, случайный, эпизодический – симптомы отмечаются эпизодически, <4 дней в неделю или <4 нед в году);
• персистирующий (САР или КАР, сезонный, длительный, постоянный – не менее 4 дней в неделю, ≥4 нед в году);
2) по степени выраженности проявлений и влиянию на качество жизни:
• АР легкого течения (незначительные симптомы, нормальный сон, обычные повседневная активность, занятия спортом и отдых; не мешает учебе в школе или профессиональной деятельности);
• АР среднетяжелого и тяжелого течения (при наличии симптомов, вследствие которых появляется хотя бы один из таких признаков, как нарушения сна, снижение повседневной активности, невозможность заниматься спортом, нормально отдыхать, учиться или работать);
3) по периоду заболевания:
• обострение;
• ремиссия.
Частая путаница в диагнозах, определенное недопонимание практикующих врачей и дополнительные вопросы часто вызывают несогласованность в терминологии АР. Рассмотрим некоторые примеры.
• Интермиттирующий и персистирующий АР нельзя считать полноценными синонимами САР и КАР.
• САР, как правило, связан с поллинозом, но последний может проявляться не только в сезон цветения. И наоборот, сезонным может быть не только поллиноз, но также интермиттирующий АР, обусловленный другими факторами – ОРВИ или спорами плесневых грибов.
• Поллиноз может быть обусловлен полисенсибилизацией за счет цветения причинно значимых растений в различные сезоны года, те есть практически круглогодично.
• В связи с праймирующим эффектом низких концентраций пыльцевых аллергенов, персистенцией воспаления слизистой оболочки носа и действием аэрополлютантов клинические проявления САР не всегда совпадают с сезоном цветения.
• В ряде регионов пыльца и плесневые грибы являются круглогодичными аллергенами.
• КАР зависит от воздействия на организм аэроаллергенов – клещей, домашней пыли, аллергенов домашних животных, тараканов (действующих в течение всего года), поэтому такой АР является персистирующим. При этом симптомы КАР не всегда сопровождают больного круглогодично.
У детей первых 6 лет жизни наиболее частыми коморбидными состояниями с АР являются БА, риносинусит, гипертрофия миндалин, синдром обструктивного апноэ сна, серозный средний отит. Аденоидит считается одним из наиболее частых диагнозов, сопряженных с АР. Эта патология чрезвычайно распространена, она вызывает беспокойство у педиатров и родителей, поскольку создает определенные сложности в терапии. Острый аденоидит может трансформироваться в хронический с последующим вовлечением в воспалительный процесс микроорганизмов, аллергенов и токсинов (формируется так называемый порочный круг аденоидитов). Приблизительно у 25,2% детей в возрасте <12 лет с аденоидитом диагностируется АР. У 21% детей хронический аденоидит имеет аллергический характер, обусловлен сенсибилизацией к бытовым (у 83%) и пыльцевым (56%) аллергенам. У 33% детей с аллергическим аденоидитом отмечается снижение слуха т. н. флуктуирующего характера за счет выраженного отека лимфоидной ткани носоглотки. 52,3% детей <3 лет с БА имели аденоидит и гипертрофию миндалин 2-3 ст., из них у 15,6% диагностирован АР. А у детей с БА в возрасте <6 лет картина еще более настораживающая: у 75,8% из них обнаруживали аденоидит или аденоидные вегетации, у 65,4% – АР.
В педиатрической практике часто недооценивается опасность АР. Следует помнить, что последствием недиагностированного или несвоевременно диагностированного АР, а также неадекватной фармакотерапии (антибиотики, деконгестанты, гомеопатия, фитопрепараты) является развитие БА и/или ЛОР-патологии (отиты, в т. ч. со снижением слуха, синуситы, полипозные этмоидиты), что, в свою очередь, может потребовать выполнения оперативных вмешательств – аденотомии, пункции верхнечелюстных пазух, повторных полипэктомий, катетеризации слуховых труб, парацентеза и т. д.
Какими должны быть направления медикаментозной терапии АР и аденоидита? На сегодняшний день этиологически и патогенетически обоснованными признаны:
• ирригационная терапия (5-6 раз в сутки в остром периоде; обеспечивает удаление вирусов, бактерий, аллергенов и других микрочастиц);
• противовоспалительная терапия (топические кортикостероиды, антигистаминные средства II поколения, модификаторы лейкотриенов).
Антимикробная терапия не показана при неосложненном аденоидите. В отношении других методик – иммунокорригирующей терапии, приема комплексных гомеопатических средств, рефлексо- и физиотерапии – существует ряд вопросов по эффективности.
Практические рекомендации педиатрам по ведению детей с подозрением на АР:
• диагностика АР с обязательным проведением риноскопии для исключения/подтверждения полипозного процесса;
• при выявлении аденоидита в сочетании с АР и другими АЗ – ведение ребенка совместно с ЛОР-специалистом;
• учет атопического фенотипа (АД или другой дерматит, сухая кожа, гиперемия конъюнктивы, хронический отек слизистой оболочки носа, ринорея, т. н. аллергический салют – образование морщинки в результате привычки потирать кончик носа);
• все пациенты с АР подлежат тщательному обследованию с целью выявления скрытого бронхоспазма;
• все больные БА подлежат обследованию на АР.
 Хронической крапивнице (ХК) и связанным с ней мифам был посвящен доклад профессора кафедры госпитальной педиатрии Львовского национального медицинского университета им. Данилы Галицкого, доктора медицинских наук Леси Васильевны Беш.
Хронической крапивнице (ХК) и связанным с ней мифам был посвящен доклад профессора кафедры госпитальной педиатрии Львовского национального медицинского университета им. Данилы Галицкого, доктора медицинских наук Леси Васильевны Беш.
– ХК характеризуется многогранной разноплановой этиологией, сложной и дорогостоящей диагностикой, это трудная, изнуряющая проблема как для пациента, так и для врача.
Крапивницу следует трактовать как хроническую, если ее симптомы сохраняются ≥6 нед. Традиционно заболевание определяется как «ежедневные или практически ежедневные уртикарные высыпания, сохраняющиеся на протяжении >6 нед». Рассмотрим наиболее распространенные среди врачей и пациентов мифы, окружающие ХК.
Миф № 1. Причину крапивницы выявить несложно.
На самом деле в случае ХК причину высыпаний удается определить только в 20-25% случаев.
Миф № 2. Крапивница не оказывает существенного влияния на качество жизни пациента.
В действительности с наиболее изнуряющим симптомом ХК – зудом – связаны выраженный дискомфорт, нарушения сна, депрессия, значимо ухудшающие качество жизни больного. Снижение продуктивности сопряжено с ухудшением обучаемости и трудоспособности детей, высыпания и ангионевротический отек негативным образом сказываются на внешнем виде и физическом состоянии маленьких пациентов. 30% больных ХК предпочитают оставаться дома, 24% утверждают, что патология снижает качество их жизни за счет эстетического компонента. Парадокс в том, что >50% пациентов с ХК боятся не только следующего обострения, но и возможных осложнений применения различных терапевтических методов.
Менеджменту пациента с ХК должен предшествовать тщательный сбор анамнеза с выяснением таких деталей, как длительность, характер высыпаний, предрасполагающие к их появлению условия, эффекты принимаемых ранее антигистаминных средств, возможная связь с сопутствующими заболеваниями и менструальным циклом и т. д. Перечень обязательных исследований включает клинические анализы крови и мочи, копрологический анализ и бактериологическое исследование кала, определение фракций комплемента, функциональные печеночные пробы, УЗИ органов брюшной полости, специфическую аллергодиагностику. К дополнительным методам обследования необходимо отнести специфические тесты для исключения системных заболеваний соединительной ткани, онкопатологии, хронических инфекционных и паразитарных болезней, заболеваний щитовидной железы и желудочно-кишечного тракта (ЖКТ), а также биопсию кожи. После установления диагноза ХК проводят системное и комплексное лечение с учетом индивидуальных особенностей. Этиотропная терапия предполагает исключение контакта с провоцирующими факторами, в т. ч. лекарственными препаратами (включая гомеопатические и фитотерапевтические средства).
Если причину ХК установить не удалось, лечение следует начать с такого комплекса:
-
- антибиотик;
- противогрибковое средство;
- противолямблиозный препарат.
Например, возможной схемой является комбинация кларитромицина, флуконазола и орнидазола.
Миф № 3. Антигистаминные препараты быстро ликвидируют проявления ХК.
На самом деле ХК поддается терапии антигистаминными средствами гораздо хуже, чем острая. Важно отметить, что при резистентности к терапии современными антигистаминными средствами II поколения действенными могут оказаться хифенадин или сехифенадин, обладающие антисеротониновой активностью и эффективно купирующие зуд. На сегодняшний день большинство ученых и врачей сходятся во мнении, что прием антигистаминных препаратов длительными курсами – ≥4 нед – допустимая мера.
Как нужно применять противоаллергические средства?
1. Симптоматически, если:
• отсутствуют системные нарушения и васкулит;
• устранены все возможные причины ХК;
• нет тенденции к прогрессированию и усилению интенсивности заболевания.
2. Системно, длительно, возможно, в сочетании с короткими курсами глюкокортикоидов, если наблюдаются повторные эпизоды крапивницы, тяжесть которой нарастает, так как это может быть предвестником развития идиопатической анафилаксии.
Резюмируя сказанное, можно с полным основанием утверждать, что для пациента с ХК крайне важны спокойствие и психологический комфорт, понятные и отработанные схемы лечения, вера в успех терапии и осознание того, что обязательное условие для этого – соблюдение рекомендаций врача.
 Вопросы пищевой гиперчувствительности (ПГ) у детей были рассмотрены заведующей кафедрой факультетской педиатрии Запорожского государственного медицинского университета, доктором медицинских наук, профессором Светланой Николаевной Недельской.
Вопросы пищевой гиперчувствительности (ПГ) у детей были рассмотрены заведующей кафедрой факультетской педиатрии Запорожского государственного медицинского университета, доктором медицинских наук, профессором Светланой Николаевной Недельской.
– В настоящее время существует терминологическая путаница в определении понятия «пищевая аллергия» (ПА). Так, ПА – это понятие скорее патофизиологическое, нежели клиническое. Под ПА понимают не только аллергические реакции, но и все неожиданные реакции на пищу и добавки. Клинически более правильным является использование термина «пищевая гиперчувствительность», однако и его нет в МКБ‑10. Хочется напомнить, что от термина «псевдоаллергия» номенклатурный комитет EAACI рекомендовал отказаться еще в 2001 г.
ПГ принято разделять на ПА (ассоциированную или нет с IgE) и неиммунную пищевую гиперчувствительность (НПГ). ПГ всегда воспроизводима, то есть имеется достаточно данных о связи между симптомами и конкретным веществом, далеко не всегда являющимся аллергеном.
Распространенность иммунной ПГ в Европе колеблется от 0,5 до 11%. Иммунная ПГ может быть ассоциирована с такими заболеваниями, как крапивница, анафилаксия, оральный аллергический синдром, эозинофильные гастрит, эзофагит, гастроэнтерит, АД, проктит, энтероколит, синдром Хейнера и т. д. НПГ – это, собственно, то, что раньше педиатры именовали псевдоаллергией. То есть это патологический процесс, по клинической картине схожий с ПА, однако в его развитии отсутствует иммунологическая стадия. В то же время стадия высвобождения медиаторов (патохимическая) и стадия клинических проявлений (патофизиологическая) при НПГ и истинной аллергии совпадают. При этом нельзя исключать проявления НПГ и истинных аллергических реакций у одного пациента. В основе НПГ могут лежать как арахидоновый механизм, так и гистаминовый, комплементарный.
Гистаминовый механизм развития ПА наблюдается при употреблении в пищу продуктов, способствующих гистаминолиберации либо содержащих гистамин и тирамин, а также при нарушении инактивации гистамина в организме. Продуктами, способствующими гистаминолиберации, являются: алкоголь, какао, шоколад, яичный белок, хлебные злаки, ананас, свиная печень, креветки и другие морепродукты, клубника и др. Продукты с высоким уровнем гистамина: томаты, баклажаны, авокадо, твердые сыры, рыба, пиво, салями, сосиски, красное вино, бананы, консервированные продукты, квашеная капуста и др. Тирамин в большом количестве содержится в цитрусовых, сырах, пиве. Нарушение инактивации гистамина часто наблюдается при патологии ЖКТ – воспаление слизистой оболочки ассоциируется с повышенным поступлением экзогенных гистаминолиберинов.
Комплементарный механизм НПГ заключается в неадекватном усилении классического, альтернативного и лектинового путей активации системы комплемента, в результате чего образуются многочисленные пептиды с анафилатоксической активностью.
Анализируя систематический обзор Кокрановской базы данных о ведении пациентов с ПА, можно встретить фразу о том, что «единых рекомендаций нет, т. к. нет униформных критериев для диагностики ПА». Тем не менее диагностировать это заболевание и лечить пациентов с ПГ нужно.
Клинические особенности НПГ:
• отсутствие зуда или его минимальные проявления;
• зависимость обширности высыпаний от количества съеденного продукта;
• локализация преимущественно на лице, локтевых сгибах, латеральной поверхности бедер и голеней;
• клинический дебют, как правило, в возрасте ≥1 года;
• симптомы заболевания усиливаются при употреблении в пищу продуктов, богатых биологическими аминами;
• мокнутие для высыпаний не типично;
• частое сочетание гастроэнтерологических и кожных симптомов;
• требуется дифференциальная диагностика с инсектной аллергией.
Трудности диагностики НПГ заключаются в сходстве клинической картины с другими заболеваниями (истинная аллергия, инфекционные заболевания); возможности развития симптомов при употреблении продуктов со «скрытой» угрозой, что затрудняет идентификацию причинного продукта; неинформативности стандартных аллергических тестов; отсутствии единых алгоритмов ведения детей с указанной патологией.
Профилактика пищевой непереносимости должна включать оценку не только степени антигенной нагрузки, но и качества продуктов, наличия в них небелковых химических примесей. С этой точки зрения абсолютно оправданным является применение гипоаллергенных смесей для питания детей раннего возраста.
Лечение НПГ следует начинать с обучения родителей, разъяснительной работы с ними. Элиминационная диета должна подбираться с учетом возможного влияния «скрытых» аллергенов. В качестве медикаментозной терапии оправдано применение антигистаминных средств у детей с НПГ, в основе которой лежит гистаминовый механизм, а также назначение индифферентных кремов наружно.
Важно помнить, что пищевую непереносимость могут вызывать входящие в состав молочных смесей небелковые вещества: лактоза, цитраты кальция и калия, эмульгатор соевый лецитин, хлорид кальция, таурин, сульфат железа, инозитол и др.
Детям из группы риска в отношении ПА в качестве прикорма необходимо выбирать продукты промышленного производства с низким аллергизирующим потенциалом: светлые сорта фруктов и овощей (яблоко, груша, капуста брокколи, цветная капуста), гипоаллергенные безмолочные, безглютеновые каши, низкоаллергенные сорта мяса (курица, индейка).
Таким образом, в ходе конференции был освещен широкий круг актуальных вопросов детской аллергологии. Действительно, АЗ получают все большее распространение, современные данные патофизиологии позволяют подозревать аллергический генез там, где раньше он даже не предполагался.
Все это делает неоспоримо важным распространение знаний о природе и проявлениях аллергических реакций не только в кругу аллергологов и иммунологов, но и среди врачей первичного звена, в первую очередь – педиатров. Ведь здоровая нация – это прежде всего здоровые дети.
Подготовила Александра Меркулова
|
Медична газета «Здоров’я України 21 сторіччя» №5 (378), березень 2016 р
|