17 серпня, 2015
Захворювання шкіри та її придатків у новонароджених і дітей раннього віку: від простого до складного

>>__Шкіра дитини, особливо на першому році життя, надзвичайно чутлива до дії фізичних, хімічних, атмосферних, алергічних факторів, перегрівання, переохолодження, дії інфекційних агентів тощо. Тому захворювання шкіри та її придатків у структурі захворюваності посідають лідируючі позиції, а їхня частота має тенденцію до щорічного росту. Поліморфізм патології, її трактування, підбір адекватної патогенетичної, симптоматичної терапії і підтримання тривалої ремісії завжди є проблемою для педіатрів та дерматологів. Ми поставили собі за мету більш детально поінформувати практикуючих лікарів щодо цих питань.
Захворювання шкіри
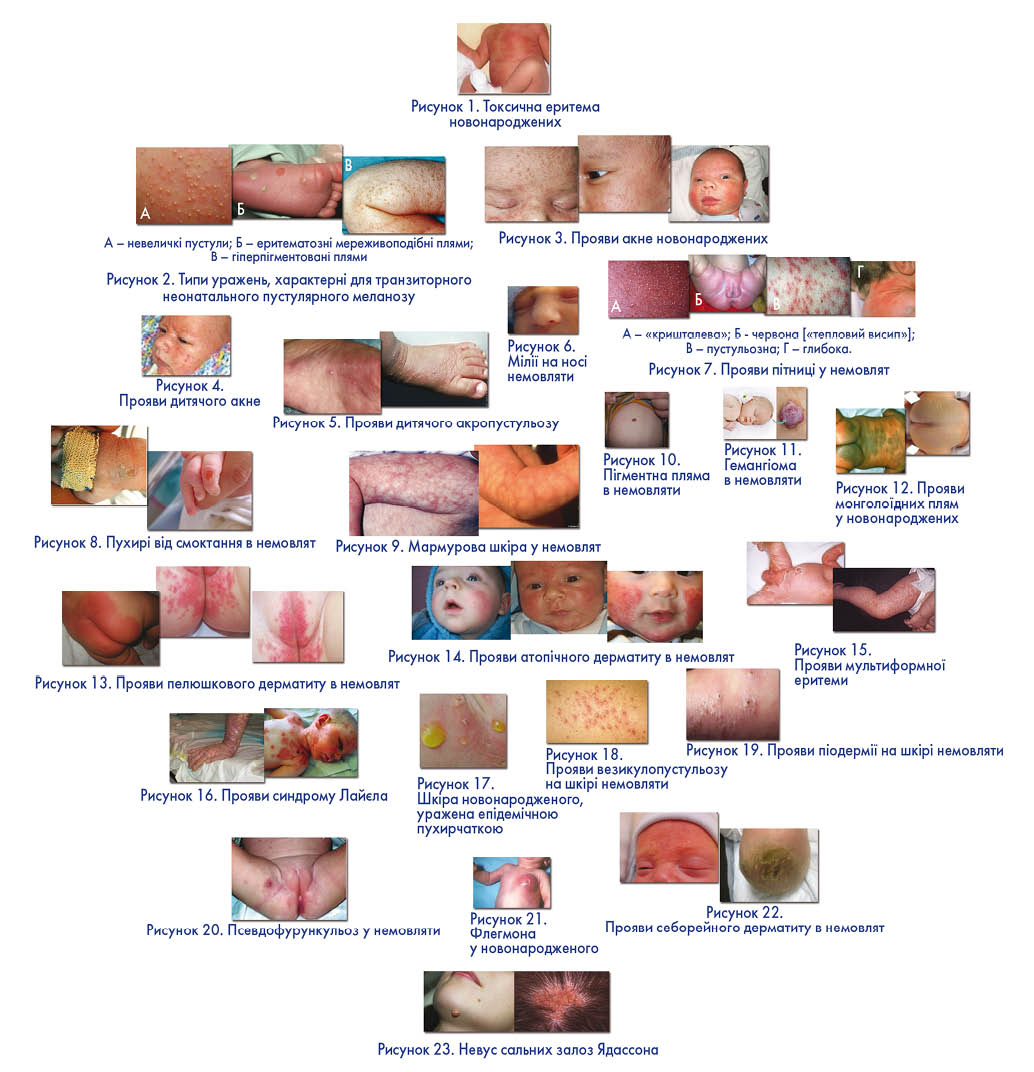
Токсична еритема новонароджених (ТЕН) – проявляється різноманітними світло-червоними плямами і папулами (від 1 до 3 мм в діаметрі), які швидко перетворюються на пустули на гіперемованому тлі (рис. 1).
Трапляється у половини доношених немовлят. Етіологія невідома, але розвитку цього стану може сприяти незрілість сальних залоз. Висип поширюється на тулуб і проксимальні відділи кінцівок, не зачіпаючи долонь і підошов. ТЕН може бути наявною вже при народженні, але частіше з’являється протягом перших 24-48 годин життя немовляти. Висип не викликає свербіння і зникає протягом п’яти-семи днів. Діагноз встановлюється на підставі клінічної картини. Він може бути підтверджений мікроскопічним дослідженням мазків вмісту пустул, забарвлених за Райтом, на яких видно численні еозинофіли і поодинокі нейтрофіли. Однак це дослідження не є обов’язковим. Якщо вигляд висипу незвичайний і викликає сумніви, доцільно виконати культуральне дослідження з метою виявлення бактерій, грибів і вірусів, результати якого в разі наявності ТЕН будуть негативними. ТЕН регресує самостійно, потреби в лікуванні немає.
Транзиторний неонатальний пустулярний меланоз трапляється рідше, ніж ТЕН. Для нього характерні три типи уражень:
- невеличкі пустули на негіперемованому тлі, зазвичай присутні при народженні (рис. 2, А);
- еритематозні мереживоподібні плями, вкриті кірочкою, які виступають над поверхнею шкіри. Вони розвиваються на місці перфорованих пустул і можуть зберігатися протягом декількох тижнів або й місяців (рис. 2, Б);
- гіперпігментовані плями, які можуть з’явитися відразу після пологів і поступово зникають протягом періоду від декількох тижнів до декількох місяців (рис. 2, В).
Деколи одномоментно можуть бути наявні висипання всіх трьох типів. Діагноз ґрунтується тільки на клінічній картині. При мікроскопічному дослідженні вмісту пустул із забарвлюванням мазків за Райтом виявляють численні нейтрофіли і поодинокі еозинофіли (на відміну від ТЕН). Проте це дослідження не є обов’язковим. Культуральне дослідження вмісту пустул з метою виявлення мікрофлори, якщо воно проводиться, не виявляє збудників. Потреби в лікуванні немає.
На акне новонароджених (неонатальний пустульоз голови, немовлячі вугрі) страждають близько 20% немовлят. Причиною хвороби є стимуляція сальних залоз материнськими і ендогенними андрогенами. Найчастіше висип з’являється у віці трьох тижнів. Підставою для діагнозу є наявність запалених папул і пустул (рис. 3), відсутність пошкоджень комедонів і характерний розподіл висипу, який обмежується обличчям (особливо уражені щоки), рідше – волосистою частиною голови.
У більшості випадків акне новонароджених перебігає легко і потребує тільки щоденного очищення водою з милом і обробки зволожувальним кремом, олією або лосьйоном. Застосування топічних кортикостероїдів один раз на день може прискорити еволюцію висипу. Немовлята, які перенесли акне новонароджених, не мають підвищеного ризику утворення вугрів у підлітковому віці.
Дитяче акне є окремим видом висипань, що з’являються у віці трьох-чотирьох місяців. Вони виникають через гіперплазію сальних залоз, викликану стимуляцією андрогенами, і частіше трапляються у хлопчиків. Клінічні прояви тяжчі, ніж при акне новонароджених, і проявляються у вигляді типових акнеформних уражень шкіри, зокрема комедонів, запальних папул, пустул, а іноді і вузликів на обличчі (рис. 4).
Зазвичай вони спонтанно зникають до кінця першого року життя, але можуть зберігатися протягом трьох років. Лікування необхідне тому, що дитячі акне можуть тривало зберігатися, призводячи до утворення рубців, на відміну від акне новонароджених. При легкому або помірному запаленні місцево застосовуються кератолітичні препарати, антибіотики або ретиноїди. Здебільшого після такого лікування дитячі акне зникають протягом декількох тижнів, проте у більш тяжких випадках проводиться системна терапія пероральними макролідами або пероральним ізотретиноїном. Слід пам’ятати що при повторних акне з тяжким перебігом необхідно оцінювати рівень андрогенів (гіперандрогенемія) і виключати наявність вродженої гіперплазії кори надниркових залоз або вірилізуючої пухлини гонад/наднирників. Пацієнти, які перенесли акне, мають високий ризик повторення вугрів на обличчі в період статевого дозрівання.
Дитячий акропустульоз є доброякісним захворюванням, але, як правило, протікає більш тривало, ніж інші доброякісні ураження шкіри новонароджених. Етіологія невідома. Дитячий акропустульоз характеризується рецидивуючими рясними сверблячими везикулопустулами, які виникають переважно на долонях і підошвах, але іноді уражають шкіру кінцівок (рис. 5). Вони можуть бути наявними після народження дитини або з’явитися в будь-який час протягом першого року життя. Рецидиви відбуваються кожні два-чотири тижні і можуть тривати від 5 до 10 днів. Діагноз ґрунтується на клінічних ознаках. За підозри на коросту необхідні зіскрібки шкіри. Біопсія шкіри не є необхідною, але якщо вона проводиться, то виявляє субкорнеальні пустули заповнені нейтрофілами і еозинофілами. Дитячий акропустульоз регресує протягом двох років. Його терапія досконало не вивчена. Зазвичай застосовують топічні кортикостероїди, пероральні антигістамінні препарати, пероральні макроліди.
Мілії – білі папули (рис. 6) викликані відкладенням кератину і сальних речовин у волосяних фолікулах. Вони часто спостерігаються на носі і щоках, не турбують дитину і проходять спонтанно протягом перших кількох тижнів життя.
Пітниця є частим ураженням шкіри у новонароджених, особливо в спекотну пору року та при надмірному закутуванні дитини. Є кілька типів уражень шкіри:
- пітниця «кришталева» характеризується малими тонкостінними пухирцями, що нагадують краплі роси, без запалення (рис. 7, А);
- пітниця червона («тепловий висип») з’являється тоді, коли потовий секрет, не знаходячи виходу, просочується в дерму і викликає локалізовану запальну реакцію; проявляється у вигляді еритематозних папул (рис. 7, Б);
- пітниця пустульозна з’являється внаслідок локалізованого запалення; вона проявляється у вигляді пустул на еритематозному фоні (рис. 7, В);
- пітниця глибока проявляється папульозним або папульозно-пустульозним висипом і зміною кольору шкіри (рис. 7, Г).
Пітниця вкрай рідко наявна у щойно народженої дитини. Вона розвивається протягом першого тижня життя, і її елементи локалізуються на обличчі, волосистій частині голови і в місцях попрілостей. Діагноз ґрунтується на клінічних ознаках. При мікроскопічному дослідженні вмісту пустул, забарвленого за Райтом, виявляють поодинокі плоскі клітини й лімфоцити, проте ці дослідження не є обов’язковими. Специфічного лікування немає. Елементи висипу регресують швидко при хорошому догляді, спрямованому на зниження пітливості, дотриманні температурного режиму та вологості. Важливо, щоб одежа дитини була вільною; бажані часті купання.
Пухирі від смоктання є діагнозом виключення. Це незапальні овальні товстостінні пухирі, або булли, які містять стерильну рідину (рис. 8). Пошкодження можуть бути одно- або двосторонніми і розташовані на тильній або променевій поверхні зап’ястя, кисті або пальців новонароджених, яким притаманна надмірна смоктальна активність.
Мармурова шкіра – стан, що характеризується симетричними сітчастими плямами на шкірі кінцівок і тулуба (рис. 9). Ця ситуація викликана судинною реакцією на холод; при зігріванні мармуровість шкіри зникає.
Потреби в лікуванні немає. Виражена і стійка мармуровість характерна для деяких спадкових захворювань (наприклад, синдроми Менкеса, Корнелії де Ланге, Дауна).
Симптом Арлекіна – явище, яке спостерігається при лежанні дитини на боці. Воно характеризується інтенсивним почервонінням половини тіла, на якій лежить дитина, і різкою блідістю протилежного боку, з розділовою лінією посередині тіла. Тривалість зміни кольору коливається від декількох секунд до 20 хв. Етіологія невідома, але може бути пов’язана з незрілістю вегетативної регуляції тонусу кровоносних судин шкіри. Спостерігається приблизно у 10% новонароджених, частіше у недоношених. Частота вища в перші дні життя, але описані випадки прояву цього стану аж до третього тижня життя дитини. Симптом Арлекіна абсолютно безпечний. Не слід плутати його з плодом Арлекіна – найтяжчою формою вродженого іхтіозу, захворюванням, що спричиняє абсолютну летальність в неонатальному періоді.
Додаткові соски (політелія) – вроджений дефект, що характеризується додатковими сосками, розташованих по молочних лініях. Вони бувають поодинокі або множинні і не тільки у дівчаток, а й у хлопчиків. При політелії, на відміну від полімастії, немає додаткової молочної залози. Інколи потрібна косметологічна корекція.
Додатковий козелець – м’ясистий вузол на ніжці розташований перед козельцем. Він обов’язково наявний при синдромі Гольденхара. Інколи потребує косметологічної корекції.
Пігментні плями – плями коричневого або чорно-коричневого кольору, можуть траплятися на будь-якій ділянці шкіри (рис. 10).
В основі цієї патології лежать дефекти утворення меланоцитів, їхньої диференціації, міграції і розподілу. Особливого догляду пігментні плями не потребують, однак слід убезпечити їх від травмування. Загроза виникає тоді, коли розмір пігментної плями збільшується непропорційно зростанню дитини, коли змінюється їхній колір або структура. Рішення щодо оперативного лікування приймає дитячий онколог.
Телеангіектазії – неправильної форми і різної величини плями, які утворюються за рахунок розширених шкірних судин. Телеангіоектазії спостерігаються у 50% новонароджених і локалізуються частіше на лобі, в ділянці брів, верхньої губи, або потилиці. Безслідно зникають протягом перших 1-1,5 років життя.
Гемангіома – доброякісне новоутворення, яке виявляється після народження або в перший місяць життя дитини і є результатом порушення розвитку судин в ембріональному періоді (рис. 11).
Гемангіоми реєструються у 10% дітей, частіше у дівчаток; 50% всіх гемангіом регресують до 5-річного віку, 70% – до 7 років; 28-29% дітей одужують до 9-10 років життя. Все ж «поведінку» гемангіом передбачити важко, тому необхідно постійно спостерігати за їхнім станом. Гемангіома може мати вигляд плоскої, або опуклої плями, може збільшуватися вшир або рости в глибину. Утвір може ускладнитися кровотечею, утворенням виразки або інфікуванням. В лікуванні цієї патології використовують:
- лазеротерапію;
- кріодеструкцію;
- склерозування спиртом;
- хірургічне видалення;
- консервативну терапію неселективним β-адреноблокатором пропранололом, який стримує ріст судинних гіперплазій.
Монголоїдні плями трапляються у 85-100% новонароджених азійської раси, у 60% афроамериканських немовлят, у 46-70% новонароджених іспанців та менше ніж у 10% білошкірих новонароджених. Монголоїдні плями з’являються у вигляді вроджених сіро-блакитних пігментованих плям з нечіткими межами, можуть бути також зеленкувато-синього або коричневого кольору (рис. 12).
Діаметр ураження може становити 10 см або більше. Найбільш поширені місця розташування – крижово-сіднична ділянка, плечі. Плями рідко трапляються на голові, обличчі або згинальних поверхнях кінцівок. Монголоїдні плями є абсолютно доброякісними і зникають протягом першого або другого року життя. Проте близько у 3% випадків плями зберігаються і в зрілому віці, частіше в ділянці крижів. Монголоїдні плями є результатом затримки регресу шкірних меланоцитів.
Пелюшковий дерматит – варіант контактного дерматиту, що виникає у дітей раннього віку в місці контакту шкіри з пелюшками (підгузками). Хвороба пов’язана з порушенням бар’єрної функції шкіри та її пролонгованим контактом із екскрементами. Це явище охоплює практично всіх дітей першого року життя, але пік захворювання припадає на вік 7-12 міс. Підвищена вологість в місцях контакту і тертя пелюшок об шкіру призводить до мацерації рогової оболонки, порушуючи захисну функцію шкіри. Хвороба характеризується почервонінням шкіри, деколи виникають пухирі й лущення, а у тяжких випадках – набряк і виразки (рис. 13). У лікуванні важливі дотримання гігієнічних вимог, ретельний догляд за шкірою, місцеве лікування та косметичні засоби.
Атопічний дерматит – хронічне запальне захворювання шкіри, що в типових випадках починається в ранньому дитячому віці, може продовжуватися у зрілому віці і призводити до фізичної і емоціональної дезадаптації пацієнта і членів його сім'ї (рис. 14). Поширеність хвороби значно зросла за останні три десятиліття і становить 10-30% у дітей раннього віку. Встановлено, що атопічний дерматит у дітей розвивається з частотою 81%, коли на атопію страждають і батько, і мати; з частотою 56% – якщо на атопію хворий один із батьків. Виокремлюють основні та додаткові критерії діагностики цієї хвороби.
Основні критерії:
- свербіж;
- типова морфологія і локалізація пошкоджень (обличчя та розгинальні поверхні кінцівок);
- ліхенізація шкіри пошкоджених поверхонь, посилення шкірного рисунку;
- хронічний рецидивуючий перебіг;
- атопія в анамнезі і в родині.
Додаткові критерії:
- позитивна шкірна реакція гіперчутливості негайного типу на харчові та інші алергени;
- підвищений рівень загального імуноглобуліну Е, помірний рівень еозинофілії;
- хворіють діти віком до 2 років;
- схильність до інфекції шкіри переважно стафілококової або герпетичної етіології;
- неспецифічний дерматит кистей і стоп, екзема сосків, хейліт, рецидивуючий кон’юнктивіт;
- лінії Дені (додаткові складки на нижніх повіках), білий дермографізм, темні кола навколо очей («алергічне сяйво»), блідість або еритема обличчя, складки на передній поверхні шиї;
- залежність клінічного перебігу від чинників зовнішнього середовища та емоцій.
Для лікування атопічного дерматиту рекомендовано епізодичне застосування топічних глюкокортикостероїдів в комбінації з пом’якшувальними засобами, що сприяє швидкому зменшенню симптоматики захворювання. В будь-якому періоді захворювання, включаючи ремісію, застосовують пом’якшувальні та зволожувальні засоби. Повне одужання пацієнта неможливе, але досягнути зменшення вираженості симптомів хвороби та забезпечити тривалий контроль за перебігом захворювання цілком можливо.
Мультиформна еритема може бути самостійною патологією (рис. 15) або свідчити про початок тяжкої гострої алергічної реакції, що може призвести до синдрому Лайєла (рис. 16).
Хворобу діагностують на підставі:
- обтяженого алергологічного анамнезу, вживання медикаментів;
- продромального періоду, що протікає з проявами катаральних явищ, міалгій, артралгій; симптоми наростають протягом декількох хвилин або годин;
- поступового або одномоментного поширення плям або папул округлої форми, які можуть зливатися, свербіти. Периферичні краї та центр висипань ціанотичні, в центрі може бути пухирець. Можливе утворення пухирів не тільки на шкірі, а й на слизових оболонках рота, очей, статевих органів, що свідчить про розвиток синдрому Стівенса – Джонсона;
- регрес захворювання закінчується гіпер- або депігментацією шкіри.
Синдром Лайєла (рис. 16) є найтяжчим проявом гострої алергічної реакції; для нього характерні такі клінічні ознаки:
- фебрилітет;
- пошкодження шкіри у вигляді пухирів;
- пошкодження слизових оболонок у вигляді ерозій слизової ротової порожнини, урогенітального тракту, бронхіального дерева;
- позитивний симптом Нікольського;
- швидкий розвиток поліорганної недостатності;
- помірний або виражений рівень еозинофілії.
Сучасні підходи до лікування цього вкрай тяжкого захворювання подібні до таких при термічних опіках. Слід негайно припинити дію етіологічного фактора (наприклад, відмінити медикамент). Дуже важливо здійснювати такі заходи:
- постійний контроль температури навколишнього середовища та дбайливий догляд при строгому дотриманні правил асептики, створенні стерильного мікрооточення (використання аеротерапевтичних установок, флюїдизуючих ліжок, палат із ламінарним потоком стерильного підігрітого повітря і т. д.);
- відмовитися від будь-яких прилипаючих (адгезивних) матеріалів при догляді за шкірою та слизовими оболонками;
- забезпечення стабільного доступу до периферичних вен поза пошкодженими ділянками;
- організація раннього парентерального харчування з переходом на ентеральне харчування через назогастральный катетер з подальшим переходом на самостійний прийом їжі;
- інфузійна та антикоагулянтна терапія;
- профілактика стресової виразки шлунково-кишкового тракту;
- медикаментозний контроль болю і тривожності;
- дискусія щодо застосування системних антибіотиків з превентивною метою продовжується дотепер. Абсолютними показаннями для призначення антибіотиків є раптові падіння температури тіла, погіршення загального стану дитини, збільшення кількості бактерій одного й того самого штаму при щоденному бактеріологічному дослідженні, ознаки сепсису;
- за підозри на герпетичну інфекцію показано раннє (до одержання результатів вірусологічного дослідження) призначення противірусних засобів;
- системні глюкокортикостероїди довший час застосовувалися як препарати вибору в лікуванні цієї патології. Останніми роками відношення до них стало стриманим. Тривале застосування кортикостероїдів не тільки не поліпшує прогноз, але навіть збільшує ризик септичних ускладнень і може призвести до росту частоти летальних наслідків. Раціональною вважається пульс-терапія із застосуванням високих доз;
- принципово новим в лікуванні таких хворих є введення внутрішньовенних імуноглобулінів. Сучасні наукові дослідження щодо Fas-індукованого апоптозу кератиноцитів, які відіграють важливу роль у патогенезі захворювання, дали змогу розробити нові підходи до лікування. У світовій практиці широко застосовуються внутрішньовенні імуноглобуліни, що містять природні анти-Fas-антитіла. Рекомендується така схема терапії: імуноглобулін вводять внутрішньовенно один раз на добу з розрахунку 0,2-0,75 г/кг маси тіла протягом чотирьох днів поспіль. Обговорюється питання про використання моноклональних антитіл до Fas-рецепторів і моноклональних антитіл проти цитокінів;
- з метою елімінації з кровоносного русла біологічно активних речовин і цитокінів можна застосовувати плазмаферез і гемосорбцію. Є повідомлення про успішне використання циклоспорину і циклофосфаміду;
- місцеве лікування включає як хірургічні, так і консервативні методи.
Епідемічна пухирчатка новонароджених. Збудником епідемічної пухирчатки новонароджених є золотистий стафілокок. Інфікування відбувається від медичного персоналу або матерів, які перехворіли на піодермію або є носіями стафілокока. Висока контагіозність захворювання зумовлює його швидку передачу від однієї дитини до іншої через руки медперсоналу, що може стати причиною спалаху хвороби у пологовому будинку. Епідемічна пухирчатка новонароджених виникає в перші 10 днів життя дитини, починаючися із підйому температури тіла і неспокою новонародженого. Потім на шкірі з’являються висипання у вигляді дрібних пухирів, які містять серозно-жовтувату рідину (рис. 17). Елементи висипу найчастіше розташовуються в навколопупковій ділянці, на животі, сідницях і спині, а також на шкірі кінцівок. Вони рідко трапляються на шкірі стоп і долонь. Пухирі швидко збільшуються в розмірах, їхній вміст стає гнійним. Процес інтенсивно поширюється по тілу дитини й може захоплювати слизову ротової порожнини, очей, носа і геніталій. Розрив пухирів супроводжується утворенням яскравих ерозивних поверхонь червоного кольору. Вони невдовзі покриваються серозно-гнійними кірочками. При неускладненому варіанті епідемічної пухирчатки новонароджених через 3-5 тижнів спостерігається одужання дитини. Деколи можливе приєднання септичних ускладнень: флегмони, отиту, пневмонії, пієлонефриту та ін. Як окреме захворювання в дерматології визначають тяжку клінічну форму епідемічної пухирчатки новонароджених – ексфоліативний дерматит Ріттера. Характерна клінічна картина і розвиток захворювання в перші дні життя дитини, як правило, дають змогу одразу діагностувати цю патологію. Важливе значення має виключення сифілітичної пухирчатки, що є проявом вродженого сифілісу. З цією метою призначається мікроскопія вмісту пухирів для виявлення блідої трепонеми, проведення діагностики з застосуванням полімеразної ланцюгової реакції. Лікування епідемічної пухирчатки новонароджених включає застосування антибіотиків широкого спектру дії з подальшим визначенням антибіотикограми. Здійснюється місцеве лікування антисептичними засобами.
Ексфоліативний (листоподібний) дерматит новонароджених Ріттера. За своєю суттю це захворювання є тяжкою формою епідемічної пухирчатки новонароджених, що найчастіше зумовлене золотистим стафілококом, але може виникати і внаслідок змішаного впливу стафілококів і стрептококів. Однак, на думку деяких вчених, ексфоліативний дерматит є окремою формою шкірного захворювання. Симптоми ексфоліативного (листоподібного) дерматиту новонароджених Ріттера розвиваються в перші тижні життя дитини. Спочатку в ділянці рота з’являється яскрава еритема з набряком запального характеру, потім дуже швидко відбувається поширення процесу на ділянки складок шиї, пупка, геніталій і ануса. На тлі еритеми утворюються великі пухирі з напруженими стінками, вони швидко розкриваються з утворенням мокнучих ерозій. Тяжкість хвороби може бути різною, але протікає вона в три стадії.
Перша (еритематозна) стадія характеризується розлитим почервонінням шкіри, виникненням набряклості і пухирів.
Друга стадія носить назву ексфоліативної. В епідермісі і під ним утворюється ексудат, що призводить до лущення і відшарування ділянок шкіри, тобто спостерігається симптом Нікольського. Друга стадія є дуже тяжким періодом захворювання, оскільки супроводжується утворенням ерозій, схильних до збільшення і злиття між собою. У цей період спостерігається і тяжка загальна симптоматика: висока температура тіла, функціональні розлади з боку шлунково-кишкового тракту.
У третю (регенеративну) стадію поступово зникає почервоніння і набряклість шкіри. Ерозивні поверхні епітелізуються, дитина видужує. Лікування ексфоліативного дерматиту новонароджених Ріттера включає дотримання ретельної гігієни, профілактики переохолодження і раціонального харчування. Місцево використовують мазі і креми, що містять топічні кортикостероїди разом із антибіотиками. Як специфічне лікування призначаються антибіотики з обов’язковим визначенням антибіотикограми.
Везикулопустульоз. Збудник – стафілокок. На шкірі тулуба, в складках, шкірі потилиці, на волосистій частині голови, нерідко на фоні пітниці, виникає багато дрібних пустул, які оточені незначним запальним обідком (рис. 18). Пустули швидко підсихають, але надалі можуть з’являтися нові. При недостатньому догляді за дитиною і нераціональному лікуванні хвороба може легко ускладнюватися більш тяжкою гнійною інфекцією.
Піодермія – гнійничкове захворювання шкіри у дітей, найчастіше розвивається через внутрішньолікарняне інфікування або при порушенні гігієнічного режиму та правил догляду за дитиною. Може спостерігатися інфікування дитини від батьків, у яких є хронічні вогнища інфекції або які є носіями стафілококів, стрептококів. На шкірі з’являються плямисті висипання, спостерігається відшарування епідермісу і формування пухирів та кірок (рис. 19). При потраплянні інфекції в пупкову ранку розвивається омфаліт, що характеризується гнійними виділеннями з неприємним запахом, почервонінням і набряком країв ранки та шкіри навкруг. Хвороба може перебігати з підвищенням температури тіла, відмовою від їжі, неспокоєм, наростанням септичних ознак. На початкових стадіях можливе застосування місцевої терапії, проте при наростанні загальної симптоматики лікування слід інтенсифікувати.
Псевдофурункульоз (множинні абсцеси у дітей) – гнійно-запальне ураження потових залоз, яке розвивається при проникненні в них стафілококів або інших збудників (рис. 20). На псевдофурункульоз хворіють переважно новонароджені й діти віком до 1 року. Інфекційний процес охоплює не тільки протоки потових залоз, але і їх клубочки. Спочатку з’являються щільні підшкірні вузлики, проте шкіра над ними має здоровий вигляд. Поступово вузлики збільшуються в розмірах, досягаючи діаметру лісового (іноді волоського) горіха, а шкіра набуває червоно-синюшного кольору. Надалі відбувається розм’якшення вузлів з характерним симптомом флуктуації. Шкіра на верхівках таких вузлів стоншується і проривається із виділенням гнійного вмісту жовто-зеленого кольору. Загоєння відбувається з утворенням рубця. Часто при псевдофурункульозі спостерігається пошкодження тих ділянок шкіри, які безпосередньо торкаються до ліжка – спини, стегон, сідниць, потилиці й волосистої частини голови. Поява десяти і більше псевдофурункулів свідчить про генералізований процес, при якому можливі зміни в загальному стані дитини: зниження апетиту, підвищення температури тіла, інтоксикація. Діагностика псевдофурункульозу ґрунтується на результатах огляду та бактеріологічного дослідження виділень. Лікування проводиться в стаціонарі із застосуванням антибіотиків, інфузійної терапії, імунокоректорів та місцевих засобів. Назву «псевдофурункульоз» хвороба отримала завдяки подібній до фурункульозу симптоматиці. При цьому у елементів псевдофурункульозу відсутні характерні для фурункулів некротичні стрижні. Друга назва – псевдофурункульоз Фінгера – за ім’ям вченого, що досліджував це захворювання.
Флегмона (целюліт) – гнійне стафілококове запалення м’якої підшкірної тканини, при якому вона дифузно просякується ексудатом гною, що дуже швидко поширюється на м’язи, сухожилля і клітковину (рис. 21).
Утворення флегмони можливе на будь-якій ділянці тіла, а при поширенні вона може пошкодити декілька анатомічних ділянок. Це відрізняє флегмону від абсцесу, при якому запальний процес не поширюється на інші тканини завдяки піогенній мембрані. Спочатку на шкірі з’являється пляма, під якою пальпується ущільнення, потім набряк, гіперемія, підвищення температури тіла. Все закінчується розплавленням і некрозом жирової клітковини під шкірою. Самопочуття дитини погіршується, наростають загальнотоксичні та септичні ознаки. Лікування флегмони – хірургічне. Чим швидше проведена операція, тим менший ризик наростання гнійного запалення і його переходу на інші ділянки тіла.
Захворювання волосистої частини тіла
Себорейний дерматит (гнейс) – це захворювання шкірних покривів, яке виникає внаслідок підвищення секреторної активності сальних залоз і розмноження на поверхні епідермісу деяких видів мікроорганізмів. Найбільш поширеною причиною виникнення цієї хвороби вважають дріжджоподібний грибок Malassezia furfur, який найчастіше пошкоджує шкіру тім’яної, лобної ділянки голови, вуха, шию (рис. 22). У немовлят себорейний дерматит минає спонтанно за декілька тижнів або місяців, а у його лікуванні пропонується поетапний підхід:
- часте миття голови дитячим шампунем і видалення лусочок м’якою щіткою (наприклад, м’якою зубною щіткою) або густим гребінцем після миття;
- застосування пом’якшувальних засобів (білий вазелін, рослинне масло, мінеральне масло, дитяче масло) для шкіри голови, легкий масаж шкіри голови за допомогою м’якої щітки.
Якщо себорейний дерматит зберігається, незважаючи на ці заходи, можна використати протисеборейний шампунь, крем з кетоконазолом, інколи топічні кортикостероїди.
Ерозивний пустульозний дерматоз волосистої частини голови. У дітей з перинатальною травмою шкіри голови випадіння волосся може супроводжуватися гнійничковими або ерозивними ураженнями і утворенням кірочок. Частіше це відбувається у відповідь на терапію місцевими або системними антибіотиками. Лікування місцевими кортикостероїдами зводить до мінімуму ризик постійної втрати волосся. Як другу лінію терапії пропонується шампунь або крем з кетоконазолом.
Невус сальних залоз Ядассона є вродженим пошкодженням, яке локалізується переважно на шкірі голови або обличчі. Це вузлувате пухлиноподібне утворення виникає внаслідок порушення ембріонального розвитку органів і тканин і складається з тих самих компонентів, що й орган, де воно локалізоване, але відрізняється від них неправильним розташуванням і ступенем диференціювання (рис. 23).
Утворення поєднує в собі епідерміс і секрет волосяних, сальних і апокринових залоз, спостерігається приблизно у 0,3% новонароджених. Воно наявне вже при народженні, але може з’явитися і пізніше. Характеризується появою поодиноких, чітко обмежених, овальних або лінійних зон облисіння та воскоподібних бляшок від жовтого до жовто-коричневого кольору. Поверхня може бути оксамитовою або бородавчастою, рідше медулярною або у вигляді папілом. Розміри варіюють від декількох міліметрів до декількох сантиметрів у довжину. До статевого дозрівання пухлина збільшуються в розмірах пропорційно зростанню дитини. В період статевого дозрівання вузли стають більш опуклими та блискучими і нагадують бородавки. При невусі Ядассона іноді можуть спостерігатися порушення розвитку мозку, органів зору й скелету. У таких випадках говорять про епідермальний невус-синдром (факоматоз невуса Ядассона). Це утворення здатне перетворюватися як на доброякісну, так і на злоякісну пухлину і потребує хірургічного лікування через ризик вторинних злоякісних новоутворень в цьому місці. Проте нині доведено, що реальний ризик малігнізації набагато нижчий, ніж вважалося раніше.
Фурункули, фурункульоз – гостре гнійно-некротичне запалення волосяного фолікула і прилеглої до нього сполучної тканини, викликане патогенними стафілококами. У дітей раннього віку захворювання трапляється не часто. Фурункул може бути первинним або вторинним. У першому випадку він утворюється на здоровій шкірі, у другому – є ускладненням вже наявної поверхневої або глибокої стафілодермії. На виникнення фурункула (фурункульозу) впливають різні чинники. Це патогенність і вірулентність збудника, сприятливі фактори екзогенного і ендогенного характеру. Фурункульоз характеризується появою фурункулів один за одним, без проміжків часу. Може бути як обмеженим, так і поширеним. Хвороба розвивається в три стадії:
- І стадія – розвитку інфільтрату (ущільнення);
- ІІ стадія – нагноєння і некрозу;
- ІІІ стадія – загоєння.
Починається захворювання з появи в ділянці волосяного фолікула твердого інфільтрату яскраво-червоного кольору, межі його нечіткі. З часом інфільтрат розширюється і стає схожим на щільну пухлину, набрякають оточуючі тканини. II стадія настає через 3-4 дні. Фурункул збільшується в діаметрі до 3 см, і в його центрі формується гнійно-некротичний стрижень, на поверхні якого є пустула. Форма фурункула стає конусоподібною, він вкритий лискучою, гладкою шкірою синього кольору. Наростає біль та симптоми загальної інтоксикації. Надалі пустула розкривається мимовільно або штучно, вміст фурункула виділяється назовні. Спочатку виділяється гній, іноді з домішкою крові, а потім жовто-зелений некротичний стрижень. З моменту вилучення стрижня кратер заповнюється грануляціями, і протягом 2-3 днів відбувається рубцювання. Весь цикл розвитку фурункула становить 8-10 днів при неускладненому перебігу. Консервативне лікування часто поєднується з хірургічним втручанням.
 Захворювання шкіри та її придатків у новонароджених і дітей раннього віку: від простого до складного
Захворювання шкіри та її придатків у новонароджених і дітей раннього віку: від простого до складногоЛітература
1. Еозинофільний синдром у дітей: диференційна діагностика, принципи лікування // Методичні рекомендації. Івано-Франківськ – 2014 р. Укладачі: д.мед.н. О.Б. Синоверська, к.мед.н. Т.Г. Березна, к.мед.н. З.В. Вовк. ДВНЗ «Івано-Франківський національний медичний університет».
2. Кэйн К.Ш.-М., Лио П.А., Стратигос А.Дж., Джонсон Р.А. Детская дерматология. Цветной атлас и справочник. 2010 г.
3. Сенаторова А.С., Гончарь М.А., Страшок А.И., Хаин М.А., Санина И.А. Инновационные технологии в лечении гемангиом у детей // Дитячий лікар. – 2013. – № 3 (24). – С. 5-9.
4. Тур А.Ф. Физиология и патология новорожденных детей. – Медицина, 1967.
5. Lawrence A. Schachner, Ronald C. Hansen Pediatric Dermatology, 4th Edition – 2011.
6. Josie A. Pielop Benign skin and scalp lesions in the newborn and young infant. UpToDate 18.2.
7. Mancini A.J. Cutaneous disorders of the newborn. In: Hurwitz Clinical Pediatric Dermatology, Elsevier Saunders, Philadelphia 2006. – P. 17.
8. Rapelanoro R., Mortureux P., Couprie B., et al. Neonatal Malassezia furfur pustulosis. Arch Dermatol 1996.
9. Kliegman R., Behrman R., Yenson H., Stanton F. Nelson.Textbook of pеdiatrsіcs, 19 Edition, Charter 639-655. – P. 7950-8209.
Фото взяті з таких джерел: 1. www.adhb.nz/newbor/teac...; 2. К.Ш.-М. Кэйн, П.А. Лио, А.Дж. Стратигос, Р.А. Джонсон. Детская дерматология. Цветной атлас и справочник, 2011; 3. Власний фотоархів


