1 квітня, 2015
Реактивний артрит у дітей
Ю.В. Марушко, д.м.н., професор, завідувач кафедри, Є.Ю. Марушко, кафедра педіатрії № 3 Національного медичного університету ім. О.О. Богомольця, м. Київ
Реактивний артрит (шифр МКХ-10 М02) – це захворювання, що супроводжується асептичним запаленням суглоба, виникає у відповідь на перенесену екстраартикулярну інфекцію, при цьому первинний інфекційний агент не виділяється із синовіальної рідини при використанні стандартних штучних живильних середовищ.
Необхідність обізнаності лікарів щодо цього захворювання зумовлена насамперед значною поширеністю реактивного артриту у структурі ревматичних хвороб у дітей та потребою проведення диференційної діагностики з такою тяжкою патологією, як септичний артрит, гостра ревматична лихоманка, системні запальні захворювання сполучної тканини та ювенільний ревматоїдний артрит (ЮРА).
Термінологія. На сьогодні використовують два терміни: «реактивна артропатія» та «реактивний артрит». «Артропатія» означає «вторинне ураження суглобів на тлі інших захворювань і патологічних станів». «Артрит» можна визначити як артропатію запального ґенезу. Оскільки клінічно артрит найчастіше проявляється синовітом (запаленням синовіальної оболонки із випотом у порожнину суглоба ± гіпертрофією синовії), як правило, діагноз встановлюють за наявності припухлості в суглобі, болю «стартового» характеру та вранішньої скутості. Однак у дітей запальні ураження суглобів можуть перебігати з вираженою невідповідністю больового синдрому об’єктивним змінам в них (так званий «сухий» суглоб) або перебігати лише з артралгіями, особливо у HLA-B27-позитивних дітей. У такому випадку термін «артрит» краще заміняти на термін «артропатія». У МКХ-10 закладено саме термін «реактивна артропатія». Проте в ревматологічній термінології та в наукових дослідженнях традиційно використовують термін «реактивний артрит», тому надалі вживатимемо саме цей термін, тоді як у клінічній практиці лікарям згідно з МКХ-10 більш доцільно встановлювати діагноз «реактивна артропатія».
Усі випадки артритів, які асоційовані з інфекцією, поділяються на три великі групи: септичні, параінфекційні та постінфекційні. При септичному артриті власне інфекційний агент чинить пряму уражаючу дію в суглобі. Як правило, це стосується бактеріальних збудників, що викликають гнійний артрит (піоартрит), потрапляючи гематогенним шляхом, або при дренуванні вогнища остеомієліту в порожнину суглоба. Цей різновид артриту має «вибуховий» клінічний перебіг і у разі несвоєчасного лікування призводить до деструкції суглоба. Параінфекційним є артрит, що розвивається, як правило, на фоні вірусної інфекції та супроводжується альтерацією тканин суглоба вірусом, має «млявий» перебіг та минає з одужанням від основного захворювання. Групу постінфекційних артритів становлять патологічні стани, при яких артрит виникає через деякий час після перенесеного інфекційного процесу, пов’язаний з імунним механізмом ураження та/або опосередкованою дією продуктів життєдіяльності мікроорганізмів на суглоб. Класичними прикладами постінфекційних артритів є гостра ревматична лихоманка та реактивні артрити.
Термін «реактивний артрит» запроваджено в 1969 р. Р. Ahvonen, К. Sievers i К. Aho для артритів, які розвивалися після перенесеного ієрсиніозного ентероколіту. На сьогодні це поняття використовують для окреслення тільки випадків постінфекційних артритів, які виникають унаслідок перенесеної інфекції, викликаної Salmonella, Shigella, Campylobacter, Yersinia, Chlamydia trachomatis, Ureaplasma urealyticum, β-гемолітичним стрептококом групи А, Chlamydophila pneumoniae та Mycoplasma pneumoniae. Необхідним є виокремлення «реактивних» з групи постінфекційних артритів, які зумовлені високою частотою носійства антигена HLA-B27 в цій підгрупі хворих, що є фактором ризику рецидивуючого запалення суглобів або розвитку ентезитасоційованої форми ЮРА.
Епідеміологія. Захворюваність та поширеність реактивного артриту серед дітей – 32,7 та 86,9 випадків на 100 тис. підлітків відповідно, а у структурі дитячих ревматичних захворювань частка реактивного артриту становить 57,5% серед дітей віком до 14 років та 41,8% – серед підлітків. Таким чином, реактивні артрити посідають основне місце у структурі захворюваності на ревматичні хвороби в дитячій популяції.
Патогенез реактивного артриту досі остаточно не з’ясовано. У генезі реактивного суглобового запалення провідна роль належить імунним комплексам – їх відкладення в синовіальній оболонці на тлі вираженої імунної відповіді макроорганізму на антигени артритогенних мікроорганізмів призводить до запальної інфільтрації синовіальної оболонки та ексудації в порожнину суглоба. Відстроченість розвитку артриту від перенесеної інфекції зумовлена часом, необхідним для сероконверсії та наростання титрів антимікробних антитіл класу IgG, які в подальшому утворюють імунні комплекси.
Велике значення має носійство антигена HLA-B27. Вважається, що деякі антигени артритогенних мікроорганізмів структурно схожі з HLA-B27, що призводить до розвитку перехресної імунної відповіді внаслідок феномена молекулярної мімікрії з ураженням тканин суглобів, у яких широко експресується цей антиген [3]. Зв’язок між захворюванням та наявністю HLA-B27 пояснює той факт, що у носіїв зазначеного антигена після перенесених кишкової та урогенітальної інфекцій реактивний артрит розвивається в 50 разів частіше, ніж в осіб, у яких HLA-B27 відсутній. З іншого боку, у 40-80% хворих на реактивний артрит виявляють позитивну асоціацію з HLA-B27. При цьому зв’язок наявності антигена з різними патогенами відрізняється. Так, при реактивному артриті після інфекції, викликаної Salmonella або Chlamydia, асоціацію з HLA-B27 виявляють менш ніж у 50% випадків, а при шигельозній інфекції – приблизно у 80% [1].
Клінічна картина. Характерним є асиметричний олігоартрит (≤4 суглобів) із тенденцією до залучення великих суглобів нижніх кінцівок, дебютом через 10-30 днів після перенесеної причинної інфекції. Найчастіше спостерігаються ознаки синовіту: припухлість суглоба, біль «стартового» характеру, вранішня скутість, обмеження рухливості, покращення після навантаження на суглоб. На відміну від ЮРА, перебіг реактивного артриту є недеструктивним незалежно від тривалості захворювання та кількості рецидивів та, як правило, не призводить до інвалідизації. Рідше можуть спостерігатися лише артралгії (біль у суглобі без об’єктивних ознак його ураження).
В анамнезі можна виявити ознаки нещодавно перенесеної артритогенної інфекції: лихоманка, діарея, біль у горлі, ознаки респіраторного захворювання, дизурія, виділення із статевих органів тощо. Проте нерідко причинні хвороби можуть перебігати стерто або взагалі субклінічно.
З групи реактивних артритів окремо виділяють синдром Рейтера. Він характеризується класичною тріадою поєднання асиметричного олігоартриту, кон’юнктивіту, уретриту/цервіциту та інколи четвертою ознакою – кератодермією та/чи псоріазоподібними висипаннями на шкірі долоней і стоп (рис. 1). Захворювання розвивається після хламідійної або кишкової інфекції та найчастіше має рецидивуючий чи хронічний перебіг. Артрит при хворобі Рейтера характеризується великою кількістю випоту в уражених суглобах при незначному больовому синдромі та скутості в них [3]. У дітей це захворювання є вкрай рідкісним.
Крім того, у HLA-B27-позитивних пацієнтів з реактивним артритом можуть спостерігатися характерні для серонегативних спондилоартропатій прояви. До них належать ентезити (запалення місць прикріплення зв’язок та сухожилків до кісток). Найбільш характерними є підошовний фасцит, ентезит ахіллового сухожилка та ахіллобурсит (рис. 2), ентезит горбистостей великогомілкових кісток. Також зустрічаються дактиліти (запалення тканини всього пальця з утворенням «сосископодібного» пальця), тарзити (запалення суглобів і зв’язок плюсни, що проявляється дифузною припухлістю тильної сторони стопи), тендовагініти та утворення безболісних афт на слизових оболонках ротової порожнини і статевих органів [15]. Ці прояви ускладнюють диференційну діагностику реактивного артриту та ентезитасоційованої форми ЮРА (аналог серонегативних спондилоартропатій у дорослих).
Лабораторні обстеження. Залежно від тяжкості перебігу зміни в лабораторних аналізах можуть бути відсутніми, або може спостерігатися незначний лейкоцитоз зі зсувом лейкоцитарної формули вліво, підвищення швидкості осідання еритроцитів та рівня С-реактивного протеїну. Поява аутоантитіл (ревматоїдний фактор, антитіла до циклічного цитрулінованого пептиду, антинуклеарні антитіла та їх підтипи) не характерна. HLA-B27 є позитивним у близько 80% випадків. Виділення артритогенного інфекційного агента є корисним під час гострого перебігу захворювання. Оскільки існує хламідіозне та сальмонельозне носійство, при артритах, які не є реактивними, виділення зазначених збудників може призводити до встановлення неправильного діагнозу. Серологічна діагностика є корисною для виявлення перенесеної артритогенної інфекції.
Пункція ураженого суглоба має важливе значення для диференційної діагностики, особливо це стосується моноартритів. У нормі синовіальна рідина містить <2000 лейкоцитів/мл (у більшості випадків <500 лейкоцитів/мл), нейтрофілів – менше 25%, рівень глюкози відповідає її сироватковому рівню. При аналізі синовіальної рідини хворих на реактивний артрит концентрація лейкоцитів зазвичай становить 2000 – 25 000/мл та містить 25-75% нейтрофілів. Рівень глюкози синовіальної рідини знаходиться на рівні плазми крові. При бактеріальному посіві мікрофлора відсутня, хоча на тлі постхламідійного артриту полімеразна ланцюгова реакція може виявляти генетичний матеріал Chlamydia trachomatis. Вважається, що збудник не уражає суглоб прямо, а потрапляє інтраартикулярно, перебуваючи у макрофагах, які туди мігрують.
Променеві методи дослідження. Корисним є проведення рентгенологічного дослідження ураженого суглоба для виключення гострого гематогенного остеомієліту. При реактивному артриті спостерігається ущільнення навколо суглобових тканин, розширення суглобової щілини та затемнення фізіологічних просторів, тобто непрямі рентгенологічні ознаки випоту в порожнину суглоба.
При ультразвуковому дослідженні виявляють ексудативний синовіт ураженого суглоба (випіт у порожнині суглоба). Проліферативні зміни синовіальної оболонки не характерні для реактивного артриту. МРТ та комп’ютерна томографія, скоріше, слугують для виключення інших захворювань, ніж для діагностики реактивного артриту.
Діагностичні критерії. Діагноз реактивного артриту встановлюють на підставі діагностичних критеріїв, прийнятих 1996 р. у Берліні на ІІІ Міжнародній нараді, присвяченій проблемам цього захворювання:
1. Периферичний артрит (переважне ураження суглобів ніг):
а) асиметричний;
б) олігоартрит.
2. Інфекційні прояви (термін появи – за 2-4 тиж до розвитку артриту):
а) діарея;
б) уретрит.
3. Лабораторне підтвердження інфекції:
а) необов’язкове за наявності типових клінічних проявів інфекції;
б) обов’язкове за відсутності типових клінічних проявів інфекції.
4. Критерії виключення – встановлення причини моно- й олігоартриту:
а) спондилоартрит;
б) септичний артрит;
в) хвороба Лайма;
г) стрептококовий артрит;
д) мікрокристалічний артрит.
Класифікація. За перебігом реактивний артрит можна поділити на гострий (до 2 міс), затяжний (до 1 року), хронічний (понад 1 рік), рецидивуючий (між епізодами артриту проходить не менше 6 міс). За кількістю уражених суглобів захворювання поділяють на моноартрит/моноартропатію (залучення одного суглоба), олігоартрит/олігоартропатію (2-4 суглоби), поліартропатію (≥5 суглобів). Слід підкреслити, що поняття «затяжний» та «хронічний» перебіг реактивного артриту використовують тільки для випадків, коли існує причина, що викликає реактивний артрит, яка протягом тривалого часу не може бути усунена. Якщо наявність такої причини не доведено, діагноз затяжного/хронічного реактивного артриту є неправомірним, а дитина класифікується як хвора на ЮРА.
Постстрептококовий реактивний артрит. Із групи реактивних артритів слід виділяти постстрептококовий реактивний артрит унаслідок його етіологічної схожості з гострою ревматичною лихоманкою та з огляду на необхідність проведення антибіотикопрофілактики поряд із протизапальною терапією. Це захворювання подібне до інших постінфекційних артритів асиметричним олігоартикулярним ураженням переважно великих суглобів нижніх кінцівок, що розвивається після перенесеного гострого тонзилофарингіту, викликаного β-гемолітичним стрептококом групи А (БГСА). На відміну від гострої ревматичної лихоманки, артрит не є мігруючим, запалення розвивається дещо раніше – в середньому через 11 днів після перенесеного тонзиліту, перебіг синовіту кардинально не покращується на тлі призначення нестероїдних протизапальних препаратів (НПЗП). Важливим моментом є те, що хворий не повинен відповідати критеріям гострої ревматичної лихоманки. Сучасні дослідження свідчать, що існують два клінічні патерни постстрептококового реактивного артриту: один більш подібний до гострої ревматичної лихоманки та може супроводжуватися кардитом, інший – до HLA-B27-позитивних реактивних артритів.
Ayoub et al. (1997) запропонували такі критерії постстрептококового реактивного артриту:
1. Артрит з гострим початком, асиметричний (хоча може бути симетричним), зазвичай не мігруючий, може уражати будь-який суглоб та мати персистуючий чи рецидивуючий перебіг.
2. Підтвердження перенесеної БГСА- інфекції.
3. Невідповідність критеріям Джонса для гострої ревматичної лихоманки.
Підтвердження БГСА-інфекції може бути мікробіологічним або із застосуванням експрес-тесту на наявність стрептококових антигенів. Проте обидва методи не можуть відрізнити поточну інфекцію від БГСА-носійства, яке може спостерігатися у 15% дітей шкільного віку. Серологічна діагностика передбачає визначення рівня антистрептолізину О (АСЛО), який у нормі починає підвищуватися через 1 тиждень та сягає піка на 3-6-му тижні після перенесеної БГСА-інфекції. Діагностичним вважається перевищення рівня АСЛО у два рази від верхньої межі норми лабораторії, або як мінімум подвійний його приріст впродовж 2-3 тижнів при використанні методу парних сироваток. Якщо дитина клінічно не має тонзиліту, то діагноз не може базуватися лише на підвищеному рівні АСЛО. У такому випадку необхідно обстежити пацієнта на наявність клінічних чи ехокардіографічних ознак кардиту і повторити аналіз через 2-4 тижні. За відсутності ознак ураження серця та при зростанні титрів більше ніж удвічі дитину слід вести з діагнозом «постстрептококовий реактивний артрит». При залученні серця пацієнта ведуть з діагнозом гострої ревматичної лихоманки. За відсутності ознак кардиту та наростання титрів АСЛО в парних сироватках діагноз «постстрептококовий реактивний артрит» є малоймовірним.
Диференційна діагностика
Септичний артрит/гострий гематогенний остеомієліт. Особливу настороженість щодо септичного артриту має викликати наявність у пацієнта моноартикулярного ураження. Тільки у разі початку антибактеріального лікування в перші 4 дні від появи перших симптомів прогноз стосовно функціональної спроможності пацієнта є задовільним. Проявами цього різновиду артриту є припухлість суглоба, виражений біль при пасивних рухах, почервоніння шкіри над ним, виражене підвищення термоактивності. Біль при остеомієліті характеризується поширенням на кістку за межі проекції суглоба. Групою високого ризику переходу остеомієліту в септичний артрит є діти до 1 року, оскільки у них розвинена судинна сітка, що сполучає метафаз та епіфіз. У 50% випадків у дітей віком до 12 міс гострий гематогенний остеомієліт переходить у септичний артрит.
Kocher et al. (1999) запропонували такий алгоритм диференційної діагностики септичного артриту на основі 4 критеріїв: лихоманка; непереносимість будь-якого навантаження на суглоб (дитина не може стати на ногу); швидкість осідання еритроцитів (ШОЕ) за методом Вестергрена ≥40 мм/год; лейкоцитоз крові ≥12×109/л. За наявності чотирьох критеріїв вірогідність діагнозу септичного артриту становить 99,6%, трьох критеріїв – 93%.
Променеві методи дослідження мало корисні для виключення септичного артриту, тоді як пункція суглоба з бактеріологічним дослідженням залишається золотим стандартом діагностики цього захворювання. Концентрація лейкоцитів синовіальної рідини ≥50 000/мл (а особливо ≥100 000/мл), кількість нейтрофілів ≥90% є індикаторними для діагнозу «септичний артрит». При цьому концентрація глюкози синовіальної рідини знижена в середньому до 30% від сироваткової. Бактеріологічне дослідження позитивне у 70% випадків. Діагноз септичного артриту малоймовірний при концентрації лейкоцитів синовіальної рідини ≥25 000/мл, кількості нейтрофілів <75%, проте така картина не виключає артриту іншої етіології. Проміжок між цими межами (кількість лейкоцитів синовіальної рідини 25 000-50 000/мл, кількість нейтрофілів 75-90%) відповідає «сірому» проміжку, коли висновок про наявність септичного артриту робиться на підставі результатів комплексного клініко-лабораторного обстеження та клінічного досвіду лікаря.
Туберкульозний артрит. На це захворювання припадає до 5% усіх випадків екстралегеневого туберкульозу у дітей. Для туберкульозу опорно-рухового апарату індикаторним є деструктивне ураження тіл поперекових хребців. Що стосується артриту, то в класичному варіанті спостерігається хронічний моноартрит із залученням кульшового або колінного суглоба. В анамнезі можна виявити контакт із хворим на туберкульоз. Переважають ексудативні процеси, больовий синдром слабко виражений. Характерним є утворення кісткового секвестра чи крайових дефектів кісток, що формують суглоб, які виявляються під час рентгенографії чи комп’ютерної томографії ураженої ділянки. Позитивна проба Манту, діаскін-тест чи тест з гамма-інтерфероном підтверджують діагноз. ДНК збудника можна виявити за допомогою методу ПЛР у синовіальній рідині ураженого суглоба поряд із зниженим рівнем глюкози порівняно із сироватковою її концентрацією, переважанням лімфоцитів над нейтрофілами при цитологічному дослідженні.
Хвороба Лайма є системним бореліозом (збудник – Borrelia burgdorferi – передається при укусі іксодового кліща). Перші прояви виникають через кілька днів-тижнів: у місці укусу з’являється мігруюча еритема, надалі можлива поява дочірніх елементів висипу. Загальними симптомами є лихоманка, нездужання, міалгії, артралгії. У пізній фазі виникають хронічний атрофічний акродерматит (фаза запалення – еритема червоного/пурпурового кольору – поступово змінюється фазою атрофії шкіри), міозит, кардит, артрит. ШОЕ підвищена у 77% випадків. Лайм-артрит характеризується моноартритом (64,2%), олігоартритом (29,4%), поліартритом (6,4%); залучення дрібних суглобів не властиве. Найчастіше уражається колінний суглоб (90%), кульшовий (14%), гомілково-ступневий (10%), кистьовий (9%), ліктьовий (7%) та інші (7%). Для діагностики необхідно ретельно зібрати анамнез щодо укусів кліща та наявності в минулому мігруючої еритеми. Корисним є визначення наявності антитіл до Borrelia burgdorferi.
Гостра ревматична лихоманка. Для цього захворювання характерний мігруючий недеструктивний поліартрит з переважним залученням великих та середніх суглобів. Запалення одного суглоба тримається близько 3-4 днів. Крім того, для гострої ревматичної лихоманки характерне ураження серця з розвитком вальвуліту мітрального ± аортального клапана, а в тяжких випадках – перикардиту чи навіть панкардиту. Значно рідше зустрічаються інші специфічні прояви захворювання: мала хорея, кільцевидна еритема, ревматичні вузлики. Характерним є часовий зв’язок (у середньому 21 день) з перенесеним БГСА-тонзилофарингітом, підвищенням титру АСЛО чи анти-ДНКази сироватки крові. Для встановлення діагнозу «гостра ревматична лихоманка» захворювання має відповідати модифікованим критеріям Джонсона.
Ювенільний ревматоїдний артрит. Складність диференційної діагностики полягає в можливості перебігу ЮРА у вигляді олігоартриту, слугуванні інфекційного захворювання пусковим моментом дебюту ЮРА, значному перекриванні спектрів клінічних та лабораторних проявів реактивного артриту й ентезитасоційованої форми ЮРА (включаючи ентезити та позитивність за HLA-B27 антигеном). Основним фактором диференційної діагностики є катамнез захворювання. Якщо при виключенні чи усуненні всіх можливих причин артриту, незважаючи на протизапальне лікування, захворювання триває понад 6 тижнів, такий хворий може бути класифікований як той, що має ЮРА.
Системні запальні захворювання сполучної тканини. Ця група захворювань, крім артриту, характеризується іншими специфічними клінічними проявами та лабораторними показниками. Так, для системного червоного вовчака характерна фоточутливість, еритема на обличчі за типом «метелик», ураження нирок, наявність антинуклеарних антитіл та антитіл до двоспіральної ДНК тощо. При ювенільному дерматоміозиті/поліміозиті на перший план виходить міопатичний ± шкірний синдроми. Для ювенільного системного склерозу характерне насамперед склеродермічне ураження шкіри та синдром Рейно.
Гемартроз. Крововилив у порожнину суглоба характеризується набряком, підвищенням температури, обмеженням рухливості в суглобі та болем і супроводжує травматичні пошкодження або коагулопатії/тромбоцитопенії. Для першого випадку характерним є анамнез травми та ознаки травматичного ураження шкіри над суглобом (рана, садно, синець). Виявити пошкоджені кісткові структури суглоба допомагає рентгенографія чи комп’ютерна томографія, розриви м’якотканинних структур – ультразвукове дослідження та МРТ. При коагулопатіях/тромбоцитопеніях зазвичай наявний анамнез спонтанних кровотеч; коагулограма, визначення рівня тромбоцитів та аналіз активності факторів коагуляції крові дають змогу підтвердити діагноз. Відрізнити гемартроз від реактивного артриту допомагає ультразвукова діагностика. Для гемартрозу характерне спонтанне контрастування суглобового випоту з утворенням суспензії, згодом з’являються ознаки організації згустка, тоді як при реактивному артриті випіт зазвичай анехогенний однорідний (рис. 3). Крапку в питанні щодо діагнозу «гемартроз» можна поставити завдяки виконанню пункції суглоба з аспірацією та аналізом його вмісту.
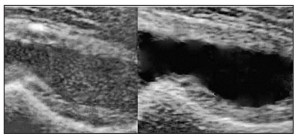 Рис. 3. УЗ-картина гемартрозу (зліва) порівняно з ексудативним транзиторним синовітом (справа) кульшового суглоба (особистий архів)
Рис. 3. УЗ-картина гемартрозу (зліва) порівняно з ексудативним транзиторним синовітом (справа) кульшового суглоба (особистий архів)Пігментний вілонодулярний синовіїт. Патогенез цієї патології остаточно не визначено, захворювання являє собою доброякісну ворсинчасту проліферацію синовії із забарвленням її в бурий/коричневий колір унаслідок відкладання гемосидерину та утворення геморагічного («іржавого» кольору) випоту в порожнині суглоба. Суглобовий синдром має здебільшого моноартикулярну локалізацію (у 95% випадків спостерігається ураження колінного суглоба, рідше – гомілково-ступневого, кульшового, ліктьового, кистьового). Проявами захворювання є виражена припухлість при незначному больовому синдромі, порушення рухливості за відсутності підвищення термоактивності суглоба; ранкова скутість відсутня. Лабораторні зміни, що свідчать про запалення (підвищення ШОЕ та рівня С-реактивного протеїну), не характерні. Протизапальна терапія практично не дає ефекту. Діагностичною є пункція суглоба при отриманні «іржавого» вмісту. На МРТ можна виявити вогнища відкладення гемосидерину у проліферованій синовії. Єдиний достовірний метод діагностики – біопсія синовії з її гістологічним дослідженням. Лікування полягає в хірургічній синовектомії.
Лікування. Хворим на реактивний артрит призначають НПЗП. Серед них – неселективні (блокують циклооксигеназу 1 та 2 типу): ібупрофен (з 3-місячного віку 5-10 мг/кг на прийом до 3 разів на добу), диклофенак (дітям з 8 років по 2-3 мг/кг/добу максимум 100 мг/добу), напроксен (підліткам віком понад 16 років по 250 мг двічі на добу); та селективні (блокують переважно циклооксигеназу 2 типу): німесулід (дітям, старшим 12 років, 2 мг/кг/добу), мелоксикам (підліткам віком понад 16 років 7,5-15 мг/добу в 1 чи 2 прийоми). Слід зазначити, що знеболювальна дія більшості НПЗП проявляється з першого прийому, тоді як максимум протизапальної дії припадає на 10-12-й день курсу, саме тому тривалість лікування становить у середньому 2-4 тижні. У разі значної вираженості артриту можна застосувати ступеневу терапію: у перші 5 днів вводити препарат внутрішньом’язово, наприклад диклофенак натрію, з наступним переходом на пероральний прийом. Основними побічними ефектами НПЗП при тривалому прийомі є розвиток гастродуоденіту, виразки шлунка та дванадцятипалої кишки, які більш характерні для неселективних протизапальних препаратів, також можуть спостерігатися гепато- та нефротоксичність.
Місцево можна застосовувати мазі або гелі на основі НПЗП (мазi ібупрофену, диклофенаку, з 12 років – мазі, що містять німесулід), які рекомендовано наносити в гострому періоді двічі на добу.
Системне застосування глюкокортикоїдів не рекомендоване. Ефективним є внутрішньосуглобове введення глюкокортикоїдів пролонгованої дії.
При реактивному артриті, асоційованому з хламідіозом та уреаплазмозом, показана антибіотикотерапія. У разі виявлення хламідій в урогенітальному тракті, респіраторного хламідіозу проводять 10-14-денний курс лікування кларитроміцином (15 мг/кг/добу) або 5-денний курс лікування азитроміцином (10 мг/кг/добу). Не доведеним є профілактичний вплив антибіотикотерапії на розвиток реактивного артриту у пацієнтів з гастроінтестинальною інфекцією.
З огляду на наявність певного ризику ураження серця у хворих на постстрептококовий реактивний артрит Американська асоціація серця рекомендує у таких пацієнтів проводити антибіотикопрофілактику бензатинбензилпеніциліном протягом 1 року і за відсутності ознак ураження серця через 12 міс – відмінити її. У разі ураження серця діагноз змінюється на хронічну ревматичну хворобу серця та призначається відповідна вторинна профілактика. Бензатинбензилпеніцилін вводиться дітям з масою тіла ≤27 кг по 600 000 Од, >27 кг – по 1 200 000 Од один раз на 4 тижні внутрішньом’язово.
Диспансеризація. Дитина, яка перенесла реактивний артрит, підлягає диспансерному нагляду дитячого кардіоревматолога на період 1 рік. Крім лікувальних процедур, щомісяця протягом 3 міс, далі – один раз на 3 міс проводиться клініко-лабораторне обстеження для контролю стану дитини та ефективності лікування.
Список літератури знаходиться в редакції.



![Рис. 1. Кератодермія та псоріазоподібні висипання при хворобі Рейтера [15]](http://health-ua.com/wp-content/uploads/2015/03/рис1ZU_2015_ped1-for-site-50-221x300.jpg)
![Рис. 2. Ахіллобурсит справа у HLA-B27-позитивної дитини з реактивним артритом [15]](http://health-ua.com/wp-content/uploads/2015/03/рис2ZU_2015_ped1-for-site-50-300x238.jpg)