31 серпня, 2015
Вакуум-терапія в комплексному лікуванні нейроішемічної форми синдрому діабетичної стопи
Цукровий діабет (ЦД) є основною причиною нетравматичних ампутацій нижніх кінцівок.
Зростає кількість пацієнтів із синдромом діабетичної стопи (СДС), які перенесли операції на стопі зі збереженням опорної функції, малі ампутації, обширні некректомії. Значна кількість подібних втручань призводить до утворення дефектів великої площі, які в умовах порушення ранового процесу часто перетворюються на хронічні рани та виразки [1].
Численні дослідження останніх років присвячено розробленню методів лікування ран у хворих на діабет, спрямованих на запобігання високим ампутаціям, збереження опорної функції та подальшу реабілітацію пацієнтів. Такі хворі для досягнення загоєння ран потребують мультидисциплінарного підходу.
Одним із найновіших і перспективних методів лікування ран різної етіології є метод вакуумного впливу.
Лікування ран за допомогою негативного тиску (також відоме як вакуум-терапія), або negative pressure wound therapy (NPWT), vacuum assisted closure (VAC) в англомовній літературі, є одним з видів місцевого лікування, що застосовують з метою покращення перебігу ранового процесу.
Відомо, що аборигени Австралії та Америки у XV-V тис. до н.е. під час магічного зцілення використовували методи «вигнання духу хвороб» за допомогою порожнього рога буйвола – прототипу сучасних медичних банок (Пономаренко Г.Н., Боголюбов В.М., 1998).
Перші спроби наукового обґрунтування лікування негативним тиском здійснювалися ще наприкінці XVI ст. Так, англійський лікар Сміт використовував герметичну камеру, у якій хворі розміщували руки або ноги.
Позитивні клінічні ефекти застосування вакууму знайшли відображення і в працях хірургів. Так, у середині XIX ст. видатний російський хірург М.І. Пирогов теоретично обґрунтував свій метод і назвав його «зовнішньою вакуум-аспірацією». Він вважав, що розріджене повітря, механічно очищуючи поверхню рани, сприяє ліквідації запального ексудату [2].
Сучасну методику вакуумного ведення рани вперше було впроваджено в СРСР у 1980-х рр. (Костюченок Б.М., Карлов В.А., Ігнатенко С.Н, 1986; Юсупов Ю.Н., Епіфанов М.В., 1987) [3, 4]. Було використано герметизовані марлеві пов'язки, до яких під'єднували госпітальну систему приліжкової аспірації 60-80 мм рт. ст., [3, 4], а на початку 1990-х рр. Fleishman застосовував комбінацію редонівського дренажу та губки [5].
Піонером розробок апаратів тривалого використання вакуум-терапії вважається фірма KCI (США). Перший апарат KCI було випущено в 1995 р. [6]. Вакуум-терапію вперше було досліджено Morykwas, Argenta і співавт. у 1997 р. Учені застосовували для вивчення впливу негативного тиску на перебіг ранового процесу модель тварин (свиней) [7]. У 2008 р. Всесвітньою організацією з вивчення загоєння ран та Міжнародною групою експертів було сформульовано та опубліковано рекомендації з використання вакуум-терапії [8].
Основними цілями вакуумної терапії є:
• видалення ексудату та зменшення навколоранового набряку;
• посилення мікроциркуляції в м'яких тканинах;
• активізація формування грануляційної тканини;
• зменшення розмірів та глибини рани;
• скорочення кількості можливих ускладнень та обсягу необхідного хірургічного втручання.
У наш час уже отримано всебічне наукове обґрунтування доцільності застосування вакуум-терапії, а також визнання цього методу спеціалістами в галузі лікування ран. Відомо, що її використання прискорює перебіг усіх фаз ранового процесу, сприяючи нормалізації репаративно-регенераторних процесів [9].
Вакуум-терапію широко та успішно застосовують у багатьох клініках для лікування ран різної етіології: гострих травматичних ран, опіків, пролежнів, гнійних ран і трофічних виразок, а також СДС, ускладнень порожнинних операцій та ендопротезування. Крім того, цей метод використовують у торакальній, реконструктивній та пластичній хірургії, а також при відкритій абдомінальній травмі, перитоніті й несформованих кишкових норицях. На сьогодні основною категорією пацієнтів, яким показано проведення вакуум-терапії, є хворі з СДС [10].
Принцип дії полягає у використанні негативного тиску в ділянці рани, під герметичною пов'язкою, з'єднаною за допомогою спеціальної трубки з контейнером для накопичення ексудату. Автори виявили максимальне формування грануляційної тканини та покращення загоєння ран при негативному тиску 125 мм рт. ст. [11].
Наукове обґрунтування отримали такі патогенетичні механізми впливу пролонгованого негативного тиску на рану:
• активне дренування рани – постійне видалення надлишкового ранового ексудату;
• ефективне підтримання вологого ранового середовища, що стимулює загоєння;
• видалення біоплівки та запобігання її утворенню на рановій поверхні;
• скорочення термінів бактеріальної деконтамінації тканин рани;
• швидке зменшення локального інтерстиціального набряку тканин;
• значне посилення кровообігу в ділянці ранового ложа;
• мікро- i макродеформація тканин ранового ложа, що стимулює проліферацію тканин;
• зменшення площі та/або об'єму рани;
• стимуляція росту повноцінної грануляційної тканини за допомогою механізму ранової гіпоксії;
• збільшення інтенсивності клітинної проліферації, посилення синтезу сполучної тканини та структурних білків у рані;
• скорочення витрат;
• надійна профілактика госпітальної інфекції ранової інфекції;
• посилення ефекту системного медикаментозного лікування [8, 12].
Мета дослідження: визначити роль вакуум-терапії в комплексному лікуванні пацієнтів з нейроішемічною формою СДС.
Матеріали і методи
Дослідження проводилося з 2012 по 2013 р. у відділенні гнійної хірургії (стаціонарний етап) і амбулаторно в кабінеті діабетичної стопи Закарпатської обласної клінічної лікарні ім. А. Новака. Усі пацієнти надали інформовану згоду на участь у дослідженні.
Робота ґрунтувалася на досвіді лікування ран негативним тиском у 50 пацієнтів з діабетом та нейроішемічною формою СДС.
У дослідженні взяли участь 9 (18%) хворих із ЦД 1 типу, 41 (82%) – із ЦД 2 типу; чоловіків – 26 (52%), жінок – 24 (48%). Вік пацієнтів становив від 41 до 82 років. Тривалість захворювання ЦД – більше десяти років.
Для дослідження було відібрано та проведено аналіз результатів лікування хворих з ранами після перенесених операцій та обширних некректомій у межах стопи. Глибина ураження – II-III ст. за класифікацією Wagner. В усіх випадках унаслідок ранової інфекції та обширності ураження тканин стопи загоєння первинним натягом після оперативного лікування було утруднене. У третини пацієнтів спостерігалися ознаки хронізації ранового процесу, тобто відсутність тенденції до загоєння протягом більше 1 міс.
У 16 (32%) хворих було проведено ампутацію одного або декількох пальців стопи, в 11 (22%) – трансметатарзальну резекцію переднього відділу стопи, у 13 (26%) – розкриття тильної або підошвової флегмони, у 10 (20%) була уражена п'ята.
Площа поверхні ран коливалася від 15,2 до 30,5 см2 та в середньому становила 22,85±2,1 см2. Вимірювання площі здійснювали за допомогою комп'ютерної програми.
Проводили бактеріологічне дослідження флори, визначали збудника та чутливість до антибіотиків. При визначенні якісного складу ранової флори виявлено, що в більшості випадків переважала змішана флора, яка найчастіше була представлена Staphylococcus aureus, Pseudomonas aeruginosa та Escherichia coli. Контролювали інфекцію шляхом призначення системної антибіотикотерапії. Вакуумну терапію проводили при адекватному розвантаженні ураженої кінцівки.
До участі в дослідженні залучили пацієнтів, які перенесли оперативні втручання в межах стопи; ураження артерій нижніх кінцівок вважали гемодинамічно значущим при кісточково-плечовому індексi <0,5. Обстеження пацієнтів з СДС проводили згідно з Протоколом надання медичної допомоги хворим на синдром діабетичної стопи, затвердженим наказом Міністерства охорони здоров'я України від 22.05.2009 р. № 356.
Гемодинамічні порушення артерій нижніх кінцівок виявляли за допомогою ультразвукової допплерометрії, використовуючи датчик портативного допплера, та вимірювали кісточково-плечовий індекс.
Для визначення можливості проведення відновлювально-реконструктивних судинних операцій хворих обстежували на апараті ультразвукового дуплексного сканування.
Восьми (16%) хворим було виконано реконструктивні судинні операції. Стегново-тібіальне шунтування проведено 3 хворим, 2 пацієнтам виконано ендоваскулярні операції – черезшкірну транслюмінальну балонну ангіодилатацію зі стентуванням тібіальних і підколінних артерій. Трьом хворим проведено підколінно-тібіальне шунтування.
У 16 (32%) пацієнтів використано непрямі способи реваскуляризації – пластику глибокої артерії стегна було доповнено роторною остеоперфорацією великогомілкових кісток.
В інших 26 (52%) пацієнтів діагностовано дистальний тип ураження периферійних судин, що характерно для хворих на діабет; їм призначали консервативну судинну терапію – антикоагулянти, дезагреганти та інфузійно-спазмолітичну терапію.
Критерії виключення з дослідження: виражена артеріальна недостатність (кісточково-плечовий індекс <0,3); гострі, швидко прогресуючі ранові інфекції; не розкриті флегмони; абсцеси; рани з наявністю значних мас некротичних тканин, що вимагають хірургічної некректомії; гангренозні зміни гомілки.
Усім пацієнтам (50 осіб) у комплексному лікувальному процесі в якості місцевої терапії застосовували вплив негативним тиском. Курс вакуум-терапії, тобто накладання однієї пов'язки, тривав від 3 до 7 діб залежно від перебігу ранового процесу. Сильно забруднені рани та необхідність контролю вимагали більш частої заміни пов'язок. Середня тривалість використання однієї пов'язки становила 4 доби.
Пов'язку накладали за відповідною методикою із застосуванням тільки оригінальних витратних матеріалів.
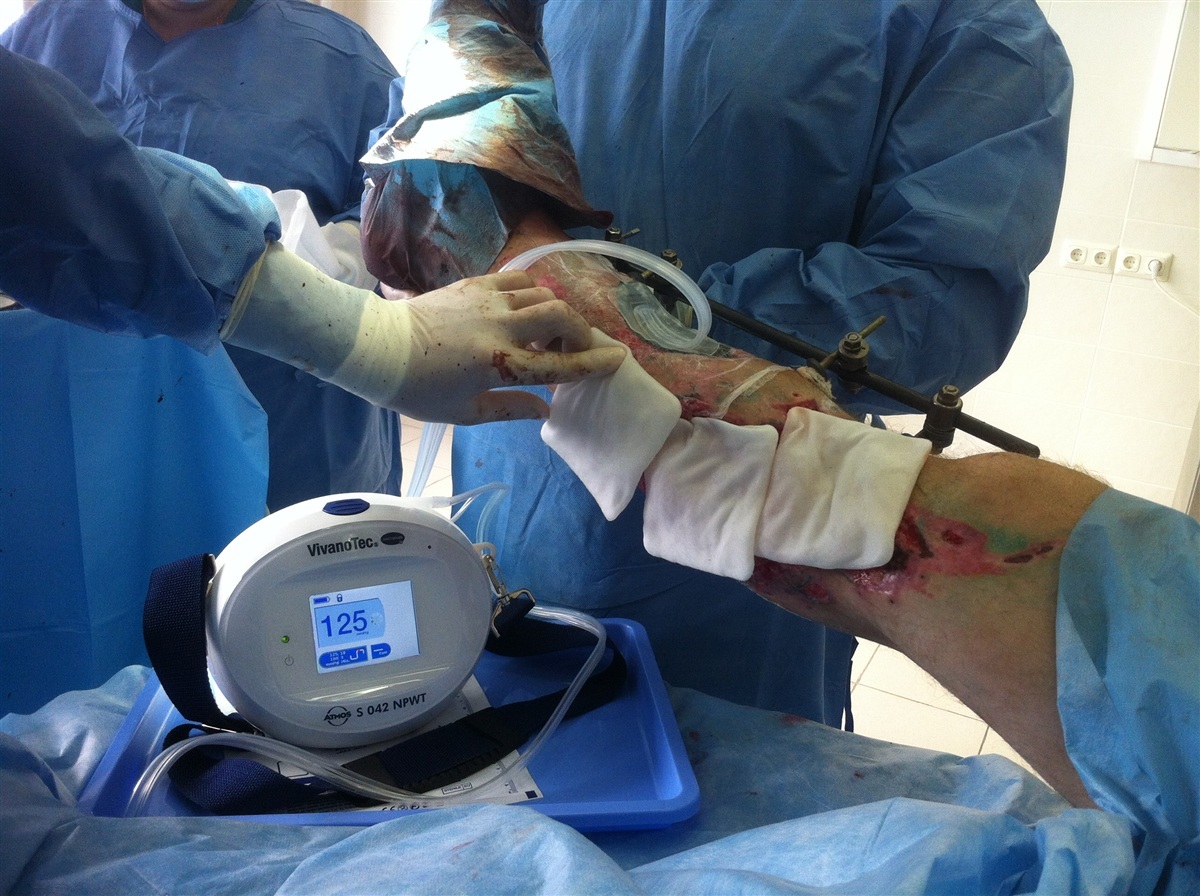
Було використано досить просту в застосуванні методику накладання пов'язки, рекомендовану виробниками систем вакуумної терапії ран. Губку з відкритою пористою структурою накладали на рану, потім усю ділянку покривали та герметизували прозорою клейкою мембраною, яку перфорували для приєднання дренажної трубки, з'єднаної з апаратом для вакуум-терапії. Апарат відкачує повітря із замкненого простору, створює негативний тиск навколо рани та працює в автоматичному режимі.
Для хворих, що перебувають на стаціонарному лікуванні, застосовували апарат вітчизняного виробництва. Перевагами цього приладу можна вважати можливість регулювання рівня негативного тиску (найчастіше використовували 80-125 мм рт. ст.), наявність багаторазової каністри для збирання ексудату, що знижує вартість процедури. Недоліками є необхідність живлення приладу від мережі та велика маса (близько 4 кг), що не дає можливості пацієнтам вільно пересуватися.
Для амбулаторних хворих застосовували апарат, вироблений у США, який працює в автоматичному режимі, безперервно підтримуючи негативний тиск 125 мм рт. ст., живиться від акумуляторних батарей; вага апарата – близько 1 кг. Цей технічний прилад підвищує мобільність та комфорт пацієнта, зменшує тривалість його перебування у стаціонарі.
Результати та обговорення
Оцінку ефективності вакуум-терапії проводили на підставі динаміки перебігу ранового процесу, за клініко-лабораторними критеріями, термінами повного закриття ранового дефекту.
Застосування вакуум-терапії сприяло помітному очищенню ран, зменшенню їх площі та глибини, прискореному формуванню грануляцій та епітелізації країв, зменшенню витрат на засоби для догляду за ранами.
Було виявлено, що зменшення місцевих проявів запального процесу відбувалося набагато швидше та ефективніше, ніж при використанні стандартного місцевого лікування (мазеві пов'язки, сучасні ранові покриття). Це підтверджувалося позитивними змінами в локальному статусі, що ставали помітними до 14-ї доби лікування: зменшенням гіперемії, набряку тканин, а також кількості ранового ексудату та зміною його характеру з гнійного на серозний. З'являлись ознаки епітелізації країв, тканинний дефект поступово заповнювався грануляціями (приблизно 10% за тиждень).
Така терапія сприяла скороченню тривалості стаціонарного лікування у два рази (2 тижні замість 1 міс). Хворі раніше переходили на амбулаторний етап лікування завдяки зниженню необхідності частих перев'язок та скороченню тривалості парентерального введення антибіотиків і детоксикаційної інфузійної терапії. На амбулаторному етапі пацієнти рідше відвідували кабінет діабетичної стопи (1-2 рази на тиждень), що сприяло як комфорту хворого, так і більшому розвантаженню ураженої кінцівки.
Нами виявлено значне скорочення часу на підготовку рани до аутодермопластики порівняно з традиційними методами. У разі відновлення перфузії тканин стопи цей термін становив у середньому 3 тижні.
Без відновлення перфузії термін підготовки ран до аутодермопластики становив у середньому 8 тижнів. Закриття гранулюючих ран вільним розщепленим шкірним клаптем виконано 12 хворим.
Вакуумну пов'язку використовували й після аутодермопластики клаптів для їх фіксації та утримання шкірних трансплантатів на реципієнтській ділянці, оскільки стопа є активною анатомо-функціональною зоною.
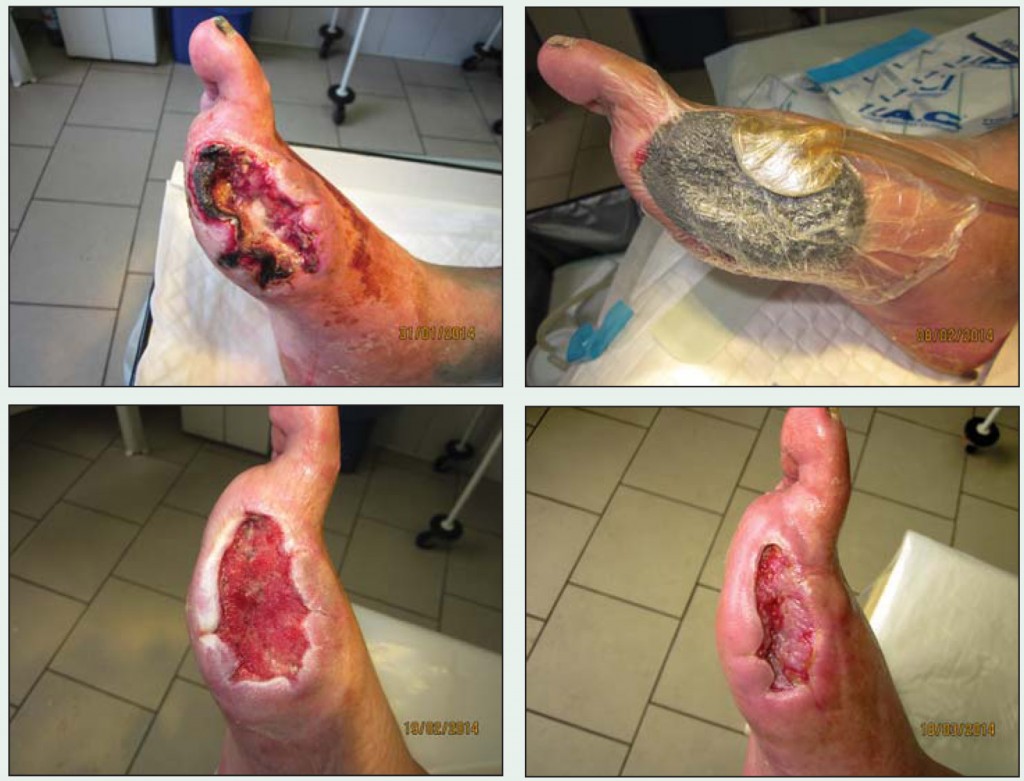
Для запобігання зміщенню або відриву клаптів при ранній перев'язці на 3-й і 7-й день застосовували сіткові атравматичні пов'язки на основі силікону під час вакуум-терапії, що дало змогу, незважаючи на високий ризик лізису та відторгнення шкірних трансплантатів в умовах недостатньої перфузії тканин, досягти 80-90% приживлення (рис. 1, 2).
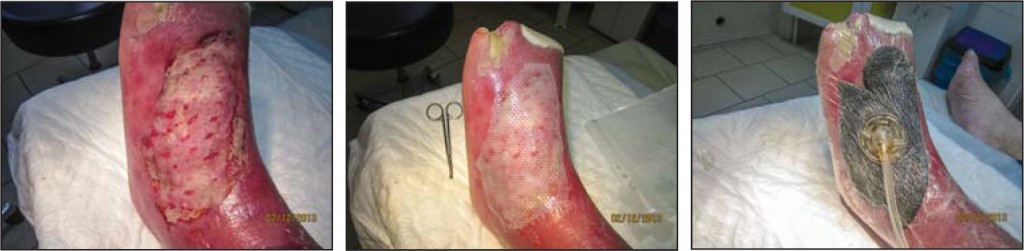 Рис. 1. Фіксація вільного розщепленого шкірного клаптя вакуумною пов'язкою на гранулюючій рані тилу стопи
Рис. 1. Фіксація вільного розщепленого шкірного клаптя вакуумною пов'язкою на гранулюючій рані тилу стопи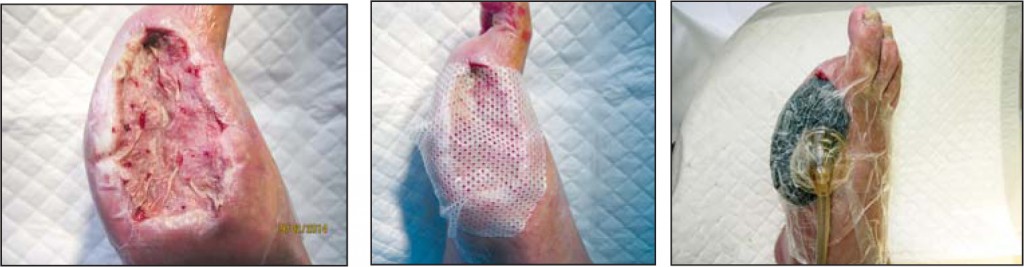 Рис. 2. Фіксація вільного розщепленого шкірного клаптя вакуумною пов'язкою на гранулюючій рані після ампутації І пальця
Рис. 2. Фіксація вільного розщепленого шкірного клаптя вакуумною пов'язкою на гранулюючій рані після ампутації І пальцяЦе дозволяло скоротити терміни лікування хворих до повної ліквідації ранового дефекту. Так, тривалість стаціонарного й амбулаторного етапів лікування становила 6-14 тижнів. Застосування вакуумних пов'язок у більшості випадків не викликало больових відчуттів, методика отримала численні позитивні відгуки пацієнтів.
У низці випадків було помічено негативні явища: больовий синдром, надлишкове вростання грануляцій у губку, розвиток інфекції у рані, посилення некротичних змін у 4 пацієнтів (8%). Високу ампутацію на рівні середньої третини стегна у зв'язку з погіршенням перебігу ранового процесу та наростанням інтоксикації було виконано 5 (10%) хворим.
У 33 пацієнтів (66%) вакуум-терапія сприяла успішному загоєнню ран вторинним натягом у середньому протягом 10 тижнів, було збережено опорну функцію стопи.
У хворих, яким було виконано відновлювально-реконструктивні судинні втручання, спостерігався прискорений темп загоєння ран та не виявлено жодного ускладнення, яке б призвело до втрати кінцівки.
Серед цих пацієнтів зареєстровано різні терміни повного загоєння ран вторинним натягом та після аутодермопластики (табл.).
 Таким чином, застосування безперервної вакуум-терапії при лікуванні гнійних ран у хворих з СДС забезпечило позитивний клінічний ефект, сприяло очищенню ран від мікроорганізмів і некротичних мас.
Таким чином, застосування безперервної вакуум-терапії при лікуванні гнійних ран у хворих з СДС забезпечило позитивний клінічний ефект, сприяло очищенню ран від мікроорганізмів і некротичних мас.
Висновки
Завдяки клінічній ефективності комплексного лікування ран при нейроішемічній формі СДС, що включає використання вакуум-терапії на різних етапах ранового процесу, вдалося досягти повного загоєння ранового дефекту у 33 пацієнтів (66%) при клінічних спостереженнях у середньому протягом 10 тижнів, у решті випадків було забезпечено готовність ранової поверхні до аутодермопластики та загоєння протягом 6 тижнів.
Для прикладу наводимо клінічні випадки. Клінічні випадки демонструються зі згоди пацієнтів.
Клінічний випадок 1
Пацієнт Ф., 55 років. ЦД 2 типу. СДС, нейроішемічна форма ІІІб ст. за Wagner. Незагоєна рана після ампутації І пальця правої стопи.
Тривалість ранового процесу – 1 міс після ампутації І пальця. Під час мікробіологічного дослідження виділено збудників ранової інфекції Staphylococcus aureus і Escherichia coli. На підставі результатів антибіотикограми призначено кліндаміцин у капсулах по 300 мг два рази на добу протягом 30 днів.
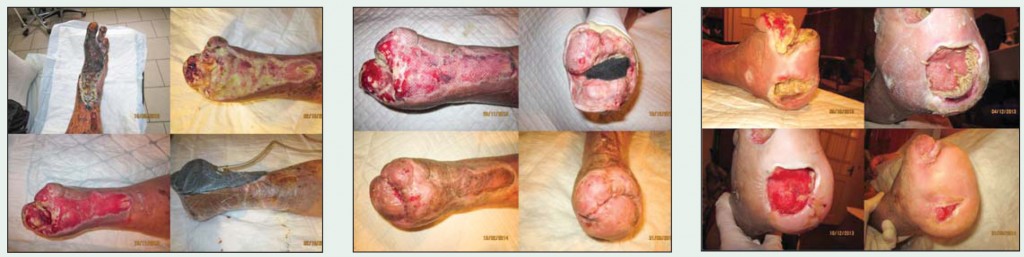
Вакуум-терапію проводили безперервно курсами як підготовчий етап перед аутодермопластикою. Кожен курс тривав 3-4 доби. Попередньо було виконано хірургічну некректомію, видалено некротичні тканини та фрагменти сесамовидних кісток. Через 20 днів рана була вкрита яскравими грануляціями, без залишків фібрину й некрозів. Було прийнято рішення про проведення аутодермопластики вільним розщепленим клаптем товщиною 0,3 мм. Площа приживлення становила понад 90%, повна функціональна епітелізація настала через 3 міс після початку лікування (рис. 3).
Клінічний випадок 2
Пацієнт Г., 62 роки. ЦД 2 типу. СДС, нейроішемічна форма III-ІVб ст. за Wagner. Гангрена переднього відділу стопи. Некротична рана п'яти з остеомієлітом п'яткової кістки. Незагоєна рана після ампутації переднього відділу правої стопи.
Під час мікробіологічного дослідження виділено збудника ранової інфекції Staphylococcus aureus. На підставі результатів антибіотикограми проводили тривалу системну антибіотикотерапію.
Вакуум-терапію призначали безперервно курсами після ампутації стопи за Лісфранком. Ділянки з грануляціями закривали поетапно вільними розщепленими клаптями. Кожен курс тривав 4-5 діб.
Поетапні хірургічні некректомії проводили паралельно з резекцією кісткової тканини передплеснових кісток осцилюючою пилою. Також для видалення некротичної тканини п'яти застосовували метод біологічної некректомії медичними личинками мух Lucilia sericata. Лікування тривало 4 міс (рис. 4).
Література
1. Удовиченко О.В., Грекова Н.М. Диабетическая стопа. – М.: Практическая медицина, 2010. – 213 с.
2. Михайличенко П.П. Основы вакуум-терапии: теория и практика. – СПб.: Сова, 2005. – С. 12-30.
3. Костюченок Б.М., Карлов В.А., Игнатенко С.Н. Вакуум-терапия в лечении гнойных ран // Вестник хирургии. – 1986. – № 137. – С. 18-21.
4. Юсупов Ю.Н., Епифанов М.В. Активное дренирование ран // Вестник хирургии. – 1987. – № 442. – 46 c.
5. Fleischmann W., Strecker W., Bombelli M., Kinzl L. Vacuum sealing as treatment of soft tissue damage in open fractures. Unfallchirurg. 1993 Sep; № 96 (9): 488-92 p.
6. The Theory and Practice of Vacuum Therapy / Edited by C. Willy. – Germany. – 2006. – 405 p.
7. Morykwas M.J., Argenta L.C., Shelton-Brown E.I., McGuirt W. Vacuum assisted closure: a new method for wound control and treatment: clinical experience. Ann Plast Surg. 1997 Jun; 38(6): 553-562 p.
8. Expert Working Group. World Union of Wound Healing Societies' Initiative. Vacuum assisted closure: recommendations for use. A consensus document. Int Wound J. 2008. – 10 р.
9. Othman D. Negative Pressure Wound Therapy Literature Review of Efficacy, Cost Effectiveness, and Impact on Patients' Quality of Life in Chronic Wound Management and Its Implementation in the United Kingdom // Plast Surg Int. 2012. – Р. 374-398.
10. Andros G., Armstrong D.G., Attinger C. et al. Consensus statement on negative pressure wound therapy for the management of diabetic foot wounds // Vasc. Dis Manage. – 2006. – Suppl., July. 6-123 р.
11. Morykwas M.J., Faler B.J., Pearse D.J., Argenda L.C. Effects of varying levels of subatmospheric pressure on the rate of granulation tissue formation in experimental wounds in swine. Ann Plast Surg. 2001; 47(5): 547-551.
12. Schintler M.V. Negative pressure therapy: theory and practice // Diabetes Metab Res Rev. 2012 Feb. – Vol. 28. Suppl 1. – Р. 72-77.