31 серпня, 2015
Формування ускладненого перебігу ожиріння в дитячому віці

 Останніми роками ожиріння стає одним із найпоширеніших неінфекційних захворювань у світі: за даними ВООЗ, на початку ХХІ сторіччя зазначене захворювання охоплювало до 30% населення планети. Особливо небезпечним є тісний зв’язок цієї патології з цукровим діабетом (ЦД) 2 типу та серцево-судинними захворюваннями, з якими пов’язані високі показники втрати працездатності та передчасної смертності. Майже у 60% дорослих ожиріння, яке почалось у дитячому віці, продовжує прогресувати і призводить до розвитку ускладнень, тобто характеризується тяжчим перебігом, збільшеною частотою супутніх захворювань, ніж ожиріння, яке дебютувало в дорослому віці.
Останніми роками ожиріння стає одним із найпоширеніших неінфекційних захворювань у світі: за даними ВООЗ, на початку ХХІ сторіччя зазначене захворювання охоплювало до 30% населення планети. Особливо небезпечним є тісний зв’язок цієї патології з цукровим діабетом (ЦД) 2 типу та серцево-судинними захворюваннями, з якими пов’язані високі показники втрати працездатності та передчасної смертності. Майже у 60% дорослих ожиріння, яке почалось у дитячому віці, продовжує прогресувати і призводить до розвитку ускладнень, тобто характеризується тяжчим перебігом, збільшеною частотою супутніх захворювань, ніж ожиріння, яке дебютувало в дорослому віці.
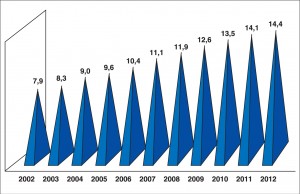
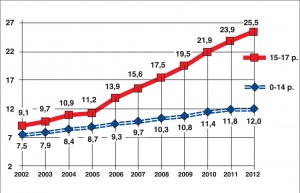
Зростає поширеність ожиріння і серед дитячого населення: за даними різних авторів, від 3,8 до 20% дітей страждають від надмірної маси тіла. В Україні щороку ожиріння фіксується у 18-20 тис. хворих віком 0-17 років (рис. 1, 2). Захворюваність на ожиріння та його поширеність серед дитячого населення постійно зростають, а серед підлітків за останні 7 років ці показники збільшилися майже вдвічі (Н.Б. Зелінська та співавт., 2012, 2013).
В умовах пубертату перебудова центрів нейровегетативної, ендокринної регуляції та лабільність процесів обміну можуть призвести до порушень механізмів адаптації та розвитку прогресуючого ожиріння з формуванням комплексу ускладнень. За цієї хвороби збільшується ризик розвитку патології з боку серцево-судинної, ендокринної систем, органів дихання, травлення, а також психологічних розладів. Висока медико-соціальна значущість захворювань, пов’язаних з ожирінням, що почалось у дитячому віці, зумовлює актуальність досліджень у цьому напрямі.
Наявність ожиріння вже в дитячому віці часто супроводжується інсулінорезистентністю (ІР) та компенсаторною гіперінсулінемією. Резистентність до інсуліну – стан, за якого порушено інсулін-опосередкований захват і метаболізм глюкози клітинами, що зумовлює каскад метаболічних, нейрогуморальних, гемодинамічних розладів, які саме і стають підґрунтям для формування серцево-судинних захворювань (гіпертонічної хвороби, атеросклерозу, ішемічної хвороби серця – ІХС), ЦД 2 типу.
За даними наукових досліджень у хворих на ожиріння порушується ліпідний обмін із формуванням дисліпідемій (ДЛП), які характеризуються гіпертригліцеридемією, гіперхолестеринемією, підвищеним рівнем холестерину ліпопротеїдів низької щільності (ХС ЛПНЩ) і зниженням рівня холестерину ліпопротеїдів високої щільності (ХС ЛПВЩ). У механізмах формування ДЛП при ожирінні важлива роль належить ІР, порушенню продукції кортизолу, статевих і тиреоїдних гормонів, катехоламінів.
На розвиток порушень вуглеводного обміну впливає резистентність жирової тканини до дії інсуліну. Нездатність інсуліну пригнічувати окислення ліпідів призводить до вивільнення великої кількості вільних жирних кислот (ВЖК). У печінці під впливом ВЖК погіршується зв’язок інсуліну з рецепторами гепатоцитів, що призводить до гіперінсулінемії. Підвищений вміст ВЖК також активує процеси глюконеогенезу і спричиняє підвищення рівнів ХС ЛПНЩ, тригліцеридів (ТГ), що супроводжується зниженням вмісту ХС ЛПВЩ. При вивченні взаємозв’язків між окремими ліпідними співвідношеннями і проявами синдрому ІР встановлено, що абсолютні значення рівнів ТГ, ХС ЛПНЩ та ХС ЛПВЩ часто не мають значення у прогностичному плані, а вивчення співвідношень ТГ/ХС ЛПНЩ, ТГ/загальний холестерин (ЗХС), ТГ/ХС ЛПВЩ дають змогу прогнозувати розвиток метаболічного синдрому (МС).
Визнано, що причини ожиріння мають комплексний і багатофакторний характер та включають метаболічні, гормональні, генетичні та психосоціологічні фактори. Докази свідчать, що численні нейроендокринні пептиди і цитокіни, які секретуються переважно в жировій тканині, відіграють роль і в короткочасному, і в довготривалому енергетичному балансі, метаболізмі та запальній відповіді в людей.
Жирова тканина є ендокринним органом, який продукує ВЖК, гормони, фактори росту, адипокіни з широкою біологічною активністю.
Найважливішими з цих медіаторів є інтерлeйкін 6 (IL-6), фактор некрозу пухлин альфа (TNFα), С-реактивний білок (СРБ) та адипонектин. У пацієнтів з ожирінням збільшення рівнів IL-6, СРБ, TNFα та зменшення вмісту адипонектину індукують прозапальні відповіді, які призводять до ІР і порушення обміну ліпідів, а також до ендотеліальної дисфункції.
Адипонектин є основним адипокіном жирової тканини та єдиним адипокіном, який протидіє розвитку ожиріння. Він має інсулін-сенсибілізуючий вплив через кілька механізмів, зокрема інгібує глюконеогенез у печінці, підвищує поглинання глюкози в адипоцитах і м’язових клітинах та має захисні серцево-судинні ефекти. Високі рівні адипонектину зворотно корельовані з ожирінням та індексом маси тіла (ІМТ); ІР; ризиком розвитку ЦД 2 типу, серцево-судинних захворювань як у дорослих, так і в дітей.
IL-6 – циркулюючий багатофункціональний цитокін, який продукується багатьма типами клітин, зокрема імуноцитами, фібробластами, клітинами ендотелію та жирової тканини. Адипоцити вносять 15-30% циркулюючого рівня IL-6 за відсутності гострого запалення. Виробництво IL-6 жировою тканиною при ожирінні значно підвищене, його негативний вплив опосередковує ІР
і збільшення ризику серцево-судинних ускладнень. IL-6 інгібує трансдукцію сигналу рецептора інсуліну в гепатоцити, збільшує рівень циркулюючих ВЖК і зменшує секрецію адипонектину, що має негативний вплив на чутливість до інсуліну. Крім того, IL-6 індукує продукцію CPБ, який є незалежним головним фактором ризику серцево-судинних ускладнень.
Одним із механізмів формування ІР у дорослих є розвиток окислювального стресу (ОС), в основі якого лежить надмірне утворення активних форм кисню, азоту або недостатність антиоксидантних механізмів захисту, що обмежують їх утворення. Порушення процесів вільнорадикального окислення (ВРО) ліпідів і білків у хворих на ожиріння за одночасного пригнічення антиоксидантного захисту (АОЗ) може відігравати істотну роль у розвитку його ускладнень, особливо гіпертензії, атеросклерозу, серцевої недостатності, ЦД 2 типу.
Дослідження в дорослих показали, що ОС асоціюється з ІР в пацієнтів із ризиком розвитку ЦД 2 типу ще до дебюту захворювання. Між тим, дані щодо стану про- та антиоксидантної системи в дітей, хворих на ожиріння, малочисельні й переважно стосуються досліджень процесів перекисного окислення ліпідів (ПОЛ) та окремих антиоксидантів за наявності певних компонентів МС. Дослідження стану антиоксидантної системи при дитячому ожирінні свідчать переважно про пригнічення АОЗ у дітей із ожирінням за рахунок зниження як ферментних, так і неферментних компонентів, що супроводжувалось активацією ПОЛ.
Нечисленні літературні дані свідчать про збільшення протеїнового окислення у хворих на ожиріння, а вивченню цього питання в дітей присвячено поодинокі дослідження. Так, було доведено підвищення вмісту продуктів окислення білка в дітей пубертатного віку з надмірною масою тіла порівняно зі здоровими однолітками. Збільшення продуктів білкового окислення розглядається як надійний маркер окислювального ушкодження протеїнів. Карбоніловані білки (КБ) можуть сприяти дисфункції мембранозв’язаних рецепторів та ферментів і таким чином опосередковувати пошкодження і некроз клітин. В експериментальних дослідженнях було встановлено, що ожиріння супроводжується збільшенням карбонілування багатьох регулювальних білків саме жирової тканини, зокрема протеїну, який зв’язує жирні кислоти й залучений до регуляції чутливості інсуліну.
Слід відзначити, що ожиріння в дитячому та підлітковому віці істотно впливає на стан ендокринної системи.
Початок пубертатної перебудови є закономірним процесом і починається з досягнення дитиною певного стану біологічної зрілості. Її перебіг залежить від ендогенних і екзогенних факторів, серед яких неабияку роль відіграють характер харчування, фізична активність, несприятливі фактори оточення.
Встановлено, що ожиріння є однією з причин прискорення росту у дітей. Так, у дівчат це захворювання супроводжується раннім початком статевого дозрівання. Вплив ожиріння на статеве дозрівання хлопців може бути різноспрямованим, воно може призвести як до раннього початку пубертату, так і до його затримки. Доведено існування тісного зв’язку між масою тіла та характером статевого розвитку, але це стосується переважно дівчат. Відомо, що ожиріння або, навпаки, значна втрата маси тіла справляють негативний вплив на їх репродуктивне здоров’я. Щодо хлопців існують дані, що пубертатне збільшення яєчок відбувається з досягненням певних антропометричних показників – росту 141,8 см та маси тіла 33,2 кг (В.К. Поляков, 2008).
Як дефіцит маси тіла, так і її надлишок впливають на строки пубертату і вік менархе, але ця залежність є нелінійною (И.И. Дедов и соавт., 2007; Ю.П. Богослав, 2008; C.M. BurtSolorzano, 2010). Зокрема, встановлено таку залежність співвідношення ІМТ і віку менархе: зниження віку менархе відбувається при збільшенні ІМТ у межах надмірної маси тіла та легкого ступеня ожиріння. Однак подальше зростання ІМТ, що відповідає значному ожирінню, асоційоване зі збільшенням віку менархе та високою поширеністю олігоменореї.
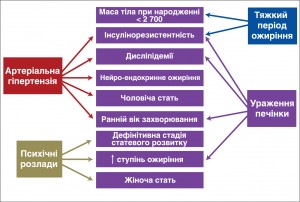
Під час визначення патогенетичних механізмів формування ускладненого перебігу ожиріння встановлено, що важлива роль у цьому процесі належить гіперінсулінемії, ІР та пов’язаним із нею гормональним і метаболічним порушенням. Вивченню взаємовідносин між контрінсулярними гормонами (кортизол, соматотропний гормон – СТГ, тиреоїдні гормони) та ІР присвячено багато досліджень. Науковці сформулювали гіпотезу про механізми розвитку андроїдного ожиріння та синдрому ІР. Однією з причин абдомінального ожиріння є підвищення активності гіпоталамо-гіпофізарно-наднирникової системи зі зниженням чутливості адренокортикотропного гормона до дії кортизолу, що призводить до хронічного надлишку останнього. Встановлено, що у 66,1% підлітків із гіпоталамічним синдромом пубертатного періоду має місце порушення добового ритму продукції кортизолу.
В основі гіперпродукції кортизолу певну роль відіграє генетичний фактор. Кортизол стимулює кортизонзалежну ліпопротеїнову ліпазу на капілярах жирових клітин, у результаті чого збільшується відкладення жиру, розвивається гіпертрофія жирових клітин. Кортизон, який бере участь у формуванні абдомінального ожиріння, істотно зменшує чутливість тканин до дії інсуліну. Відомі дані про дію кортизолу на пригнічення інсулінозумовленого транспорту глюкози в клітини та вплив на пострецепторну утилізацію глюкози. Гіперінсулінемія внаслідок механізму зворотного зв’язку зменшує кількість інсулінових рецепторів на мембранах клітин і посилює ІР.
Обговорюється роль інсуліну в зниженні активності 11b гідроксистероїддегідрогенази 1 типу (11b ГСД-1), зокрема встановлено, що дефіцит 11b ГСД-1 відіграє первинну роль у патогенезі ІР і центрального ожиріння та супроводжується підвищенням рівня кортизолу в юнаків з ожирінням. При вивченні вмісту кортизолу в дорослих встановлено, що при МС не відзначено підвищення середніх показників цього гормона, однак виявлено порушення в добовій секреції кортизолу (низька амплітуда в денний час і зростання його рівня ввечері). Підвищення концентрації кортизолу у вечірні часи призводило до підсилення гормональних ефектів за відсутності підвищення середнього рівня гормона.
При визначенні зв’язку ІР з іншими контрінсулярними гормонами в дорослих, хворих на ожиріння і МС, відзначено відносну недостатність гормона росту – СТГ. Очевидно, що СТГ сприяє збільшенню м’язової маси та зменшенню маси жирової тканини за рахунок пригнічення активності ліпопротеїдліпази та стимуляції активності м’язової ліпази. Незважаючи на гіперглікемічний ефект СТГ, його недостатність характеризується вісцеральним ожирінням, ІР, дисліпопротеїдемією та раннім розвитком атеросклерозу. Причиною зниження СТГ при ожирінні може бути підвищення рівня ВЖК, які зменшують вивільнення СТГ з гіпофіза. Зниження СТГ при ожирінні сприяє підвищенню дії глюкокортикоїдів завдяки тому, що інсуліноподібний фактор росту-1 (ІФР-1) пригнічує активність 11 b ГСД-1 в адипоцитах. У підлітків з ожирінням доведено роль ІР і ростових факторів (СТГ та ІФР-1) у підвищенні екскреції вільного кортизону з сечею. Таким чином, порушення співвідношення рівнів гормонів гіпофіза та наднирників сприяє перерозподілу енергетичних джерел і знижує швидкість метаболізму, що призводить до формування ожиріння та його ускладнень.
Дані про взаємозв’язок гіперінсулінемії та ІР з тиреоїдною регуляцією свідчать про те, що тиреоїдні гормони у фізіологічних концентраціях є необхідними факторами для реалізації дії інсуліну. Зокрема, при гіпотиреозі відзначається зниження реакції жирової тканини на інсулінстимульоване вживання глюкози.
Аналіз клінічних даних свідчить про підвищення частоти тиреопатій серед пацієнтів з ожирінням порівняно з відповідними показниками в загальній популяції, а функціональний стан щитовидної залози хворих характеризується певними порушеннями, серед яких найчастіше виявляється підвищення рівня тиреотропного гормона (ТТГ) та вільного трийодтироніну (fТ3). В окремих дослідженнях обговорюються зв’язки рівня тиреоїдних гормонів з ІМТ, ІР та показників деяких гормонів і адипокінів (кортизол, пролактин, статеві стероїди, лептин, адипонектин та ін.), однак дані подібних досліджень досить суперечливі, а серед хворих дитячого віку – взагалі поодинокі та стосуються переважно проблеми доцільності визначення рівня функціонального стану щитовидної залози при ожирінні у дітей через схильність цієї групи хворих до підвищення рівня ТТГ за відсутності інших ознак тиреопатій.
Питання впливу ожиріння на розвиток патології серцево-судинної системи, жирового ураження печінки, розвитку психічних порушень широко обговорюються в науковій літературі, але більшість досліджень присвячена дорослим хворим.
Дослідження, проведені в педіатрії, показали, що у 11% дітей та підлітків з артеріальною гіпертензією (АГ) та ожирінням відзначається гіперінсулінемія; у 25% – порушення толерантності до глюкози; у 33% – ДЛП. У підлітків та осіб молодого віку з надмірною масою тіла та ожирінням АГ виявляється значно частіше, ніж у осіб із нормальною вагою. У цих пацієнтів у 80-85% випадків реєструється ізольована систолічна гіпертензія. При збільшенні ІМТ збільшуються середні значення систолічного та діастолічного артеріального тиску.
Встановлено також, що зі збільшенням ступеня ожиріння в дітей відзначається прогресування порушень функціонального стану серцево-судинної системи, що пов’язується з ДЛП та ІР.
За даними окремих кардіологічних досліджень, майже 60% дітей з ожирінням віком від 5 до 10 років мають один із факторів ризику розвитку серцево-судинних захворювань. Так, ІР, поєднана з гіперінсулінемією, істотно впливає на формування кардіологічних порушень при ожирінні. Відзначається також, що при збільшенні ІМТ, підвищенні рівня ліпідів і сечової кислоти в підлітків розвивається серцеве та судинне ремоделювання у вигляді збільшення товщини інтима-медіа загальних сонних артерій та розвитку гіпертрофії лівого шлуночка.
Останніми роками за допомогою низки перехресних досліджень встановлено зв’язок між резистентністю до інсуліну та субклінічною або клінічною ІХС. Натепер ідентифіковано ряд механізмів, через які погіршена чутливість до інсуліну може впливати на розвиток атеросклеротичних змін. На сьогодні існує достатньо доказів того, що гіперінсулінемія може підвищувати ризик розвитку ІХС через активацію розладів системи гемостазу. Встановлено зв’язок між ІР та одним з основних показників фібринолізу – інгібітором тканинного активатора плазміногену (ІТАП-1). Гіперінсулінемія зумовлює підвищення синтезу ІТАП-1 у гепатоцитах, адипоцитах та ендотелії судин. З іншого боку, ІР призводить до порушення фібринолізу та посилює тромбоутворення. Гіпофібриноліз підвищує ризик розвитку ІХС. При вивченні впливу оксидантного навантаження інтими на ендотеліальний транспорт ліпопротеїдів у субендотелій встановлено, що збільшене сумарне окислювальне навантаження інтими відображає динамічний баланс між утворенням різних ВР, з одного боку, та ефективністю АОЗ – з іншого. ВР інтими артеріальної стінки розглядаються як продукт ендотеліальних і гладком’язових клітин. За наявності ІР знижується утворення оксиду азоту (NO), що може сприяти розвитку серцево-судинних ускладнень, опосередкованих зниженням його нормального інгібіторного впливу на проліферацію гладком’язових клітин судинного русла, адгезію тромбоцитів, вазоконстрикцію.
Зміни у стінці судини дорослої людини, як правило, є незворотними. У дітей більшість змін у серцево-судинній системі має переважно зворотний характер. ОС, який виникає в дітей з ожирінням, безпосередньо впливає на функцію ендотелію, сприяє ендотеліальній дисфункції та підтримує протизапальні, протромботичні, проліферативні та вазоконстрикторні процеси, що призводять до атеротромбозу. Відомо, що однією з причин дисфункції ендотелію є порушення біодоступності NO. Це може бути пов’язано з продукцією супероксид-аніону, який інактивує NO.
Сьогодні не викликає сумнівів те, що ожиріння супроводжується ураженням не тільки великих судин, проявом якого є АГ, але і розвитком мікроциркуляторних порушень (МП), навіть за відсутності клінічних ознак судинної патології. За наявності гіперінсулінемії та ІР ступінь МП погіршується, але за умови оптимізації способу життя, застосування комплексу терапевтичних заходів і зниження маси тіла відзначено позитивну динаміку стану мікроциркуляції.
У дослідженнях попередніх років було встановлено наявність тісної взаємодії між лейкоцитами й ендотеліальними клітинами у процесі активації ВРО, розгортання низькоінтенсивного запалення і розвитку ендотеліальної дисфункції, що є підставою формування МП.
Не заперечуючи роль NO у підтриманні ендотелійзалежної вазодилатації, у наукових дослідженнях відзначається, що порушення цих процесів при ожирінні та ЦД 2 типу мають значення переважно для порушення тонусу судин великого або середнього калібру і, відповідно, розвитку АГ, тоді як у патогенезі мікроциркуляторних розладів можуть брати учать інші фактори, зокрема ендотеліальний фактор гіперполяризації (EDHF – Endothelium derived hyperpolarizing factor), що також пов’язаний із гіперінсулінемією та абдомінальним ожирінням.
Викликає занепокоєння виявлення у частини хворих дитячого та підліткового віку з ожирінням розладів психологічного стану та нейровегетативної системи. Встановлено, що в дітей із МС відзначаються більш високі рівні тривоги, депресії, порушень емоційно-вольової сфери та комунікативно-міжособистісних відносин, акцентуація окремих рис характеру. При вивченні нейровегетативних порушень у дітей з ожирінням встановлено, що в період статевого дозрівання у 51% таких дітей відзначається підвищення вегетативного тонусу і активності підкоркових нервових центрів; у 48% – підвищення симпатичного тонусу вегетативної нервової системи.
В інших дослідженнях у пацієнтів підліткового віку з ожирінням підтверджено перевагу у вегетативному тонусі симпатичної складової, ступінь проявів якої збільшувався при зростанні ІМТ. Доведено, що у 20% дітей з ожирінням до початку пубертату та у 38% – у пубертаті відзначається істотне напруження адаптаційних механізмів, яке проявляється у підвищенні активності підкоркових нервових центрів і надлишковій вегетативній реактивності.
На думку окремих дослідників, діти та підлітки з ожирінням та АГ відрізняються від здорових однолітків наявністю психоподібних розладів особистості, що супроводжується зниженням адаптаційних можливостей, тенденцією знижувати відкритий прояв почуттів, емоційною лабільністю, депресивністю. У підлітків із гіпоталамічним синдромом найбільш виражені інтроверсія та загальмованість поведінкових реакцій. За даними електроенцефалографії, у дітей і підлітків з ожирінням відзначаються дисоційовані зміни біоелектричної активності кори великих півкуль головного мозку, активація регуляторних механізмів уваги, що відзначається підвищенням рівня контролю та захисною поведінкою. Підвищення активності лобної та тім’яної долі кори великих півкуль свідчить про активацію таких когнітивних процесів, як пам’ять і уява, а також супроводжується накопиченням негативного емоційного компонента.
Дослідники відзначають, що ожиріння в дитячому віці тягне за собою низку психологічних і соціальних ускладнень, до яких насамперед відносять формування психологічного стресу, низьку самооцінку, невдоволення тілом, депресію, появу суїцидальних думок, втрату контролю над харчуванням, нездорову та екстремальну поведінку щодо контролю маси тіла, порушення соціальних зв’язків, стигми ожиріння та зниження якості життя, пов’язаної зі здоров’ям.
У роботі французьких дослідників психопатологія була виявлена у 40,6% обстежених, переважно спостерігалися тривожні розлади. Показано, що ступінь ожиріння в дітей та їх батьків не мав кореляції з частотою психічних порушень. Встановлено, що психологічні порушення були більш вираженими в тих дітей, батьки яких також були тривожними. Відзначалися також низькі показники фізичної самооцінки в дітей з ожирінням, що корелювали з рівнем показника депресії; результати не виявили співвідношення між самооцінкою та віком або ІМТ обстежених. Подібних висновків щодо ролі незадоволення тілом у формуванні психопатології дійшли й інші (корейські) дослідники. Вони встановили, що діти з ожирінням виявляли більшу незадоволеність тілом і нижчу самооцінку, ніж їх однолітки з нормальною або надмірною масою тіла. Ті діти з ожирінням, які були незадоволені тілом, мали гіршу самооцінку та більш високий рівень депресивних симптомів, ніж діти з ожирінням, які позитивно ставилися до свого тіла. Отже, незадоволення тілом опосередковує зв’язок між ожирінням і самооцінкою.
Показано також тісний зв’язок між ожирінням і синдромом гіперактивності з дефіцитом уваги в дітей та підлітків. Встановлено, що серед дітей з ожирінням прояви синдрому гіперактивності з дефіцитом уваги реєструвалися вірогідно частіше (7,0%), ніж серед дітей із нормальною (3,5%) або надмірною масою тіла (4,9%).
При вивченні зв’язків МС із психологічними характеристиками встановлено, що депресія, гнів і ворожість прогнозують ризик МС, а шкідливі звички та гіпоталамічна дисрегуляція можуть становити шляхи реалізації цих зв’язків. Обмеженість даних не дозволяє зробити остаточні висновки, тому проблема потребує подальшого розроблення.
Важливим соціально-психологічним аспектом надмірної маси тіла та ожиріння в дітей та підлітків виступає ризик віктимізації хворих. Віктимізацією називають процес перетворення людини на жертву агресивних дій. Феноменологія віктимізації може набувати як відкритих форм агресивного ставлення (фізична та вербальна агресія), так і прихованих, непрямих проявів (реляційна агресія), коли жертви стають об’єктом пліток, вилучаються зі спілкування, позбавляються уваги та дружби. Надмірна вага та ожиріння, пов’язані з помітними відмінностями в зовнішньому вигляді, можуть провокувати віктимізацію у вигляді різних форм переслідувань, знущань, проявів зневаги, адже для однолітків такі діти виглядають як несхожі та небажані.
Останніми десятиліттями все більше дослідників звертають увагу на зростання патології печінки при ожирінні в дорослих. Доведено, що ожиріння, ЦД 2 типу, ДЛП, гіпертензія, ІР асоційовані з жировою дистрофією печінки.
На сьогодні відомо, що ураження печінки при ожирінні відбувається головним чином за типом неалкогольної жирової хвороби печінки (НАЖХП), за якої більше 5% маси органа становить жир, який накопичується в гепатоцитах у вигляді ТГ. На сучасному етапі проблема цього стану стає дедалі актуальнішою, що зумовлено зростанням захворюваності на ожиріння серед дорослих і дітей, відсутністю чітких рекомендацій з діагностики, лікування та визначення чинників ризику початку та прогресування НАЖХП. Поширеність цієї патології в різних країнах Європи становить 10-24% в загальній популяції населення і 57-74% – серед людей з ожирінням. У підлітків НАЖХП більш поширена серед юнаків з ожирінням, ніж у дівчат з цією ж хворобою (44% і 7% відповідно). Є повідомлення про випадки НАЖХП, що виявляються в молодому віці – у 10-20 років. Так, у країнах Європи ця патологія виявляється у 2,6% дітей загальної популяції, тоді як серед дітей із надмірною масою тіла – у 22,5-52,8%.
При ожирінні виділяють послідовні етапи ураження печінки (стеатоз, стеатогепатит, стеатофіброз та стеатоцироз), які проявляються у формі НАЖХП. Одним із вагомих механізмів, що сприяють розвитку НАЖХП, є ОС. Накопичення жирів у печінці внаслідок надлишкового надходження ВЖК достатньо для того, щоб стати тригером каскаду ВРО. Продукти ВРО здатні пошкоджувати мембрани гепатоцитів, активізовувати зірчасті клітини печінки з подальшим розвитком запалення та фіброзу.
Для постановки діагнозу стеатозу та фіброзу печінки потрібна біопсія, яка є інвазивною процедурою та не дає можливості простежити за процесом фіброзування в динаміці. Жоден із сучасних лабораторних методів дослідження не дозволяє виділити групу ризику щодо прогресування стеатозу та фіброзу печінки. Розроблення нових методів діагностики стеатофіброзу печінки дозволило б контролювати прогресування захворювання та ефективність лікування. Саме тому останнім часом увагу дослідників привернуто до вирішення цієї проблеми, активно ведеться пошук нових і вдосконалення неінвазивних методів діагностики стеатозу та фіброзу печінки, що вже існують.
Серед них найбільш вивченими маркерами є компоненти екстрацелюлярного матриксу, колаген різних типів, матриксні металопротеїнази та їх тканинний інгібітор, трансформуючий фактор росту b. Під час розвитку стеатофіброзу в печінці накопичується різний колаген (тип I, III, IV, V, VI), і продукти їх розпаду з’являються в сироватці крові. Діагностичну перевагу має колаген IV типу, що є компонентом базальної мембрани, тому що підвищення його рівня пов’язане зі зростанням фіброзних депозитів у базальній мембрані. Також він відображає активність хвороби, відіграє важливу роль у регенерації лобулярної структури. Це робить колаген IV типу чутливим діагностичним маркером початкових стадій стеатофіброзу печінки. У зарубіжних і вітчизняних джерелах зустрічаються відомості про фібронектин як показник проліферативних процесів і фіброзоутворення. Фібронектин виконує функцію інтегрування: служить загальною адгезивною молекулою, стимулює проліферацію, бере участь у запальних і репаративних процесах, регулює фагоцитарну активність. Тобто фібронектин також може використовуватися для діагностики стеатофіброзу печінки на початкових етапах його розвитку.
Таким чином, численні метаболічні порушення в умовах надлишку жирової тканини зумовлюють неминучість і різноспрямованість ураження органів і систем у хворих на ожиріння, навіть у молодих осіб. Тому вивчення частоти та характеру порушення органів і систем при ожирінні в дітей та підлітків є актуальною проблемою. Особливу увагу дослідників привертає проблема формування МС у дитячому віці.
МС визначається як кластер клініко-метаболічних порушень і включає підвищений артеріальний тиск – АГ, атерогенну ДЛП (підвищення рівня ТГ і зниження вмісту ХС ЛПВЩ), високий рівень глюкози натще (або інші порушення толерантності до глюкози) та абдомінальне ожиріння. Хоча проблема МС у дітей стає все більш актуальною, зважаючи на поширеність ожиріння, досі немає «золотого» стандарту його визначення в педіатричній популяції.
У Консенсусі IDF щодо діагностики і лікування МС у дитячому віці (2006) зроблено спробу об’єднати критерії МС для дітей та підлітків, між тим це стосується тільки дітей, старших 10 років. Проте багато дослідників відзначають труднощі в дотриманні цих рекомендацій, тому що такий підхід обмежує діагностику МС у дітей з ожирінням у віці до 10 років, тимчасом як у молодшій віковій групі також можуть спостерігатися ускладнення ожиріння. Крім того, на думку науковців, порогові значення тригліцеридемії, запропоновані IDF (>1,7 ммоль/л), зустрічаються досить рідко. Між тим, нагальним завданням є раннє виявлення дітей з ожирінням з підвищеним ризиком розвитку МС і пов’язаних із ним ускладнень через необхідність попередження їх прогресування в дорослому віці.
Багаторічні епідеміологічні дослідження стану здоров’я школярів показали вищу патологічну ураженість дітей з ожирінням порівняно з особами відповідного віку з нормальною масою тіла (рис. 3).
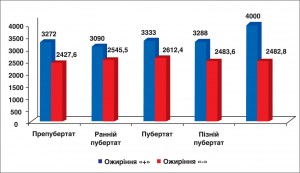 Рис. 3. Патологічна ураженість школярів залежно від стадії пубертату та наявності ожиріння (Г.М. Даниленко та співавт., 2010-2013, ДУ «Інститут охорони здоров’я дітей та підлітків НАМН України», м. Харків)
Рис. 3. Патологічна ураженість школярів залежно від стадії пубертату та наявності ожиріння (Г.М. Даниленко та співавт., 2010-2013, ДУ «Інститут охорони здоров’я дітей та підлітків НАМН України», м. Харків)За результатами комплексного обстеження 240 хворих 7-18 років з ожирінням в умовах відділення ендокринології ДУ «Інститут охорони здоров’я дітей та підлітків НАМН України» було виявлено значну поширеність мікроциркуляторних розладів (74,1%) і АГ (36,4%) з помітною перевагою у хлопців (45,7% проти 20,8% у дівчат), цереброваскулярних і психопатологічних порушень (від 25,8 до 52,5% у різних групах хворих), диспепсії та гепатопатії (у 60,2% та 43,8% відповідно). У дітей з ожирінням виявлено порушення соматостатевого розвитку у вигляді збільшення частоти прискореного росту (12,3%) та інвертованого пубертату (у 11,9%) незалежно від статі, доведено значущість високорослості (як маркера зниженої чутливості до інсуліну), особливо в ранньому пубертатному віці (Г.В. Косовцова, 2013).
З метою вдосконалення профілактики ускладненого перебігу ожиріння в дітей та підлітків шляхом уточнення соціально-психологічних, гормонально-метаболічних та імунологічних факторів ризику було проведено аналіз біохімічних, гормональних та імунологічних показників і доведено, що ожиріння вже в дитячому віці супроводжується їх патологічними змінами, тісно пов’язаними з ІР, яка й зумовлює значною мірою формування судинних розладів, ураження ЦНС і гепатобіліарної системи.
У хворих на ожиріння дитячого віку встановлено зниження інсуліночутливості протягом пубертату та гіперфункції β-клітин (за даними комп’ютерної моделі HOMA Calculator v2.2.), яка за наявності ІР значно перевищує контрольні показники незалежно від ступеня статевої зрілості. Усе це сприяє виснаженню інсуліносекреції в дітей і підлітків з ожирінням та створює передумови для формування значущих порушень вуглеводного обміну в подальшому.
Встановлено, що у 59,0% хворих на ожиріння виявляються патологічні відхилення показників ліпідного спектра крові, частота яких не залежить від ступеня ожиріння та статі, але підвищується в період раннього пубертату (до 73%) та зростає зі збільшенням тривалості ожиріння (від 47 до 76%). У структурі ДЛП у дітей з ожирінням домінують зниження рівня ХС ЛПВЩ (91%, більшою мірою у хлопців, ніж у дівчат), підвищення вмісту ЗХС (36,6%), ХС ЛПНЩ (44,8%) та підвищення так званого холестерину не-ЛПВЩ (25,5%), а гіпертригліцеридемія виявлялася значно рідше (11,5%) і здебільшого була характерна для хлопців.
Доведено, що ожиріння в дітей і підлітків супроводжується ОС, характерним проявом якого було накопичення в крові хворих первинних продуктів ПОЛ – дієнових кон’югатів (ДК). Виявлено особливості ВРО у хворих на ожиріння дитячого та підліткового віку – підвищення співвідношення рівнів ДК та ТБК-реактивних речовин разом зі зменшенням співвідношення рівня шифових основ і ТБК-реактивних речовин, а також зниження вмісту КБ, що може відображати посилення катаболізму карбонільних продуктів ВРО ліпідів і протеїнів у цій віковій групі хворих.
У дітей та підлітків з ожирінням доведено порушення в системі АОЗ у вигляді зниження потужності ферментативної системи його першої лінії, у першу чергу супероксиддисмутази (СОД), а при збільшенні ступеня ожиріння та глутатіонпероксидази (ГПО) – на фоні збереження загальної АОЗ. За наявності ІР виявлено активацію АОЗ переважно за рахунок підвищення вмісту СОД і мелатоніну. Рівень добової екскреції мелатоніну (як одного з факторів АОЗ у хворих на ожиріння) достовірно перевищував контрольні значення з деякими відмінностями залежно від статі: продукція мелатоніну збільшувалася (переважно у хлопців) протягом усього періоду статевого дозрівання, але вірогідно зменшувалась у пізньому пубертаті за наявності ІР та ознак гіпоталамічного синдрому пубертатного періоду; у дівчат з ожирінням гіперпродукція мелатоніну спостерігалася лише при зниженні чутливості до інсуліну та в пізньому пубертатному віці.
Встановлено, що в дітей і підлітків з ожирінням найбільш суттєві імунологічні порушення представлені зниженням кількості СD3+, СD4+ лімфоцитів, дисбалансом у складі імунорегуляторних субпопуляцій, підвищенням кількості HLA-DR+ клітин, інтенсивності апоптозу, зниженням функціональної активності клітин, що фагоцитують на фоні активації кисень-залежних процесів фагоцитозу. При цьому на відміну від дітей без ожиріння, для яких характерним є порушення однієї ланки імунітету, у дітей, хворих на ожиріння, спостерігалися одночасні зміни кількох ланок. Виявлені зміни імунореактивності можуть розглядатись як підґрунтя для виникнення та підтримання низькоінтенсивного системного запалення, тісно пов’язаного з порушеннями вуглеводно-жирового обміну.
За результатами аналізу продукції цитокінів, у 81,3% дітей відзначалося збільшення вмісту СРБ, у тому числі у 31,2% його рівень перевищував 3 мг/л. Встановлено підвищення показників й інших цитокінів із прозапальною дією – IL-6, TNFα, IL-1β, IL-2, фактора росту ендотелію судин (VEGF). Крім того, встановлено зниження рівня адипонектину та IL-4 поряд із різноспрямованими змінами концентрацій IL-10 та трансформуючого фактора росту β1 (TGFβ1). У 16,9% дітей спостерігалися 3 маркери кардіометаболічного ризику – високі рівні IL-6, СРБ і знижений адипонектин. Отримані дані свідчать про наявність істотного запального навантаження та певного дисбалансу цитокінів Th1/Th2 разом із високим ризиком формування ІР та розвитком кардіометаболічних порушень у дітей із надмірною масою тіла, що, у свою чергу, може сприяти формуванню ускладнень, пов’язаних з ожирінням.
Доведено, що порушення мікроциркуляції в дітей із зазначеною патологією формуються на фоні суттєвого дисбалансу маркерів запалення, найбільш значущими негативними предикторами їх розвитку є чоловіча стать, підлітковий вік, а також підвищення вмісту СРБ, TNFα, IL-2, VEGF, зниження рівнів TGF β1, ХС ЛПВЩ, адипонектину. Поряд з цим погіршення мікроциркуляції супроводжувалося зниженням АОЗ, насамперед за рахунок СОД і меншою мірою – ГПО.
Встановлено тісний зв’язок формування тривожно-депресивних розладів з активацією симпатоадреналової системи (за рахунок підвищення продукції норадреналіну, дофаміну та ДОФА), а також зі зниженням активності АОЗ у вигляді зменшення показників загальної антиоксидантної активності (ЗАОА) і СОД у хворих із субдепресією та клінічно вираженою депресією, значний рівень якої супроводжувався підвищенням вмісту ГПО з одночасним зниженням показників ЗАОА, що може відображати поступове виснаження системи АОЗ при прогресуванні психопатології.
На основі загальноклінічного обстеження та вивчення неінвазивних маркерів фіброгенезу печінки ранні ознаки стеатогепатозу було виявлено у 46,4%, початкові етапи формування фіброзу печінки – у 34,6% дітей і підлітків з ожирінням. У осіб з ІР фіброз печінки виявлявся вдвічі частіше (68,8%), ніж у хворих без ІР (31,1%, р<0,001), що підтверджує патогенетичну роль ІР у прогресуванні жирової хвороби печінки. Отримані результати свідчать, що процес ремоделювання печінкової тканини має місце при ожирінні будь-якого ступеня, а його вираженість може бути пов’язана з наявністю ІР, імовірно, через формування пов’язаних із нею ДЛП атерогенної спрямованості, які більшою мірою проявлялись у хворих на ожиріння з гепатопатією на фоні ІР.
Аналіз проявів МС серед обстежених з ожирінням (Н.В. Шляхова та співавт., 2014) показав, що у третини хворих дитячого віку виявляють ознаки МС, однак частота виявлення його окремих критеріїв залежить як від віку, так і від статі дитини. Показано, що для діагностики МС у дітей і підлітків слід використовувати такі із запропонованих IDF його критеріїв діагностики, як абдомінальне ожиріння, АГ та атерогенну ДЛП (з діагностикою їх відхилень від норми відповідно віку та статі), проте як порушення вуглеводного обміну доцільно враховувати наявність ІР, а не порушення толерантності до глюкози, як стану, що в дитячому віці виявляється досить рідко.
За допомогою методу логістичної регресії встановлено, що найбільш вірогідними факторами тяжкого перебігу ожиріння в дітей і підлітків із формуванням більш ніж одного ускладнення є ІР та низька маса тіла (<2700 г) при народженні.
Факторами ризику АГ як найбільш небезпечного ускладнення ожиріння виявились ІР та високий ступінь статевої зрілості, а також чоловіча стать. Факторами ризику серцево-судинних ускладнень в цілому серед хворих на ожиріння стали гіпоталамічне ожиріння та наявність атерогенно спрямованих ДЛП.
Факторами ризику формування ураження печінки (початкові прояви стеатогепатозу за даними УЗД, неінвазивних маркерів фіброзу) у дітей і підлітків з ожирінням є рання поява надмірної маси тіла, значний ступінь ожиріння та значні порушення ліпідного обміну, а саме гіпертригліцеридемія та зниження рівня ХС ЛПВЩ, що є станами, тісно пов’язаними зі зниженням чутливості до інсуліну.
Для формування психічних розладів, а саме депресивних і тривожних станів, найважливішими факторами ризику виявилися жіноча стать, дефінітивні стадії пубертату та значний ступінь ожиріння, а найменший ризик цього ускладнення мали хворі препубертатного та раннього пубертатного віку.
Таким чином, найбільш значущими факторами ризику ускладненого перебігу ожиріння в дітей і підлітків є пізній пубертатний вік, наявність ІР і ДЛП, а також низька маса тіла при народженні та рання поява ожиріння, що зумовлює більшу тривалість відповідних метаболічних порушень.
Хворі, що мають такі несприятливі фактори, повинні перебувати під ретельним наглядом лікаря та проходити комплексне обстеження у спеціалізованих медичних закладах не рідше, ніж 1 раз на 6 міс, із метою своєчасного призначення необхідної патогенетичної терапії.
Література
1. Аверьянов А.П. Ожирение у детей и подростков: Клинико-метаболические особенности, лечение, прогноз и профилактика осложнений [Текст]: автореф. дис. … д-ра мед. наук / А.П. Аверьянов. – Саратов, 2009. – 39 с.
2. Білоусов Ю.В. Гепатобіліарна патологія при ожирінні у дітей [Текст] / Ю.В. Білоусов, О.Ю. Білоусова // Педіатрія, акушерство і гінекологія. – 2009. – Т. 71. – № 4. – С. 13-15.
3. Болотова Н.В. Состояние перекисного окисления липидов и антиоксидантной защиты у детей с ожирением [Текст] / Н.В. Болотова // Педиатрия. – 2006. – № 4. – С. 11-15.
4. Будрейко О.А. Вікові та статеві особливості виявів метаболічного синдрому в дітей та підлітків / О.А. Будрейко, Н.В. Шляхова // Український журнал дитячої ендокринології. – 2014. – № 2 (10). – С. 14-20.
5. Великанова Л.И. Особенности стероидогенеза и метаболизма кортизола у юношей с ожирением [Текст] / Л.И. Великанова [и др.] // Международный эндокринологический журнал. – 2009. – № 2 (20). – С. 17-21.
6. Довідник дитячого ендокринолога за 2012 р. [Текст] / Під ред. Н.Б. Зелінської. – К.: Центр медичної статистики МОЗ України, 2013. – 102 с. – С. 2.
7. Одуд Е.А. Метаболический синдром у детей и подростков с ожирением: возможности диагностики, профилактики и лечения [Текст] / Е.А. Одуд, О.В. Бородина, А.В. Тимофеев // Фарматека. – 2006. – № 8 (71). – С. 10-11.
8. Павлов Ч.С. Место биопсии и морфологического исследования ткани печени у детей и взрослых в практике клинициста [Текст] / Ч.С. Павлов, М.М. Котович // Клин. мед. – 2007. – № 9. –
С. 72-77.
9. Петрова Е.В. Состояние сердечно-сосудистой системы у подростков и лиц молодого возраста с ожирением и другими метаболическими факторами риска [Текст]: автореф. дис. … канд. мед. наук / Е.В. Петрова. – М., 2008. – 152 с.
10. Строев Ю.И. Ожирение у подростков [Текст] / Ю.И. Строев [и др.]. – СПб: ЭЛБИ-СПб, 2003. – 216 с. – С. 11.
11. Чуелов С.Б. Сывороточные маркеры фиброза печени у детей: диагностическое и прогностическое значение [Текст] / С.Б. Чуелов, А.Л. Россина, Т.В. Чередниченко // Педиатрия. – 2008. – № 6. – С. 67-73.
12. Ambrosi B. Relationship of thyroid function with body mass index and insulin-resistance in euthyroid obese subjects / B. Ambrosi [et al.] // J. Endocrinol. Invest. – 2010. – № 33 (9). – P. 640-643.
13. Bastemir M. Impact of insulin sensitivity in relationship with prolactin and thyroid stimulating hormone / M. Bastemir, F. Akin, R. Emral, E. Alkis. // Exp Clin Endocrinol. Diabetes. – 2007. – № 115 (4). – P. 257-260.
14. Burt Solorzano C.M. Obesity and the pubertal transition in girls and boys [Text] / C.M. BurtSolorzano, C.R. McCartney// Reproduction. – 2010. – Vol. 140, № 3. – Р. 339-410.
15. Cortese S. Depressive symptoms and low self-esteem in obese children and adolescents [Text] / S. Cortese [et al.] // Minerva Pediatrica. – 2005. – Vol. 57, N2. – P. 65-72.
16. Czernichow S. Microvascular dysfunction in healthy insulin-sensitive overweight individuals [Text] / S. Czernichow [et al.] // J. Hypertens. – 2010. – Vol. 28. – № 2. – Р. 325-332.
17. Das S.K. Genesis of hepatic fibrosis and its biochemical markers [Text] / S.K. Das, D.M. Vasudevan // Scand. J. Clin. Lab. Invest. – 2008. – № 4 (68). – Р. 260-269.
18. De Pergola G. Free triiodothyronine and thyroid stimulating hormone are directly associated with waist circumference, independently of insulin resistance, metabolic parameters and blood pressure in overweight and obese women / De Pergola G. [et al.] // Clin Endocrinol (Oxf). – 2007. – № 67 (2). – P. 265-269.
19. Dimitrion T. Adrenocortical activity in healthy children is associated with fat mass [Text] / T. Dimitrion, C. Maser-Gluth, T. Remer // Am. J.Clin Nutr. – 2003. – Vol. 77. – P. 731-736.
20. Erhart M. Examining the relationship between attention-deficit/hyperactivity disorder and overweight in children and adolescents obesity [Text] / M. Erhart [et al.] // Eur Child Adolesc Psychiatry. – 2012. – Vol. 21 (1). – P. 39-49.
21. Garnerone L. Thyroid function and obesity [Text] / L. Garnerone, L. Iorio, R. Zelaschi [et al.] // Minerva Med. – 2010. – Vol. 101 (5), № 10. – Р. 363-370.
22. Jeffery A.N. Adiponectin in childhood [Text] / A.N. Jeffery [еt аl.] // Int J Pediatr Obes. – 2008. – № 3. – P. 130-140.
23. Matsuzawa Y. White adipose tissue and cardiovascular disease. Best Practice and Research [Text] / Y. Matsuzawa // Clinical Endocrinology and Metabolism. – 2005. – № 19. – P. 637-647.
24. Mohn A. Increased oxidative stress in prepubertal severely obese children: effect of a dietary restriction- Weight loss program [Text] / A. Mohn // J. Clin Endocrinol. Metab. – 2005. – Vol. 90, № 5. – P. 2653-2658.
25. Oliver S.R. Increased oxidatiye stress and altered substrate metabolism in obese children [Text] / S.R. Oliver // J. Pediatr. Obes. – 2010. – Vol. 5, № 5. – P. 436-444.
26. Panagopoulou P. Adiponectin and insulin resistance in childhood obesity [Text] / P. Panagopoulou // J. Pediatr. Gastroenterol. Nutr. – 2008. – № 47. – P. 356-362.
27. Phillips B.A. Psychosocial Functioning in Children and Adolescents with Extreme Obesity [Text] / B.A. Phillips [et al.] // J Clin Psychol Med Settings. – 2012. – Vol. 55. – P. 1290-1298.
28. Reinehr T. Obesity and thyroid function [Text] / T. Reinehr // Mol.Cell. Endocrinol. – 2010. – Vol. 316 (2), № 25. – P. 165-171.