4 травня, 2016
Антибиотикотерапия негоспитальной пневмонии у пациентов старшего возраста
Лечение и профилактика респираторных инфекций на протяжении десятилетий находятся в центре внимания клиницистов. Сегодня наиболее частые возбудители негоспитальной пневмонии (НП) хорошо изучены, и современные антибактериальные препараты (АБП) позволяют эффективно бороться с бактериальными инфекциями нижних дыхательных путей, тем не менее ежегодно регистрируются летальные исходы в результате пневмонии. В группе высокого риска – дети младшего возраста, пациенты с иммунодефицитом различной этиологии, а также лица старше 60 лет.
По данным Всемирной организации здравоохранения (2011), пневмония занимает 3-е место по частоте в структуре причин смерти и 1-е место в структуре причин инфекционных болезней. При этом пневмония обусловливает каждый 2-й летальный исход в гериатрической популяции и 90% случаев смерти от респираторных инфекций у лиц старше 64 лет. Согласно данным отдельных авторов, частота неблагоприятных исходов у пациентов старше 60 лет при наличии сопутствующих заболеваний и/или тяжелом течении НП достигает 15-50% (Яковлева Л. В., Васильева А. А., 2013).
В зависимости от времени и условий возникновения различают негоспитальную, госпитальную, аспирационную пневмонию и пневмонию у лиц с иммунодефицитом. Для разных клинико-патогенетических форм характерны особенности, которые важны для определения тактики лечения и прогноза.
По степени тяжести принято выделять легкую, среднетяжелую и тяжелую НП. Тяжесть НП определяют на основе клинических симптомов и критериев шкалы CRВ‑65.
Для каждой формы НП характерен определенный спектр вероятных возбудителей, что позволяет назначить эмпирическую антибактериальную терапию еще до получения результатов бактериологического анализа. Наиболее частым возбудителем является Streptococcus pneumoniae, который выявляется у 30-50% больных НП. В последние годы отмечается рост числа атипичных пневмоний как среди взрослого населения, так и в детской популяции (Шихнебиев Д. А., 2014). Доля атипичных возбудителей (Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumophila), по разным данным, составляет 8-30%. У курильщиков, пациентов с хроническим обструктивным заболеванием легких (ХОЗЛ) частым возбудителем является Haemophilus influenzae. В связи с увеличением количества больных с тяжелыми иммуносупрессивными состояниями, такими как ВИЧ-инфекция, врожденный иммунодефицит, онкогематологические заболевания, длительная терапия кортикостероидами и иммунодепрессантами и др., отмечается увеличение доли пневмоний, вызванных оппортунистическими инфекциями, Pseudomonas aeruginosa, Staphylococcus aureus (Ноников В. Е., Мышьяков В. И., 2011). У лиц молодого возраста НП чаще всего вызвана монокультурой (преимущественно пневмококком), в то время как у пожилых пациентов обнаруживаются микробные ассоциации грамположительных и грамотрицательных патогенов.
Диагноз пневмонии – абсолютное показание к проведению антибиотикотерапии. Трудности в лечении бактериальной инфекции дыхательных путей обусловлены в первую очередь тем, что врачу необходимо принять решение о назначении больному АБП, не располагая данными об этиологически значимом инфекционном агенте. Выбор АБП в этом случае основан на данных о наиболее частых возбудителях у конкретной категории больных.
У лиц пожилого возраста трудности в выборе стартового АБП связаны также с возможным наличием коморбидной патологии и большой медикаментозной нагрузкой (на фоне лечения, которое уже получает пациент). Фармакокинетические свойства АБП у пожилых больных могут изменяться вследствие функциональных нарушений со стороны почек и печени. Наряду с манифестной патологией (почечная и печеночная недостаточность) следует также учитывать скрытые возрастные изменения почек и печени, влияющие на метаболизм и элиминацию АБП.
Согласно действующему приказу МЗ Украины от 19.03.2007 г. № 128 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «Пульмонологія» пациентов с НП распределяют на четыре клинические группы.
К I группе относят больных с легким течением заболевания, которые не нуждаются в госпитализации. Препарат выбора – амоксициллин или макролид перорально (табл.).
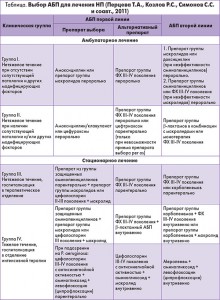
Как представителей II группы классифицируют пациентов с легким течением заболевания, у которых нет необходимости в госпитализации, однако имеют место факторы риска (сопутствующая патология, прием АБП в последние 3 мес, социальные факторы, отягощающие течение болезни). У этой категории в качестве стартовой терапии рационально назначать амоксициллин/клавуланат или цефуроксим перорально. При неэффективности альтернативой могут служить респираторные фторхинолоны (ФХ) или цефтриаксон.
В III клиническую группу входят больные с НП средней степени тяжести, эффективное лечение которых возможно только в условиях стационара. Стартовыми антибиотиками в данном случае выступают β-лактамные антибиотики в комбинации с макролидами, альтернативой – респираторные ФХ.
Пациенты с тяжелым течением НП, составляющие IV группу, подлежат обязательной госпитализации в ОРИТ. В качестве стартовой терапии показаны защищенные аминопенициллины или цефалоспорины III поколения в комбинации с макролидом.
Эффективность антибиотикотерапии следует оценить в первые 48-72 ч после ее начала. В отсутствие динамики (если не отмечаются снижение температуры тела, уменьшение интоксикации и дыхательной недостаточности) необходимо добавить альтернативный препарат или комбинацию альтернативных АБП (в тяжелых случаях). В последние годы случаи неэффективной антибиотикотерапии встречаются все чаще, что обусловлено ростом антибиотикорезистентности микроорганизмов. Широкая доступность АБП вследствие безрецептурного отпуска из аптек, профилактическое назначение при вирусных инфекциях, неправильный выбор стартового препарата, дозы и кратности его введения приводят к появлению и распространению антибиотикорезистентных штаммов микроорганизмов. Необходимым условием успешной антибактериальной терапии является полная эрадикация возбудителя. В условиях, когда лечение не обеспечивает полной ликвидации патогенных микроорганизмов, возможны селекция устойчивых к применяемому препарату штаммов и возникновение антибиотикорезистентности (Жаркова Л. П. и соавт., 2011; Дзюблик Я. А., Дзюблик А. Я., 2014).
В группу риска микробной резистентности входят в первую очередь лица пожилого возраста. Этому способствует полиморбидность, более частая предшествующая антибактериальная терапия, особенно у пациентов с неоднократными инфекционными обострениями ХОЗЛ или рецидивирующей инфекцией мочевых путей, и, наконец, проживание в домах-интернатах. Широкое, часто необоснованное использование АБП приводит к формированию устойчивости не только к так называемым старым АБП, но и к относительно недавно появившимся средствам, например к ФХ. Поэтому при выборе АБП для эмпирической терапии следует учитывать локальную эпидемиологию антибиотикорезистентности (в регионе, стационаре, отделении). Кроме того, НП у пожилых пациентов имеет тенденцию к атипичному малосимптомному течению, что значительно затрудняет диагностику и приводит к запоздалому выявлению заболевания. Уровень смертности среди пациентов старше 60 лет значительно превышает таковой среди молодых больных и при пневмококковой НП составляет 10-15%. Учитывая это, пожилые люди с НП чаще требуют назначения альтернативных АБП: у данной категории больных в качестве стартовой терапии рационально использовать амоксициллин/клавуланат или защищенные цефалоспорины III поколения.
Одним из наиболее эффективных цефалоспоринов является цефтриаксон/сульбактам. В Украине представлен препарат Цефтрактам (ПАО НПЦ «Борщаговский ХФЗ»), действующим веществом которого является цефтриаксон/сульбактам. Обладая высокой эффективностью и безопасностью, он при этом отличается доступной для украинского пациента ценой. Сульбактам способен необратимо ингибировать продукцию β-лактамаз, тем самым предупреждая разрушение цефалоспорина. К тому же сульбактам более устойчив к изменениям рН, что позволяет АБП лучше проникать в очаг воспаления. Следует отметить также синергию действующих веществ: приблизительно в 4 раза уменьшается минимальная концентрация цефтриаксона, необходимая для угнетения роста микроорганизмов. Цефтрактам выпускается во флаконах по 0,5/0,25 г и 1,0/0,5 г цефтриаксона и сульбактама соответственно. Назначают данный АБП в режиме 1 р/сут внутривенно или внутримышечно.
Таким образом, лечение НП, особенно у пожилых пациентов, по-прежнему представляет собой сложную задачу для клиницистов. Высокий риск антибиотикорезистентности и наличие коморбидной патологии значительно ухудшают прогноз у лиц пожилого возраста. В связи с этим у данной категории больных АБП выбора служат амоксициллин/клавуланат и защищенные цефалоспорины. Цефтрактам (цефтриаксон/сульбактам) – отечественный препарат, который отличается высокой эффективностью, удобным режимом дозирования и доступной ценой.
Подготовила Мария Маковецкая


