13 січня, 2016
Эффективная и рациональная терапия остеоартрита: что предпочесть?
Один из важнейших вопросов в лечении остеоартрита (ОА) – влияние лекарственных средств на морфофункциональное состояние суставного хряща. Замедление дегенеративного процесса в суставном хряще и субхондральной кости, торможение прогрессирования ОА в настоящее время рассматриваются как основные задачи в лечении этого заболевания. Современным возможностям влияния на указанные процессы и методам оценки эффектов проводимой терапии был посвящен научный симпозиум, состоявшийся в рамках научно-практической конференции «Стандартизированные подходы к диагностике и лечению ревматических заболеваний» (22-23 октября, г. Киев).
 Главный внештатный ревматолог Министерства здравоохранения Украины, заведующий кафедрой внутренних болезней стоматологического факультета Национального медицинского университета им. А.А. Богомольца, доктор медицинских наук, профессор Олег Борисович Яременко рассказал о современных подходах к оценке болезньмодифицирующего потенциала препаратов для лечения ОА.
Главный внештатный ревматолог Министерства здравоохранения Украины, заведующий кафедрой внутренних болезней стоматологического факультета Национального медицинского университета им. А.А. Богомольца, доктор медицинских наук, профессор Олег Борисович Яременко рассказал о современных подходах к оценке болезньмодифицирующего потенциала препаратов для лечения ОА.
– Актуальной проблемой современной ревматологии является отсутствие унифицированных методических подходов для оценки структурно-модифицирующего действия терапии ОА. Между тем, именно замедление процесса деструкции хряща и рентгенологического прогрессирования ОА является одной из главных задач в лечении этого заболевания и критерием оценки эффективности терапии.
Согласно современным рекомендациям Ассоциации ревматологов Украины критериями оценки эффективности препаратов для лечения ОА являются:
• отсутствие или существенное уменьшение проявлений суставного синдрома, отсутствие рецидивов синовита; улучшение качества жизни пациента;
• замедление рентгенологического прогрессирования процесса, деструктивных изменений суставного хряща (по данным ультразвукового исследования (УЗИ) суставов, магнитно-резонансной томографии (МРТ), проведение рандомизированного двойного слепого плацебо-контролируемого исследования с параллельными группами;
• фокус на один сустав; боль как первичная точка, оцениваемая с помощью шкалы WOMAC.
Рентгенологическое исследование в клинической практике применяется для подтверждения диагноза и установления стадии ОА. В клинических исследованиях используют полуколичественную оценку изменений по Kellgren и Lawrence, шкалу OARSI, а также измеряют степень сужения суставной щели.
В последние годы эксперты особое внимание уделяли вопросам, связанным с оценкой замедления рентгенологического прогрессирования ОА, поскольку долгие годы методика проведения рентгенологического исследования при ОА не была унифицирована, что приводило к невозможности сопоставления результатов различных исследований и затрудняло количественную оценку динамики сужения суставной щели.
Поэтому в 2010 году эксперты Европейского агентства по медицинским препаратам (ЕМА) в перечень необходимых требований для достоверной оценки структурно-модифицирующего лечения ОА включили использование стандартизированной рентгенологической техники для измерения ширины суставной щели с применением специального устройства, фокусирование оценок на одном суставе, проведение рандомизированных двойных слепых плацебо-контролируемых исследований с дизайном параллельных групп. Стандартизированную рентгенологическую технику уже успешно применяют в исследованиях по изучению эффективности различных препаратов в лечении ОА.
Метод рентгенографии, хотя и является наиболее распространенным, имеет ряд недостатков, не позволяющих считать его эталонным. Дополнительно с целью получения более полной информации о состоянии суставного хряща и мягких тканей в клинической практике используют УЗИ, с помощью которого можно определить такие важные параметры, как ширина суставной щели и размеры остеофитов. Однако данный метод не стандартизирован, и многочисленные субъективные моменты не позволяют рекомендовать его использование в рандомизированных клинических исследованиях (РКИ).
Высокую оценку международных ассоциаций получила МРТ, которая в настоящее время официально рекомендована для оценки морфологии хряща в РКИ. МРТ, обладающая высокой разрешающей способностью, в последние годы активно используется в ранней диагностике ОА. Этот метод позволяет визуализировать субхондральные кисты, истончение хряща на определенных участках, определять содержание в хряще гликозаминогликанов, идентифицировать внутрихрящевые остеофиты. Таким образом, количественная МРТ на сегодня – наиболее чувствительный и предпочтительный метод для ранней диагностики ОА и решения основных задач относительно контроля эффективности лечения ОА. Указанный метод позволяет на качественно новом уровне доказательности демонстрировать наличие или отсутствие влияния терапии на деградацию хряща. Как свидетельствуют результаты проведенных исследований, данные МРТ не всегда коррелируют с рентгенографическими изменениями.
Однако ревматологи нередко сталкиваются с диссоциацией между клиническими симптомами и структурно-морфологическими изменениями суставных тканей, в том числе хряща. Например, у пациентов с небольшими радиологическими изменениями может наблюдаться выраженная симптоматика, и наоборот.
Поэтому сохраняет актуальность оценка структурно-модифицирующего действия терапии ОА по другим параметрам – биомаркерам состояния хрящевой ткани. В первую очередь к таким биомаркерам относятся uCTX-II – продукт деградации коллагена ІІ типа (главного структурного компонента хряща) и СОМР – неколлагеновый гликопротеин, который имеет хрящевое происхождение, а также выявляется во многих других тканях, включая синовиальные оболочки и сухожилия. Данные биомаркеры являются предикторами прогрессирования остеофитов и рентгенологического сужения суставной щели (только uCTX-II).
Кроме того, в качестве биомаркеров состояния суставного хряща сегодня рассматривают матриксные металлопротеазы (ММР), цитокины, фоллистатин-подобный белок-1 (FSTL1), воспалительный белок макрофагов (MIP-1α), адипонектин, висфатин, лептин. Несмотря на наличие некоторых лимитирующих факторов (отсутствие линейной зависимости концентрации биомаркеров и изменений структурных параметров; взаимосвязь маркеров ОА с возрастными изменениями, независимыми от ОА), в настоящее время выполняется достаточно много работ, в которых исследуется роль веществ, которые могли бы играть роль биомаркеров метаболизма хряща. Часть этих исследований проводится с использованием хондропротекторов. В качестве примера можно привести результаты, полученные для препарата Пиаскледин, который относится к группе медленнодействующих болезньмодифицирующих препаратов (SYSADOA) и включает комплекс неомыляемых фитостеролов и насыщенных жирных кислот (неомыляемые соединения сои и авокадо в пропорции 1:2 – ASU).
Экспериментально установлено, что Пиаскледин снижает уровень ММР-1 (принимает участие в деградации коллагеновых фибрилл экстрацеллюлярного матрикса); MIP-1α; факторов, принимающих активное участие в развитии воспаления при ОА – цитокинов IL-6 и IL-8, простагландина Е (E. Henrotin et al., 1998) (рис. 1).
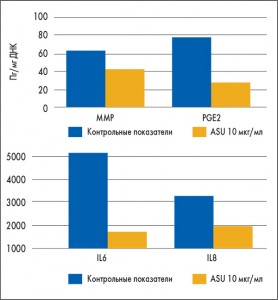 Рис. 1. Воздействие Пиаскледина на выработку металлопротеаз (ММР), цитокинов (IL6, IL8) и простагландина (PGE)
Рис. 1. Воздействие Пиаскледина на выработку металлопротеаз (ММР), цитокинов (IL6, IL8) и простагландина (PGE)Получены также интересные клинические данные о способности Пиаскледина вызывать повышение уровня трансформирующего фактора роста (TGF)-β1 и -β2 в синовиальной жидкости и хрящевой ткани, что свидетельствует о регенераторной способности этого препарата (L. Altinel, 2007).
Таким образом, в настоящее время существует потребность в проведении клинических исследований на новом методическом уровне для оценки структурно-модифицирующего действия препаратов для лечения ОА, в том числе с использованием биомаркеров состояния хрящевой ткани.
 Заведующий ревматологическим отделением Запорожской областной клинической больницы, доктор медицинских наук Дмитрий Геннадьевич Рекалов посвятил свой доклад роли SYSADOA в лечении ОА.
Заведующий ревматологическим отделением Запорожской областной клинической больницы, доктор медицинских наук Дмитрий Геннадьевич Рекалов посвятил свой доклад роли SYSADOA в лечении ОА.
– Обзор современных международных рекомендаций демонстрирует, что в настоящее время у экспертов отсутствует единое мнение по поводу роли группы SYSADOA, в которую входят хондроитинсульфат, глюкозамина сульфат, неомыляемые экстракты сои и авокадо, диацереин и гиалуроновая кислота, в лечении ОА. Так, в рекомендациях Европейской противоревматической лиги (EULAR) по лечению ОА коленного, тазобедренного суставов и кисти (2003, 2005, 2007 гг.) указывается, что существуют убедительные данные, подтверждающие эффективность SYSADOA в качестве симптом- и структурно-модифицирующих препаратов. SYSADOA оказывают положительный эффект на боль и нарушения функции сустава в течение нескольких месяцев от начала применения, и этот результат сохраняется некоторое время после прекращения терапии. Лечение этими средствами сопровождается снижением потребности в анальгетиках и нестероидных противовоспалительных препаратах (НПВП).
В руководстве Американской коллегии ревматологов (ACR) по лечению ОА кисти, тазобедренного и коленного суставов 2012 г. SYSADOA «условно не рекомендованы», поскольку доступны на рынке США только в качестве биодобавок. В рекомендациях Международного общества исследования остеоартрита (OARSI) 2014 г. по нехирургическому лечению ОА коленных суставов препараты группы SYSADOA наряду с некоторыми другими методами отнесены к разряду терапии неопределенной целесообразности.
Однако в том же 2014 году были опубликованы «Рекомендации по алгоритму лечения остеоартрита коленного сустава в Европе и по всему миру: отчет специальной комиссии Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита (ESCEO)», в которых рецептурные SYSADOA возвращены в разряд препаратов, относящихся к базовому лечению ОА.
Таким образом, в настоящее время существуют противоречия в действующих рекомендациях в отношении использования SYSADOA в лечении ОА, и в такой ситуации практический врач должен использовать свой клинический опыт для разработки плана лечения, согласованного с пациентом. Принятие решения о необходимости назначения SYSADOA больному ОА не вступает в противоречие с современными стандартами лечения этого заболевания и является одним из аспектов индивидуализированного подхода к ведению пациентов. Принципиально важно сделать правильный выбор хондропротектора, отдавая предпочтение оригинальным препаратам, которые были изучены в ходе клинических рандомизированных исследований, следовательно, обладают убедительными доказательствами эффективности и безопасности в лечении ОА.
К оригинальным SYSADOA относится препарат Пиаскледин 300, в состав которого входит комплекс неомыляемых фитостеролов, получаемых в результате использования уникального метода молекулярной дистилляции (неомыляемые соединения сои и авокадо в пропорции 1:2 – ASU).
Пиаскледин обладает доказанной клинической эффективностью и потенциальными хондропротекторными свойствами. Исследования этого препарата начались в 50-х годах XX века профессором Henri Thiers, который доказал эффективность ASU в лечении заболеваний кожи и хряща (например, склеродермии). В 1970-х годах была доказана способность ASU активировать регенерацию эпидермиса, мукозного и коллагенового слоя кожи и костей, а также продемонстрированы их аналгетические свойства при лечении ОА тазобедренного сустава и возможность замедления прогрессирования заболевания.
Доказательная база эффективности и безопасности применения Пиаскледина базируется на результатах плацебо-контролируемых РКИ и метаанализа 2008 г., то есть имеет высокий уровень доказательности – ІА.
Симптом-модифицирующий эффект Пиаскледина был продемонстрирован в нескольких клинических исследованиях.
В 1998 году Maheu и соавт. опубликовали результаты РКИ, в ходе которого у пациентов с ОА коленных и тазобедренных суставов на протяжении 6 мес проводили активную терапию и продолжали наблюдение дополнительно в течение 2 мес. По всем основным показателям (уменьшение боли, индекса Лекена, улучшение функционального состояния) эффективность Пиаскледина была более высокой по сравнению с плацебо. Не менее важны и результаты оценки потребности в НПВП после окончания курса лечения Пиаскледином, которые продемонстрировали, что препарат оказывает стойкий эффект с периодом последействия как минимум 2 мес.
Результаты двойного слепого плацебо-контролируемого РКИ (F. Blotman et al., 1997) с участием пациентов с ОА коленного и тазобедренного суставов и хронической болью свидетельствуют о достоверно более низкой потребности в НПВП в группе приема Пиаскледина в интервале между 60-м и 90-м днями терапии. Кроме того, у пациентов, получавших Пиаскледин, достоверно более низкой оказалась кумулятивная доза НПВП.
Структурно-модифицирующий эффект Пиаскледина показан в работах Lequesne и соавт. (2002) и Maheu и соавт. (2009). В первом исследовании на протяжении 2 лет оценивали влияние Пиаскледина на прогрессирование сужения суставной щели у пациентов с клинически и рентгенологически выраженным ОА тазобедренного сустава. На основании данных post-hoc анализа установлено, что применение Пиаскледина достоверно замедляло прогрессирование сужения суставной щели по сравнению с плацебо в подгруппе пациентов с ее выраженным сужением. Сужение суставной щели у наиболее тяжелых пациентов через 2 года терапии было достоверно меньшим в основной группе по сравнению с группой плацебо (в 2 раза), что подтверждает наличие структурно-модифицирующего эффекта у Пиаскледина.
В исследовании ERADIAS (Maheu et al., 2009) оценивали прогрессирование симптоматического ОА тазобедренного сустава у пациентов с минимальным размером суставной щели на рентгенограмме. После трех лет терапии отмечено уменьшение количества пациентов с сужением суставной щели на 50% в группе приема Пиаскледина по сравнению с группой плацебо (р=0,039).
Полученные в исследованиях данные позволяют определять Пиаскледин как структурно-модифицирующий препарат для лечения ОА.
Согласно данным метаанализа (Christensen, 2009) 4 РКИ с применением препарата Пиаскледин в лечении пациентов с ОА коленных и тазобедренных суставов в 3 исследованиях Пиаскледин продемонстрировал более высокую, по сравнению с плацебо, эффективность в уменьшении болевого синдрома и более выраженное влияние на функциональный индекс Лекена. В этом же метаанализе были показаны хорошая переносимость препарата Пиаскледин и высокая приверженность пациентов к данному виду терапии (лечение прекратили только 3% участников исследований).
Таким образом, имеющиеся на сегодня экспериментальные и клинические данные свидетельствуют о том, что использование оригинальных SYSADOA в схеме стандартного лечения является важной составляющей эффективной и успешной терапии ОА. В качестве препаратов первой линии лечения ОА следует назначать только оригинальные молекулы. Учитывая клинически подтвержденную эффективность и безопасность, результаты РКИ, указывающие на наличие структурно-модифицирующего эффекта, Пиаскледин (плюс парацетамол при необходимости) может быть включен в схему терапии первой линии при лечении пациентов с ОА.
 Главный научный сотрудник отдела некоронарных заболеваний сердца и клинической ревматологии ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, доктор медицинских наук, профессор Олег Петрович Борткевич представил данные украинского открытого многоцентрового исследования, в котором оценивали эффективность и переносимость терапии препаратом Пиаскледин 300 в лечении пациентов с ОА коленных и тазобедренных суставов.
Главный научный сотрудник отдела некоронарных заболеваний сердца и клинической ревматологии ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, доктор медицинских наук, профессор Олег Петрович Борткевич представил данные украинского открытого многоцентрового исследования, в котором оценивали эффективность и переносимость терапии препаратом Пиаскледин 300 в лечении пациентов с ОА коленных и тазобедренных суставов.
В исследовании принимали участие несколько клинических центров Украины: в Киеве, Львове, Запорожье, Виннице, Одессе. Критериями включения амбулаторных и стационарных пациентов в это исследование служили: возраст 40-70 лет, первичный ОА коленных или тазобедренных суставов І-ІІІ рентгенологической стадии со значимыми клиническими проявлениями. Исходно индекс Лекена у участников исследования составлял ≥5 баллов, почти все они нуждались в приеме НПВП на протяжении 5 мес перед включением в исследование и за последние 3 мес не принимали никаких SYSADOA.
Эффективность терапии Пиаскледином оценивали по следующим критериям:
– интенсивность боли в покое и при движении;
– длительность и интенсивность утренней скованности;
– динамика суммарного индекса Лекена;
– динамика функциональной недостаточности (по шкале WOMAC);
– суточная потребность в НПВП;
– общая оценка эффективности лечения пациентом;
– общая оценка эффективности лечения врачом.
Контроль лечения проводили через 1, 3 и 5 мес.
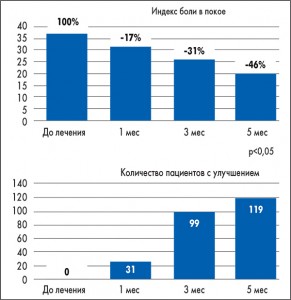
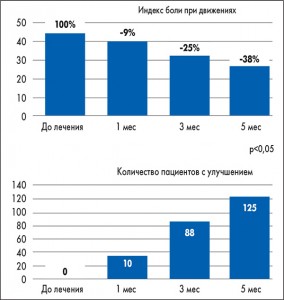
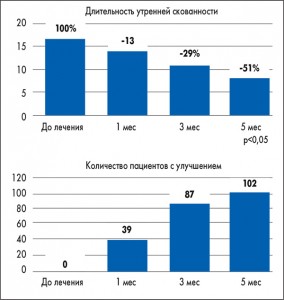
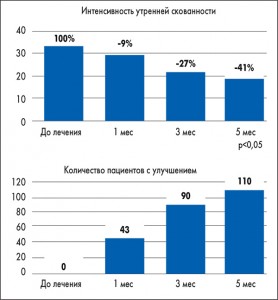
Как показали результаты исследования, уменьшение выраженности боли в покое и при движениях пациенты отмечали уже при первом контрольном обследовании, но выраженность эффекта, а также количество больных, у которых улучшалось состояние, увеличивались со временем и были максимальными через 5 мес лечения (рис. 2, 3). Значительные улучшения наблюдались и в отношении длительности и интенсивности утренней скованности (рис. 4, 5).
Через 5 мес терапии Пиаскледином суммарный индекс Лекена составил 6,7 (против 9,7 исходно); суммарный индекс WOMAC – 157 (против 265 исходно), и улучшения, оцениваемые с помощью этих индексов, наступили у большинства пациентов.
За последние 14 дней наблюдения доля пациентов, не нуждавшихся в приеме НПВП, возросла до 47,5% (для сравнения, исходно НПВП не принимали только 7% больных). Средняя суточная доза НПВП через 5 мес лечения составляла 28% от начальной дозы (против 100% до лечения).
При проведении последнего контрольного обследования 88% пациентов, принимавших Пиаскледин, сообщили об улучшении состояния.
В ходе исследования отмечена хорошая переносимость Пиаскледина: зарегистрированы всего 2 случая аллергических реакций, которые успешно купировались противоаллергическими препаратами и не потребовали отмены лечения.
На основании данных, полученных в этом исследовании, были сделаны следующие выводы:
– для Пиаскледина характерно наличие симптом-модифицирующего эффекта;
– препарат эффективен в лечении пациентов с ОА коленных и тазобедренных суставов І-ІІІ рентгенологической стадии;
– Пиаскледин обладает особенным механизмом действия, высокой эффективностью, хорошей переносимостью, удобен в использовании;
– минимальные противопоказания к лечению Пиаскледином позволяют назначать этот препарат большинству пациентов с ОА в составе базисной терапии.
Подготовила Наталья Очеретяная