25 липня, 2015
До питання про сучасні можливості удосконалення лікування ювенільних ідіопатичних артритів

Хвороби кістково-м’язової системи у дітей, за даними офіційної статистики МОЗ України [1], в 2013 р. в структурі захворюваності посідали одне з останніх місць, а в структурі дитячої інвалідності – п’яте. Зниження рівня інвалідизації хворих на патологію сполучної тканини дітей за останні 3-4 роки можна вважати суттєвим досягненням їх лікування та реабілітації. У дитячому віці найбільш розповсюдженими серед цих захворювань є ювенільні артрити. На диспансерному спостереженні з цього приводу у 2013 р. в Україні знаходилось 2 053 дитини віком 1–17 років (враховані сумарно дані про виявлення захворювань згідно з кодами за МКХ-10 М05, М06, М08).
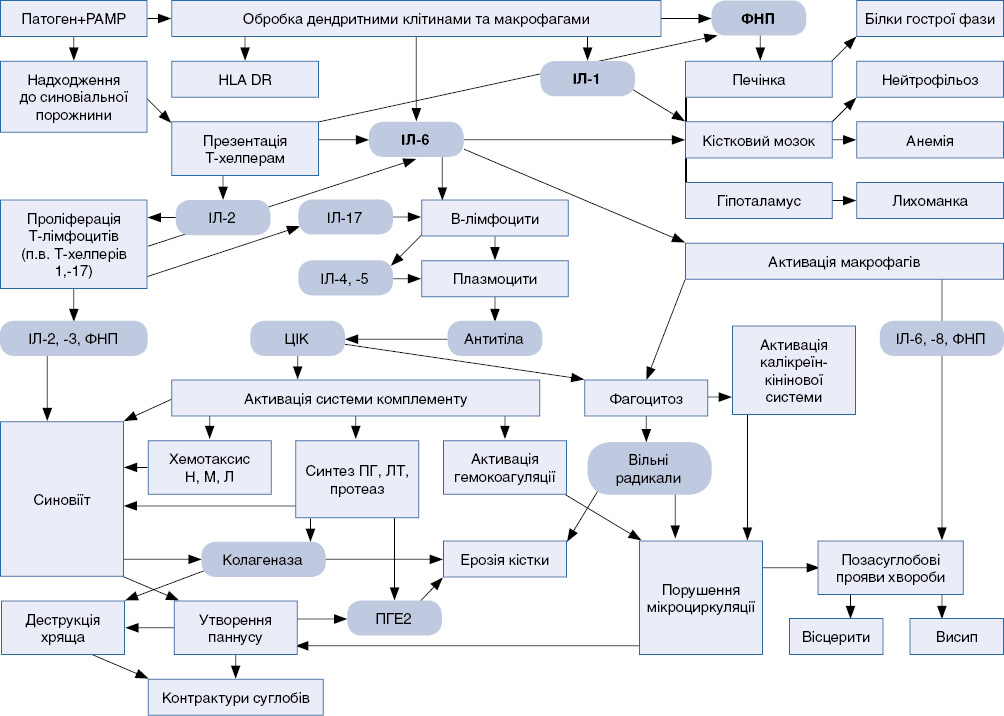
Підставою для удосконалення терапії ювенільних ідіопатичних артритів (ЮІА) постає постійне поглиблення знань механізмів їх розвитку. Провідна сучасна гіпотеза формування ЮІА (рис. 1) поєднує два основних напрями – клітинний та цитокіновий [2]. Т-клітинна гіпотеза пояснює виникнення захворювання надмірною антиген-специфічною Т-клітинною відповіддю з накопиченням у синовіальній оболонці пацієнта активованих Т-лімфоцитів-хелперів-індукторів. Такі синовіальні CD4+-Т-клітини продукують прозапальні цитокіни, серед яких найважливіше значення мають певні інтерлейкіни (ІЛ) – ІЛ-2 та ІЛ-3, фактор некрозу пухлин-α (ФНП-α) [3—5]. Цитокінова гіпотеза патогенезу ЮІА акцентує увагу на ролі у хронізації та прогресуванні запального процесу цитокінів, які є продуктами макрофагів, синовіоцитів А та фібробластів ушкодженої антигенами синовіальної оболонки (ІЛ-1, ІЛ-6, ІЛ-8, ФНП-α, макрофагальний та гранулоцитарно-макрофагальний колонієстимулюючі фактори росту) [6-10].
Останні стимулюють синтез простагландинів (ПГ) і лейкотрієнів (ЛТ), металопротеїназ, експресію адгезивних молекул, сприяють вивільненню компонентів системи комплементу. Крім того, деякі цитокіни (ІЛ-1, ІЛ-6) індукують гіперпродукцію гепатоцитами гострофазових білків (С-реактивного білка (СРБ), фібриногену, α1-антитрипсину, орозомукоїду, церулоплазміну), гемопоез та остеокластогенез. ФНП-α разом з посиленням ангіогенезу прискорює формування паннусу, як і ІЛ-1, підвищує експресію адгезивних молекул, що є сигналом до активації проліферації та міграції лімфоцитів, нейтрофілів та моноцитів, їх накопичення у вогнищі запалення.
Усі ці процеси в організмі відбуваються одночасно, причому темпи їх розвитку можуть бути різними, тому в певний момент часу у хворої дитини можна виявити індивідуальну композицію цитокінів та тільки їй притаманне співвідношення субпопуляцій імунокомпетентних клітин та гуморальних факторів системи імунітету, з чого і формується її персональний імунний статус.
Реалізація автоімунного запального процесу у хворої на ЮІА дитини відбувається внаслідок дисбалансу біологічно активних речовин та мікроциркуляторних порушень безпосередньо в тканинах-мішенях: структурах опорно-рухового апарату і внутрішніх органах. Внаслідок цього при даному захворюванні формується вельми поліморфна клінічна симптоматика. В залежності від клінічного симптомокомплексу ЮІА відносять до певного варіанту його перебігу.
Останніми роками в педіатричній практиці набуває більшої популярності розподіл хворих на ЮІА за варіантами перебігу згідно з класифікацією Міжнародної ліги асоціацій ревматологів (ILAR, 1997; 2001) [11]:
- Системний артрит – артрит, що супроводжується лихоманкою (мінімум 2 тиж), у поєднанні з 2 та більше наступними ознаками (летючий еритематозний висип, серозит, генералізована лімфаденопатія, гепатомегалія та/чи спленомегалія). Загальні характеристики: вік дебюту 1-5 років, протягом перших 6 міс після дебюту може бути як оліго-, так і поліартрит і відсутність артриту, після 6 міс можуть бути також відсутні прояви системності або активний артрит, частіше серопозитивний.
- Поліартрит (РФ–) – артрит з ураженням 5 та більше суглобів протягом перших 6 міс хвороби з відсутнім ревматоїдним фактором. Загальні характеристики: середній вік дебюту – 3 роки, частіше хворіють дівчатка, поліартрит симетричний, антинуклеарний фактор позитивний, розвиток увеїту.
- Поліартрит (РФ+) – артрит з ураженням 5 та більше суглобів протягом перших 6 міс хвороби, позитивний ревматоїдний фактор в 2 тестах протягом 3 міс. Загальні характеристики: вік дебюту більше 10 років, частіше хворіють дівчатка, симетричний поліартрит, антинуклеарний фактор по- зитивний, найбільше наближений до ревматоїдного артриту дорослих. Виключається за відсутності виявлення РФ в 2 тестах протягом 3 міс та за наявності ознак системності запального процесу.
- Олігоартрит – артрит з ураженням 1–4 суглобів протягом перших 6 міс хвороби. Виділяють 2 субваріанти: персистуючий олігоартрит та поширений олігоартрит (в останньому випадку після 6 міс хвороби відмічається ураження 5 та більше суглобів). Виключається за наявності або появи протягом спостереження у пацієнта псоріазу, підтвердженого ревматологом, або наявності в сімейному анамнезі НLА-В27-асоційованих хвороб в осіб I чи II ступеню спорідненості, наявності РФ+, виявлення НLА-В27 у хлопчика з початком артриту після 8-річного віку, наявності ознак системності хвороби, ураженні тільки малих суглобів, залученні кульшових суглобів та шийного відділу хребта. Може спостерігатися увеїт, виявлення антинуклеарного фактора.
- Артрит, пов’язаний з ентезитом, – артрит та ентезит або один з них у поєднанні з однією з наступних ознак: чутливість сакроілеальних з’єднань та/чи запальний біль у спині, виявлення НLА-В27, сімейний анамнез, що підтверджує наявність НLА-В27-асоційованих хвороб у осіб I чи II ступеню спорідненості, передній увеїт, початок артриту у хлопчика старше 8 років. Можуть бути уражені тільки малі або тільки великі суглоби, плече-акроміальні суглоби, кульшові суглоби, артрит може бути як полі- так і оліго-, може бути симетричний, можуть спостерігатися запальні ураження кишечнику. Виключаються псоріаз у хворого та у осіб 1–2 лінії спорідненості, а також системний артрит.
- Псоріатичний артрит – ураження, що проявляється артритом та псоріазом чи артритом та 2 з перерахованих симптомів: дактиліт, зміна нігтів (симптом «наперстка», оніхолізис), сімейний псоріаз, підтверджений дерматологом у осіб I–ІІ ступеню спорідненості. Характеризується одночасним початком артриту та псоріазу. Протягом перших 6 міс артриту можуть уражатися лише великі або лише малі суглоби, переважно суглоби кінцівок, може бути ураження грудиноключичних та сакроілеальних з’єднань, плечеакроміальних та кульшових суглобів, артрит симетричний, може бути оліго- та поліартрит, виявляється антинуклеарний фактор та НLА-В13, спостерігається увеїт. Виключається при виявленні РФ+ та системних уражень.
- Інші артрити (недиференційовані) – артрити невідомої причини у дітей, що тривають протягом 6 тиж та не відповідають повністю критеріям попередніх категорій або відповідають критеріям більше ніж однієї з них.
Хоча зазначена класифікація досить чітко клінічно окреслює категорії пацієнтів за субваріантами, але імунні маркери, котрі вона використовує, не є патогномонічними і можуть, в принципі, зустрічатися у хворих на різні субтипи. Крім того, класифікація ЮІА містить досить розмиту клінічну характеристику серонегативних поліартритів, тому іноді в клінічній практиці виникають труднощі відокремлення олігоартритів, що поширюються, від ентезит-артритів або останніх від окремих варіантів перебігу псоріатичних артритів, тощо.
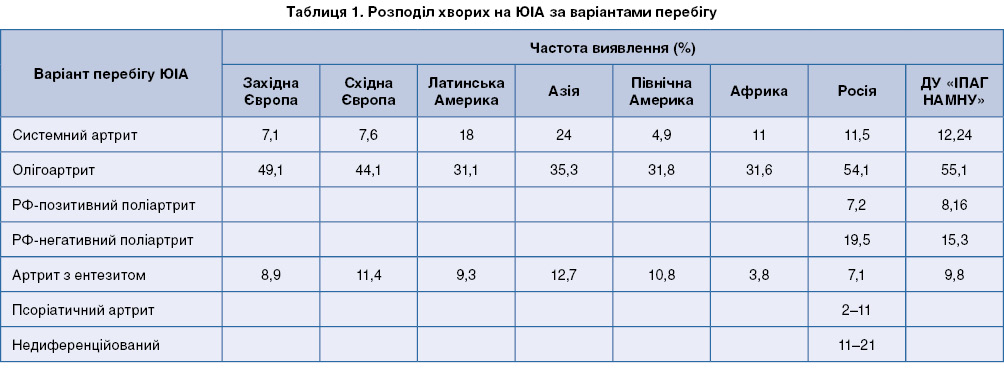
За даними міжнародних досліджень (EPOCA), російських колег (за Нікішиною І.П., 2013) та даними нашого клінічного реєстру хворих, в останні 8–10 років (коли стала використовуватися класифікація ILAR) [12-15] розподіл всієї популяції хворих на ЮІА за варіантами відбувається наступним чином (табл. 1):
Як видно з таблиці, в цілому спостерігається подібність особливостей структури пацієнтів з ревматоїдним артритом у наших спостереженнях та у загальній популяції хворих на ЮІА. Виникають певні розбіжності урахування пацієнтів з ЮІА і уточнення частоти виявлення його окремих субтипів, котрі пов’язані з тим, що облік їх у нашій країні відбувається за МКХ-10, а не за ILAR. Тому до нашого аналізу не увійшли хворі на недиференційовані артрити та псоріатичний артрит.
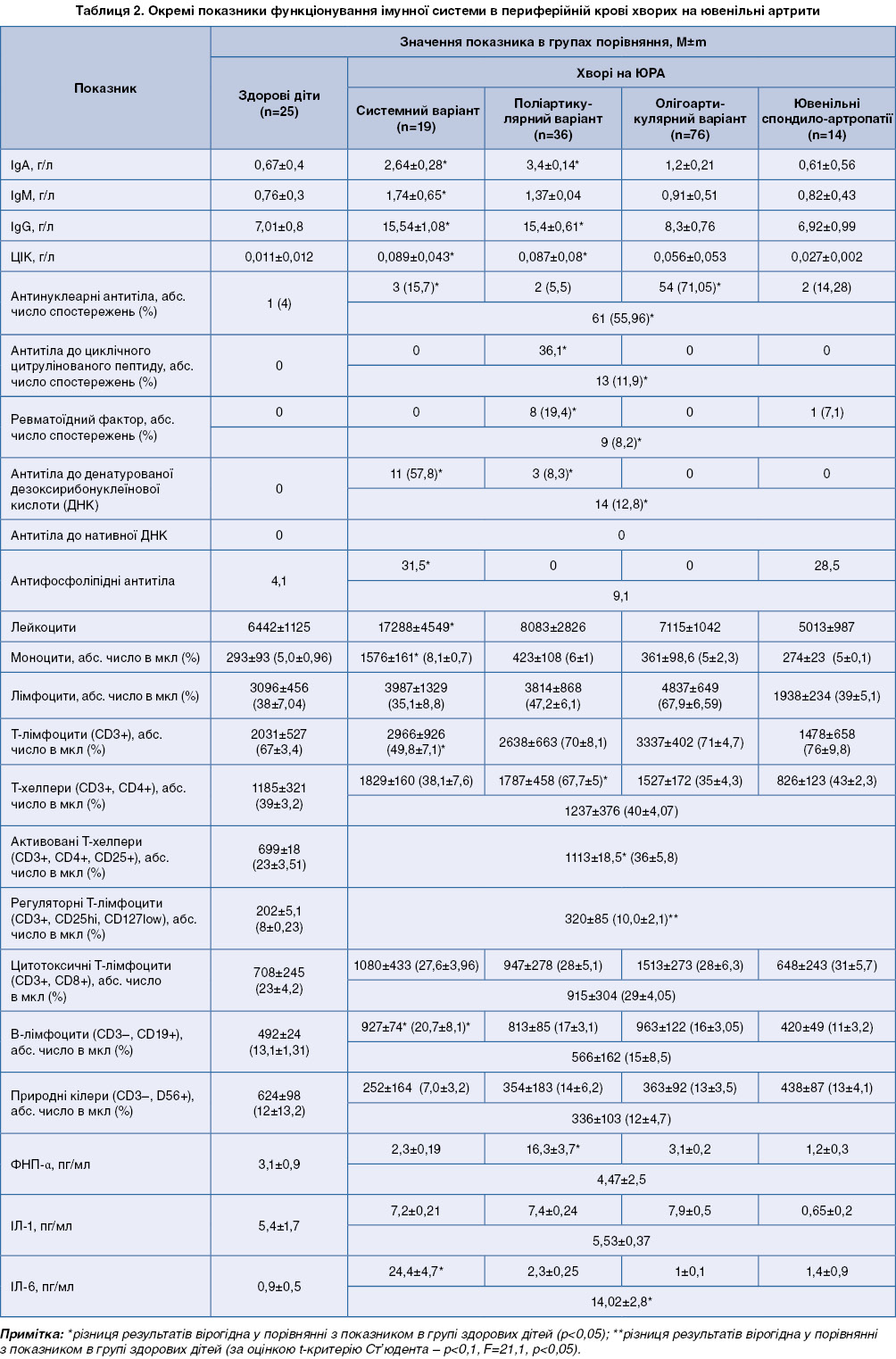
Ретроспективно проведений [16] аналіз досліджень імунологічних показників у дітей з ЮІА дав змогу узагальнити певні імунологічні особливості у хворих на різні його субтипи. Необхідно відмітити, що виявлені зміни загальноприйнятих імунологічних показників – вміст імуноглобулінів, циркулюючих імунних комплексів (ЦІК), основних субпопуляцій лімфоцитів (Т-хелперних та Т-цитотоксичних клітин) – в цілому відповідали гіперактивації імунної системи і здебільшого залежали від ступеню активності запального процесу (табл. 2).
Необхідно відзначити, що більший ступінь гіперімуноглобулінемії у хворих на ЮІА спостерігався за рахунок класів IgА та IgG, здебільшого при поширеному ураженні суглобів. Зростання концентарції ЦІК у крові хворих на ЮІА відмічене у 59,23% обстежених дітей, що побічно свідчило про недостатню їх елімінацію шляхом фагоцитозу. Тому, в середньому, активність фагоцитозу у хворих на ЮІА істотно не підвищувалася (49,3±8,3%) у порівнянні з їх значенням у здорових (44,7±7,9%), також незначно зростала його інтенсивність – до 7,2±0,8 од. проти 5,08±0,7 од. у здорових дітей. Суттєвих відмінностей при оцінці показників фагоцитозу у хворих з різними субтипами ЮІА також не відмічено.
Але при різних варіантах перебігу ЮІА виявлені інші імунологічні особливості. Так, для дітей з системними варіантами характерним був лейкоцитоз зі значною активацією В-лімфоцитарної ланки імунної системи (суттєве збільшення вмісту В-лімфоцитів, рівня імуноглобулінів, ЦІК, виявлялися антифосфоліпідні та анти-ДНК-антитіла). Меншою мірою в них були виражені зміни клітинної ланки імунітету: зростання вмісту CD3-позитивних клітин у периферійній крові цих хворих більшою мірою відбувалось за рахунок фракції недиференційованих Т-лімфоцитів, цитолітичних Т-лімфоцитів (CD3+CD16+). Виявлена тенденція до кореляції між вмістом В-лімфоцитів та імунорегуляторним індексом, а також між вмістом В-лімфоцитів і ступенем гіперімуноглобулінемії та концентрацією ЦІК (r=+0,51 та r=+0,53 відповідно).
Вміст ІЛ-6 у сироватці крові корелював з абсолютною та відносною кількістю В-лімфоцитів у обстежених пацієнтів (r=+0,62, r=+0,78 відповідно). Крім того, у пацієнтів з системним варіантом ювенільного ревматоїдного артриту (ЮРА) відмічені більш щільні кореляційні зв’язки між рівнем ІЛ-6 та абсолютним вмістом CD3–CD19+CD5+-клітин (активовані В-лімфоцити; r=–0,81) та абсолютним моноцитозом (r=+0,79).
Вміст ключового монокіну – ІЛ-1 – у сироватці крові хворих на ЮРА також підвищувався пропорційно до активності запального процесу і у пацієнтів з високою активністю при системному варіанті перебігу сягав 22,5±3,1 пг/мл. Четверо пацієнтів з системним варіантом, в яких відмічене більше зростання вмісту ІЛ-1 проти ІЛ-6, мали певні клінічні особливості перебігу хвороби: переважання ексудативних змін у суглобах, що супроводжувалось ураженням внутрішніх органів (серця, печінки) без висипань на шкірі та лімфопроліферативного синдрому.
На відміну від хворих на системний варіант, у дітей з поліартикулярним варіантом перебігу хвороби відмічене переважання активації клітинної ланки імунної системи: спостерігався лімфоцитоз за рахунок активації Т-хелперної імунної відповіді, підвищувався вміст у крові ФНП, частіше виявлялися серопозитивність за ревматоїдним фактором та анти-ЦЦП-антитіла. У пацієнтів з І ступенем активності поліартикулярної форми ЮІА вміст ФНП дорівнював 7,55±1,16 пг/мл, а при ІІ–ІІІ ступені сягав 26,31 пг/мл. У значної частини хворих на ЮІА підвищення вмісту в сироватці крові ФНП спостерігалось одночасно з моноцитозом. Виявлені кореляційні зв’язки між вмістом ФНП та Т-лімфоцитів-хелперів (r=+0,78), ступенем моноцитозу та вмістом ІЛ-6 (r=+0,64). Збільшення Т-лімфоцитарної фракції у хворих на поліартикулярні варіанти ЮІА відмічене за рахунок диференційованих Т-хелперних клітин, проте суттєве підвищення ІЛ-1 у сироватці крові (21,2±7,3 пг/мл) спостерігалось у них лише при високому ступені активності. Виявлений також нетісний кореляційний зв’язок між вмістом ФНП у крові хворих на ЮІА та відносним вмістом активованих CD25+-Т-хелперів (r=+0,66). Оскільки ІЛ-1 сприяє активації Т-лімфоцитів, які здатні до синтезу ФНП, це замикає вадне коло автоімунного запалення при ювенільних артритах.
При олігоартикулярному варіанті суттєвих імунологічних порушень не відмічено, найчастіше лише виявляли АНА. Оцінка імунологічних показників периферійної крові у хворих на спондилоартропатії також в більшості випадків була малоінформативна. Тому потребує подальшого деталізованого вивчення імунологічний статус в цілому та цитокіновий профіль у хворих на артрити з ентезитами, особливо за відсутності інструментально доведених уражень хребта та крижових з’єднань, необхідне проведення широкого кола серологічних досліджень для виключення інших причин артропатій.
Проте однозначно трактувати виявлене підвищення або нормальні рівні цитокінів у периферійній крові неможливо, тому що цитокіни є короткоживучими та локально діючими чинниками, лише їх певна композиція в даний момент часу в даному місці сприятиме розвитку системної запальної відповіді. Оскільки суттю цитокінової моделі запального процесу є підтримання балансу про- (ІЛ-1, -2, -6, -8, -12, -18, ФНП, γ-інтерферон (ІФН-γ) та протизапальних цитокінів (розчинні рецептори до ІЛ-1, -4, -10, -11, -15, ФНП, трансформуючий фактор росту-β), то нормалізація їх співвідношення та пригнічення запалення може бути і при підвищеному рівні тих чи інших цитокінів обох груп, або, навпаки, розвиток запального процесу може відбуватися при нормальних рівнях прозапальних цитокінів за умови недостатнього ефекту їх фізіологічних антагоністів. Безумовно, доцільним є дослідження цитокінового профілю безпосередньо у вогнищі запалення (наприклад, в синовіальній рідині при ЮІА), але виявлення високої активності запального процесу в межах одного суглоба не завжди корелюватиме з загальними змінами в організмі, тому що при адекватній імунній реактивності в дитини цей процес може бути локалізованим. Саме тому необґрунтованим вважається призначення агресивного лікування дітям з олігоартритами.
Необхідно також відмітити, що, не зважаючи на наявність певних імунологічних особливостей у хворих з різними варіантами ЮІА, визначення окремих лімфоцитарних субпопуляцій, автоантитіл чи цитокінів, як і будь-яких інших біологічних маркерів, не може розглядатися як діагностично-значуще при уточненні варіанту перебігу хвороби.
Останніми роками провідні дитячі ревматологи світу зазначають: за час тривалого спостереження хворих на ЮІА дітей в значної частини з них спостерігають зміни трактування лікарями варіанту, до якого вони спочатку були віднесені. Внаслідок чого з’явилося поняття «олігоартрит, що поширюється», виявлено, що ентезит-артрити трансформуються з часом в спондилоартрити, псоріатичні артрити тощо. У деяких випадках спостерігається і сероконверсія за ревматоїдним фактором або АНА. Нині світовими науковцями визначені нові імунологічні особливості ЮІА, які потенційно дадуть змогу розгалузити його на значно більшу кількість категорій. Так, за співвідношенням ІЛ-23/ІЛ-17 деякі автори пропонують відокремлювати спондилоартропатії (Бетон Д.), за визначенням певних епігенетичних маркерів (поліморфізм 3q13, генів ІЛ-2 та ІЛ-6 та їх рецепторів) розподіляти системні артрити на субваріанти, тощо (Авчін Т.) [17].
Професором А. Мартіні на 21-му Європейському конгресі дитячих ревматологів (Белград, вересень 2014 р.) запропонований перегляд класифікації та критеріїв встановлення діагнозу ЮІА згідно з імуногенетичними особливостями, даними інструментальних методів дослідження, з урахуванням позасуглобових проявів та відповіді на лікування. Причому, на думку експертів, відповідь на лікування може залежати як від певного імунологічного варіанту перебігу хвороби, так і від генетично зумовлених особливостей метаболізму призначеного лікарського засобу [17].
Медикаментозна терапія ЮІА загалом є однією зі складних проблем сучасної дитячої ревматології. Використання ILAR-класифікації в національному Уніфікованому клінічному протоколі медичної допомоги дітям, хворим на ювенільний артрит (2012) стало підставою для першого кроку удосконалення традиційно емпіричного вибору її тактики [18].
Лікування ЮІА, як будь-якого автоімунного запального процесу, має два провідних напрями:
- пригнічення надмірної активності імунної системи;
- блокування синтезу медіаторів запалення.
У сьогоденній ревматологічній практиці загальноприйнятим є майже одночасне призначення протизапальних засобів і так званих засобів базисної терапії, котрі мають імунотропний вплив. На жаль, лікування хворих на ЮІА імуносупресивними препаратами не завжди достатньо ефективне. За даними наших попередніх ретроспективних досліджень, близько 4% пацієнтів потребували використання двох та більше засобів базисного лікування, в 15,2% випадків спостерігались небажані ефекти терапії та/або погана переносимість препаратів хворими [19].
Прогрес біології та медичної галузі наприкінці ХХ ст. суттєво розширив можливості фармакотерапії ЮІА. Була запропонована та впроваджена в клінічну практику так звана біологічна терапія – використання лікарських засобів патогенетичної дії, які блокують або імітують ефекти ендогенних біологічно активних речовин (цитокінів, їх розчинних рецепторів, ко-стимулюючих молекул, протеаз, хемокінів, компонентів системи комплементу, інгібіторів кіназ, тощо).
Ефективність протиревматичних препаратів біологічної дії, які використовують у світі з 1994 р., обумовлена їх властивостями точково блокувати ключові механізми запального процесу. Хотілося б звернути увагу на особливості використання провідних препаратів біологічної терапії у хворих на ЮІА (табл. 3).
Згідно з анотаціями до медичних засобів, що зареєстровані в Україні, показанням до призначення тоцилізумабу є системний варіант ювенільного артриту, адалімумабу та етанерцепту – поліартритичний варіант ювенільного артриту, ювенільний спондилоартрит та псоріатичний артрит. Це певною мірою суперечить Національному протоколу, в якому хворим на системний артрит у випадках недостатньої ефективності попередньої системної глюкокортикостероїдної терапії рекомендується рівнозначний вибір призначення адалімумабу або тоцилізумабу, та існуючим рекомендаціям щодо ведення ентезит-артритів та олігоартритів.
Враховуючи широке впровадження в клінічну ревматологічну практику біологічної терапії, вважаємо за корисне коротко охарактеризувати біологічні препарати, які зареєстровані в Україні для лікування ЮІА.
Етанерцепт (Енбрел, Пфайзер) був першим зареєстрований для лікування дітей з ЮІА та використовувався з цією метою в країнах Європи та США з 1998 р., в Росії – з 2009 р., на теперішній час зареєстрований в Україні. Цей препарат є генно-інженерним розчинним рецептором, що конкурентно взаємодіє з ФНП як -α, так і -β. Протягом тривалого часу використання препарат зарекомендував себе як високоефективний та безпечний засіб з низьким ризиком розвитку небажаних ефектів, у тому числі туберкульозу. Його особливістю є відсутність вторинної резистентності з можливістю переривання курсів, що зумовлено відсутністю взаємодії з рецепторами на клітинах-ефекторах [20-25]. Дозується етанерцепт у дітей по 0,4 мг/кг на введення (максимум до 25 мг/введення). Недоліком препарату є необхідність частих введень (1–2 рази на тиждень), відсутність у показаннях вказівок щодо можливості використання у хворих на увеїти.
Інфліксимаб (Ремікейд, Шеринг-Плау) є моноклональним антитілом до ФНП-α. Дозується дітям зазвичай по 3–6 мг/кг на введення за схемою: 0-, 2-, 6-й та далі кожний 8-й тиждень. Хоча в Україні він зареєстрований з 6 років, але не знайшов використання у практиці дитячої ревматології, і можливості його призначення не відображені в Національному протоколі. Рідкісне використання інфліксимабу пояснюється його відомою імуногенністю: він є химерною молекулою, яка містить до 25% мишиного білка, що суттєво підвищує ризик розвитку алергічних реакцій [26].
За даними дослідження ASPIRE відомо, що концентрація інфліксимабу в сироватці крові у дітей з ЮІА менша, ніж у дорослих при використанні аналогічних доз, а частота виявлення антитіл до інфліксимабу втричі більша при використанні низьких доз препарату, що сприяє зменшенню очікуваної ефективності терапії та підвищенню ризику розвитку небажаних ефектів, в першу чергу, інфузійних реакцій. Проводяться роботи щодо можливості запобігання синтезу нейтралізуючих антитіл шляхом призначення біологічних препаратів разом з метотрексатом [27-30].
Саме виявлена висока імуногенність інфліксимабу спонукала науковців до створення нових блокаторів ФНП. Серед них провідне місце нині посів адалімумаб.
Адалімумаб (Хуміра, Ебві) – є виключно людським рекомбінантним моноклональним антитілом, представленим аналогом молекули IgG1 до ФНП-α. Його перевагою над іншими блокаторами ФНП є відсутність утворення нейтралізуючих антитіл, доведена висока ефективність при ревматоїдному увеїті та ентезит-артритах, більш зручна схема введення та дозування: дітям з масою тіла до 30 кг призначається 20 мг підшкірно 1 раз на 2 тиж, більше 30 кг – 40 мг 1 раз на 2 тиж. Безумовним недоліком адалімумабу є висока вартість та відсутність менших разових доз препарату на фармацевтичному ринку. Позитивним є доведений невисокий ризик розвитку інфекційних процесів при використанні адалімумабу, який суттєво не відрізняється від такого при використанні етанерцепту. У дітей з ЮІА, яким призначався адалімумаб за показаннями, не було зареєстровано випадків новоутворень, туберкульозу, демієлінізуючих та вторинних автоімунних захворювань та будь-яких захворювань, що привели до смерті [31-33].
У 2011 р. рекомендації американського колегіуму ревматології (ACR) доповнені схемами лікування системних ювенільних артритів препаратами-антагоністами ІЛ-1 та ІЛ-6. Для цього було конкретизоване поняття системних проявів (лихоманка, короткочасний висип, лімфаденопатія, гепатоспленомегалія та/чи серозити). Диференційовані схеми передбачають різну тактику при трьох варіантах системних проявів (1-й – з наявністю синовіїтів, 2-й – з наявністю виражених системних проявів артриту за відсутності синовіїтів та 3-й – з синдромом гіперактивації макрофагів) [31]. Для останнього варіанту передбачене використання терапії препаратами-інгібіторами ІЛ-1 (анакінри, рилонацепту та канакінумабу), які в вітчизняному протоколі лікування ЮІА сьогодні не зазначені і в Україні не зареєстровані.
Доступним в Україні для лікування системних ЮІА сьогодні є лише інгібітор ІЛ-6 тоцилізумаб (Актемра, Ф. Хоффман-Ля Рош), котрий зареєстрований в США, країнах Євросоюзу, Росії та Україні майже одночасно – з 2011 р. Він є рекомбінантим гуманізованим (містить не більше 5% нелюдських білків) моноклональним блокуючим антитілом підкласу IgG до людського мембранного рецептора ІЛ-6. Використання при ЮІА тоцилізумабу ґрунтується на певних раніше доведених фактах: синовіоцити у хворих на ревматоїдний артрит спонтанно синтезують ІЛ-6, рівень його в суглобовій рідині та кількість таких клітин у пацієнтів з системними формами ЮІА значно вищий, ніж з іншими формами [34, 35].
Оскільки рецептори до ІЛ-6 експресуються на багатьох клітинах (Т-хелпери, макрофаги, фібробласти, ендотеліоцити, кератиноцити, клітини печінки та гіпоталамусу), то і біологічні ефекти інгібіторів ІЛ-6 в організмі численні: під їх впливом зменшується синтез гострофазових білків, зникає лихоманка, підвищується рівень інсуліноподібного фактора росту та відновлюється лінійний ріст, блокується активація остеобластів, що зупиняє деструкцію кісток, припиняється проліферація мезангіальних клітин нирок та кардіоміоцитів, що усуває прояви вісцеропатій, зменшується анемія та гіпертромбоцитоз, тощо.
На теперішній час тривають клінічні дослідження ефективності та безпечності тривалого використання тоцилізумабу при ЮІА (дослідження AMBITION). Дослідження FUNCTION довело ефективність та безпечність використання тоцилізумабу як у комбінації з метотрексатом, так і у випадку монотерапії при ранньому системному ЮІА та його перевагу над монотерапією метотрексатом. Дослідження CHERISH довело, що ефект за ACR90 вірогідно частіше досягається при використанні тоцилізумабу при поліартикулярному варіанті ЮІА [35].
Рекомендаціями EULAR 2013 р. у дорослих передбачена можливість використання монотерапії тоцилізумабом не лише в випадках неможливості прийому базисних засобів, відсутності ефекту лікування ревматоїдного артриту метотрексатом, блокаторами ФНП та ритуксимабом, але й за бажанням пацієнта отримати швидкий ефект. За даними FDA (2012), можливе використання тоцилізумабу після досягнення ремісії в меншій дозі (4 мг/кг) з більшими інтервалами між введеннями.
Враховуючи, що в низці випадків серед обстежених нами пацієнтів з системним варіантом перебігу ЮІА спостерігається суттєве зростання абсолютного вмісту В-лімфоцитів та гіперімуноглобулінемія в периферійній крові, потребує подальшого обговорення можливість використання у цієї групи хворих ритуксимабу.
Ритуксимаб (Мабтера, Ф. Хоффман-Ля Рош) є генно-інженерним химерним моноклональним антитілом до рецепторів СD20 на поверхні В-лімфоцитів. Вважається, що ефективність ритуксимабу при ревматоїдному артриті може бути обумовлена тим, що В-клітини не тільки беруть безпосередню участь у синтезі автоантитіл та прозапальних цитокінів (ІЛ-6, ФНП), але й презентують антигени Т-лімфоцитам при вторинній імунній відповіді. Оскільки CD20-молекула експресується лише на поверхні пре-В-лімфоцитів та зрілих В-лімфоцитів, а ритуксимаб зв’язує їх тільки в периферійній крові, його використання зазвичай не призводить до знищення клітин пам’яті та не сприяє розвитку тяжкого імунодефіцитного стану.
Схема дозування ритуксимабу за анотацією до препарату: 375 мг/м2 на введення у 0-, 1-, 2-, 3-й тиждень. У 2006 р. ритуксимаб був дозволений у США для лікування тяжкого ревматоїдного артриту, резистентного до інгібіторів ФНП-α, а в 2007 р. була опублікована узгоджена думка Європейських експертів про доцільність його призначення хворим на ревматоїдний артрит при наявності протипоказань до призначення інгібіторів ФНП.
На сьогодні проведено кілька контрольованих клінічних випробувань, що підтвердили високу ефективність та безпечність використання ритуксимабу у дорослих пацієнтів з ревматоїдним артритом. Деякими авторами запропоноване його призначення і в дитячій ревматологічній практиці в випадках, рефрактерних до стандартного лікування [36]. Проте в Україні він зареєстрований для використання лише з 18 років, хоча в поодиноких випадках використовувався у дітей «off-label» (поза показаннями, вказаними в інструкції). На нашу думку, досить просто можна сформулювати, чи є показання до використання ритуксимабу при системних варіантах ЮІА з неефективністю терапії тоцилізумабом: рекомендувати визначення абсолютного вмісту В-лімфоцитів та імуноглобулінів в сироватці крові та оцінити ступінь їх підвищення.
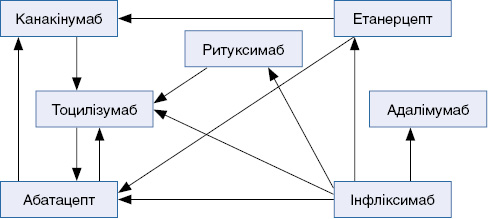
Водночас у світі тривають дослідження ефективності використання при ЮІА інших біологічних препаратів – ремікейду та абатацепту, синтезуються та вивчаються нові засоби – інгібітори ІЛ-17 (бродалумаб, іксекізумаб, секукінумаб), GM-CSF-рецептора (маврилімумаб), блокатори рецептора до ІЛ-23 (CD48 на Т-лімфоцитах; устекінумаб), продовжують розроблюватися принципи переходу з одного біологічного препарату на інший у випадках розвитку небажаних реакцій або недостатньої ефективності (рис. 2) [13, 17].
На жаль, на сьогодні більшість препаратів, наведених у цій схемі, недоступні для хворих на ЮІА в Україні. Значним здобутком педіатричної кардіоревматології країни можна вважати початок роботи Національної програми лікування ЮІА біологічними препаратами. Але її впровадження в практику дитячої ревматології ставить нові запитання перед клініцистами. В першу чергу, через нерівномірний розподіл коштів та різну захворюваність на ЮІА в різних регіонах виникає проблема відбору пацієнтів, котрі потребують призначення біологічної терапії.
На VІІ Національному конгресі ревматологів України (Київ, 2014) акцентована увага на конкретизації показань для призначення препаратів біологічної терапії у дорослих хворих на ревматоїдний артрит. За наказом МОЗ України № 263 від 11.04.2014 р., провідними серед них вказані:
- активність за DAS≥5,1 (що відповідає ІІ–ІІІ ступеню активності за загальноприйнятими критеріями);
- неадекватна відповідь на 2 базисних хворобомодифікуючих препарати (один серед яких – метотрексат).
Зазначено, що лише в поодиноких випадках препарати біологічної дії можуть бути призначені при несприятливому перебігу хвороби за відсутності попереднього лікування базисними засобами.
Між іншим, численні призначення дитячими ревматологами біологічних препаратів хворим на ЮІА в кожному обласному центрі відбуваються за різними показаннями. Про це свідчить видозмінена структура хворих, які отримують біологічну терапію, у порівнянні з вищенаведеними даними загальної популяції хворих на ЮІА. Ми пропонуємо для розгляду широким загалом дитячих ревматологів наступні критерії відбору пацієнтів:
- адекватний комплаєнс;
- уточнений діагноз (обов’язкове виключення реактивних артропатій та інших причин розвитку артриту);
- недостатня ефективність 2 та більше послідовно призначених базисних засобів;
- недостатня ефективність комбінованої терапії 2 базисними засобами (недосягнення ремісії) протягом 3 міс при початково високій активності захворювання;
- глюкокортикостероїдозалежність або глюкокортикостероїдорезистентність, неможливість уникнення прогресування небажаних ефектів у випадках системних артритів або інших варіантів артриту, якщо дітям у зв’язку з неефективністю попереднього лікування раніше були призначені глюкокортикостероїди (ГКС);
- прогресуюче двобічне ураження очей, котре потребувало (потребує) призначення системних ГКС при неефективності попередньої терапії метотрексатом та циклоспорином у хворих на олігоартрити, ентезит-артрити, поліартрити;
- залучення суглобів осьового скелету у хворих на ентезит-артрити при неефективності попередньої терапії сульфосалазином та метотрексатом;
- залучення кульшових суглобів протягом першого року хвороби, суглобів кистей чи шийного відділу хребта, навіть за відсутності попередньої терапії двома базисними засобами у хворих з поліартритами;
- швидке радіологічне прогресування захворювання (зміна рентгенологічної стадії хвороби за Штейнброкером протягом року);
- відсутність активного інфекційного процесу будь-якої локалізації, цитопенічного синдрому, туберкульозу, уточнений імунний статус щодо керованих інфекційних хвороб;
- відсутність у анамнезі тяжких алергічних реакцій.
Як коментар до внесення деяких пунктів хотілося б відмітити, що поширення обізнаності широкого загалу пацієнтів та лікарів щодо сучасних можливостей біологічної терапії призводить до спроб якомога раннього її використання, в тому числі в деяких випадках без достовірно уточненого діагнозу (наприклад, виключення реактивних артритів за наявності ентезопатій). Безумовно, в таких випадках завдяки потужній протизапальній дії біологічних препаратів також швидко досягається зворотна клінічна динаміка, котра надалі не відновлюється, а пацієнти продовжують тривало отримувати високовартісне лікування.
Крім того, існує певна група пацієнтів, що вже багато років отримують лікування, яке сьогодні не може бути співвіднесене з існуючим Національним протоколом. Наприклад, хворі, котрим була призначена системна ГКС-терапія при високій активності несистемних варіантів ювенільного артриту, а спроби її відміни були невдалі, діти після проведених багаторазових введень надвисоких доз ГКС тощо.
Загальноприйнятими критеріями ремісії ЮІА сьогодні вважаються:
- відсутність активних артритів, лихоманки, висипу, серозитів, спленомегалії, лімфаденопатії, активного увеїту, підвищення ШОЕ та СРБ;
- мінімалізація загальної оцінки активності хвороби хворим і лікарем;
- тривалість вранішньої скутості менше 15 хв.
Зазначені характеристики хвороби мають спостерігатися у пацієнта протягом 6 міс при отриманні лікування (медикаментозна ремісія) та 12 міс без лікування (безмедикаментозна ремісія).
Основними завданнями лікування хвороби залишається ліквідація її клінічних проявів (перш за все суглобового синдрому), запобігання прогресуванню (ураження внутрішніх органів, розвитку амілоїдозу), деструкції суглобів та ускладнень терапії.
Професор J. Smolen [17] зазначає, що провідною метою лікування ЮІА нині є досягнення повного контролю над хворобою, для чого рекомендує ранню оцінку ефективності терапії (вже через 3 міс після початку лікування). Провідними шляхами її підвищення він вважає своєчасну оптимізацію дози базисних хворобомодифікуючих засобів, призначення ГКС лише короткими (до 3 міс) курсами в низьких дозах, віддавання переваги інтраартикулярному їх введенню і своєчасну адаптацію терапії – більш раннє призначення засобів біологічної дії – протягом 3-6 міс після початку лікування.
Більш раннє призначення терапії сприяє модифікації задач лікування ЮІА: серед них вже розглядається запобігання порушенням фізичного розвитку, профілактика уражень очей та внутрішніх органів, доклінічна візуалізація синовіїту, досягнення ремісії в більш короткий термін (4 тиж), скорочення тривалості використання біологічних препаратів (6 міс) за рахунок їх раннього призначення та індивідуального вибору мішені.
Тому останніми роками в світі проводиться багато робіт щодо визначення загального прогнозу перебігу ЮІА для вибору початкової тактики лікування. Загальновизнано, що формуванню стійкої клінічної ремісії сприяють швидка нормалізація імунологічних показників на тлі раннього призначення терапії та збереження функції опорно-рухового апарату [37–39]. Несприятливими чинниками вважають виявлення певних генетичних маркерів, персистенцію лабораторних ознак автозапальної відповіді, недиференційований характер артриту. Значні досягнення в лікуванні ювенільних артритів сприяли тому, що протягом останніх десятиліть відмічене зменшення числа дорослих хворих з III—IV функціональним класом за Штейнброкером (якщо у 1966 р., за A.L. Laaksone, серед пацієнтів, що хворіють понад 15 років, було приблизно 48% таких пацієнтів, у 1991 р., за J.E.Levinson, – 17%, на теперішній час, за B. Flato, вони майже не виявляються).
Запобігання розвитку деструкції суглоба можливе лише на початковій стадії хвороби. Тому раннє застосування таргетних препаратів суттєво підвищує ефективність лікування, хоча і унеможливлює уточнення доцільності їх призначення.
У зв’язку зі збільшенням виживаності та подовженням загальної тривалості життя дітей з ЮІА виникає низка нових проблем, що формуються у таких пацієнтів у дорослому віці: в значної частини з них виникають труднощі з вибором подальшої лікувальної тактики, близько половини потребують ендопротезування [39]. Найчастіше інвалідизуються пацієнти з системними артритами, вони ж мають більшу масу та менший зріст внаслідок попереднього тривалого прийому ГКС, що сприяє зростанню числа коморбідних патологій.
Шляхом ретроспективного аналізу даних клінічного реєстру відділення хвороб сполучної тканини у дітей ДУ «ІПАГ НАМНУ» виявлено, що безперервно-рецидивний перебіг хвороби з деструкцією суглобів спостерігається у половини хворих на системні варіанти (тобто близько 10-15% серед усіх хворих на ЮІА) та у пацієнтів з серопозитивним поліартритом (ще 7–10% пацієнтів), у випадках з раннім ураженням осьового скелету при ентезит-артритах (не більше 1% усіх пацієнтів з ЮІА) та при рецидивних увеїтах у дітей з АНА-позитивними олігоартритами.
Додаючи до них пацієнтів з неефективністю або неможливістю продовження базисної терапії (близько 10%) та розвитком стероїдорезистентності або стероїдозалежності, можна припустити, що близько третини пацієнтів з ЮІА потребують корекції терапії з використанням біологічних препаратів. Такі дані дають змогу розрахувати умовну структуру пацієнтів, яким необхідне призначення біологічних препаратів: близько половини – системні артрити, серед інших близько 35–40% – поліартрити, лише решта (до 10–15% загалом) – олігоартрити з увеїтом та ентезит-артрити. Враховуючи зазначені вище дані офіційної статистики МОЗ України, потреба у біологічній терапії може сягати до 800 пацієнтів з ЮІА в Україні, з них приблизно одній половині необхідні інгібітори ІЛ-6 та ІЛ-1, а іншій – інгібітори ФНП.
Оскільки основною метою удосконалення лікування ювенільних артритів на теперішній час залишається пошук можливостей персоніфікації терапії, все більше використовуватиметься в клінічній практиці саме індивідуально обрана біологічна терапія.
Незважаючи на те, що визначення вмісту прозапальних цитокінів не є патогномонічною ознакою ЮІА (так, дослідження останніх років виявили у хворих на пневмонію, тонзиліти та інші запальні захворювання підвищення вмісту саме прозапальних цитокінів ІЛ-1, -6 у крові [40–43]), при вирішенні питання про доцільність призначення таргетної протизапальної терапії у дитини з уточненим діагнозом дослідження цитокінового профілю та інших імунологічних показників, на нашу думку, буде вкрай корисним для вибору тактики лікування. Причому, спираючись на зазначені вище кореляційні взаємозв’язки між показниками функціонування імунної системи, при неможливості виконати дослідження вмісту цитокінів можна враховувати оцінку інших імунологічних показників: наприклад, при виявленні суттєвого підвищення вмісту імуноглобулінів, циркуляції автоантитіл, наявності моноцитозу віддавати перевагу призначенню блокаторів ІЛ-6, при високому імунорегуляторному індексі – блокаторів ФНП.
На нашу думку, найбільш доцільним з цією метою є проведення поглибленого імунологічного дослідження кожній дитини з ЮІА та вибір індивідуальної тактики лікування з урахуванням механізмів імунотропної дії всіх призначених дитині лікувальних засобів, у тому числі імуносупресивних препаратів, ГКС та біологічних препаратів.
Чим довше використовуються препарати біологічної дії, тим чіткіше окреслюються і негативні боки такої терапії: пригнічення протиінфекційного імунітету, підвищений ризик розвитку алергічних реакцій, висока вартість лікування [34].
Вважаємо за доцільне запропонувати ретельний моніторинг хворих на ЮІА для своєчасного виявлення опортуністичних інфекцій (з обов’язковим серологічним обстеженням) та обговорити в ревматологічному суспільстві критерії припинення та терміни відновлення застосування препаратів біологічної дії при розвитку інтеркурентних інфекцій.
У зв’язку з широкою антивакцинальною компанією в засобах масової інформації в Україні велика частка дітей, у тому числі хворих на ЮІА, не щеплені планово згідно з Національним календарем, що додатково підвищує ризик розвитку в них тяжких ускладнень лікування. Необхідно ввести в практику охорони здоров’я використання рекомендацій EULAR (2011) щодо проведення вакцинопрофілактики у ревматичних хворих, у тому числі додаткової вакцинації проти пневмокока, грипу, розгляд можливостей щепити дітей від моменту встановлення діагнозу до початку лікування.
Враховуючи наявність епідемії туберкульозу в країні, неповне охоплення вакцинопрофілактикою дітей, потребує продовження вивчення і безпечність довготривалого використання препаратів біологічної дії щодо цієї інфекції. Проте, оскільки в Національному календарі щеплень залишається вакцинація проти туберкульозу (наказ МОЗ України № 551, 2014), потребує конкретизації методика курації пацієнтів, які отримують біологічні препарати при виявлення позитивної поствакцинальної реакції Манту. В цьому аспекті необхідним є подальше обговорення тактики їх міждисциплінарного спостереження, конкретизація показань до призначення антибіотикопрофілактики в разі необхідності використання біологічних препаратів.
Впровадження в практику вітчизняної дитячої ревматології високовартісної біологічної терапії за кошти держави зумовлює необхідність конкретизувати національні (регіональні) критерії щодо можливості та терміну її відміни в випадках досягнення клінічної ремісії. Можливо, доцільним є створення єдиної надвідомчої структури для врегулювання таких питань.
На завершення хотілося б відмітити, що використання препаратів біологічної дії є важливим кроком у дитячій ревматології, що дасть змогу суттєво підвищити ефективність лікування та якість життя хворих дітей та їх батьків, але в умовах сьогоденної економічної ситуації в країні необхідно створити чітку систему етапності спостереження хворих на ЮІА на підставі єдиних принципів призначення, відміни та контролю за безпечністю використання біологічних препаратів.
Література
1. Показники здоров’я населення та використання ресурсів охорони здоров’я в Україні за 2012-2013 рр. [текст] // Київ: «Поліум». – 2013 – 327 с.
2. Moore T.L. Immunopathogenesis of juvenile rheumatoid arthritis [текст] / Moore T.L. // Curr. Opinion. Rheumatology. – 1999. – Vol. 11. – P. 377-383.
3. Rooney M. Tumor necrosis factor alpha and its soluble receptors in juvenile chronic arthritis / M. Rooney, H. Varsani, K. Martin, P.R. Lombardl et al. [текст] // Rheumatol. – 2000. – Vol. 39. – P. 432-438.
4. Wei C.M. Frequency and phenotypic analysis of CD4+CD25+ regulatory T cells in children with juvenile idiopathic arthritis [text] / C.M. Wei, J.H. Lee, L.C. Wang // J. Microbiol. Immunol. Infect. – 2008. – Vol. 41. – P. 78-87.
5. Han G.M. CD4+CD25high T cell numbers are enriched in the peripheral blood of patients with rheumatoid arthritis [text] / G.M.Han, N.J. O’Neil-Andersen, R.B. Zurier, D.A. Lawrence // Cel Immunol. – 2008. – Vol. 253. – P. 92–101.
6. Mangge H. Serum cytokines in juvenile rheumatoid arthritis. Correlation with convential inflammatiom parametrs and clinical subtypes [text] / Mangge H., Kenzian H., Gallistl S. et al. // Arthritis. Rheum. – 1995. – Vol. 3. – P. 211-220.
7. Shahin A.A. Circulating interleukin-6, soluble interleukin-2 receptors, tumor necrosis factor alpha, and interleukin-10 levels in juvenile chronic arthritis: correlations with soft tissue vascularity assessed by power Doppler sonography [text] / Shahin A.A., Shaker O.G., Kamal N. et al. // Rheumatol. Int. – 2002. – Vol. 22. – P. 84-88.
8. Yokota Sh. Therapeutic efficacy of humanized anti-interleukin-6 receptor antibody in children with systemic-onset juvenile idiopathic arthritis [text] / Sh. Yokota, T. Miyamae, T. Imagawa et al. // Arthr. Rheum. – 2005. – Vol. 52. – P. 818-825.
9. De Benedetti F. Targeting in the Interleukin-6 Receptor: A new treatment for systemic juvenile idiopathic arthritis? [text] / F.De Benedetti, A. Martini // Arthritis Rheum. – 2005. – Vol. 52. – P. 687-693.
10. Woo P. Cytokines and juvenile idiopathic arthritis [text] / P.Woo // Curr. Rheumatol. Rep. – 2002. – Vol. 4. – P. 452-457.
11. Krumrey-Langkammerer M. Evaluation of the ILAR criteria for juvenile idiopathic arthritis [текст] / Krumrey-Langkammerer M., Häfner R. // J.Rheumatol. – 2001. – Vol. 28 (11). – Р. 2544-2547.
12. Multinational study of the epidemiology, treatment and outcome of childhood arthritis (EPOCA study) / [електронний ресурс] // http://www.epoca-project.eu/
13. Никишина И.П. Ювенильный артрит: клиника, диагностика, персонифицированные подходы терапии [електронний ресурс] / Никишина И.П. // Тез. НПК «Персонифицированные технологии в ревматологии», – 13-14 сентября 2013: Новосибирск. / http://niikelsoramn.ru/dlja-sotrudnikov/konferenc-tehnol-revmat/doklad-nikishinoi/.
14. Омельченко Л.І. Особливості патоморфозу та сучасного перебігу ювенільного ревматоїдного артриту (Повідомлення 1, 2) [текст] / Омельченко Л.І., Ошлянська О.А. // Здоровье Украины. – 2014. – 2014. – № 1 (28), лютий. С. 60-61. Здоровье Украины. – 2014. – 2014. – № 2 (29), лютий. С. 24-24.
15. Ошлянська О.А. Особливості патоморфозу та сучасного перебігу ювенільного ревматоїдного артриту (Повідомлення 3) [текст] / Ошлянська О.А., Омельченко Л.І., Дудка І.В.// Здоровье Украины. – 2014. – Тематичний номер «Ревматологія», вересень 2014. – С. 46-48.
16. Ошлянська О.А. Сучасні імунологічні особливості ювенільних артритів [текст] / Ошлянська О.А., Омельченко Л.І., Людвік Т.А. // Здоровье Украины. – Тематичний номер «Ревматологія», червень 2014. – С. 48-51.
17. 21st European paediatric rheumatology congress, database. [електронний ресурс] // Designed by joomlatd.com http://www.pres2014.org/index.php/general-information
18. Унифицированный клинический протокол медицинской помощи детям, больным ювенильным артритом [текст] // Здоровье Украины. – 2012. – № 4 (23).
19. Омельченко Л.И. К вопросу о болезнь-модифицирующей терапии ревматических болезней у детей [текст] / Омельченко Л.И., Ошлянская Е.А. // Здоровье Украины. – 2014. – № 1 (28), лютий. – С. 16-19.
20–42: список літератури – у редакції



![Таблиця 3. Біологічні препарати, їх мішені та наявність клінічних випробувань та реєстрації при ЮІА (за Нікішиною І.П., 2013 [13] з доповненням)](http://health-ua.com/wp-content/uploads/2015/07/Oshlyanskaya_t-3.jpg)