1 квітня, 2015
Тривале лікування – виклик медицині чи пацієнту?
 Визначення впливу комплаєнсу на ефективність тривалих курсів лікування найрізноманітніших хвороб є однією з найбільш дискутабельних тем у сучасній медицині. Останнім часом українські фахівці в галузі охорони здоров’я також приділяють пильну увагу вивченню проблеми прихильності хворих до того чи іншого методу терапії, певних лікарських препаратів, їх довіри до лікарів та медичного закладу. Власним баченням цієї проблеми з нашим кореспондентом поділився професор кафедри хірургії та урології Буковинського державного медичного університету, доктор медичних наук Валерій Іванович Зайцев.
Визначення впливу комплаєнсу на ефективність тривалих курсів лікування найрізноманітніших хвороб є однією з найбільш дискутабельних тем у сучасній медицині. Останнім часом українські фахівці в галузі охорони здоров’я також приділяють пильну увагу вивченню проблеми прихильності хворих до того чи іншого методу терапії, певних лікарських препаратів, їх довіри до лікарів та медичного закладу. Власним баченням цієї проблеми з нашим кореспондентом поділився професор кафедри хірургії та урології Буковинського державного медичного університету, доктор медичних наук Валерій Іванович Зайцев.
Комплаєнc (від англ. compliance) – своєрідний показник прихильності хворої людини до медикаментозної терапії, який в ідеалі має досягати 100%. Хоча при будь-якому хронічному захворюванні та довготривалому лікуванні це малоймовірно. Вважається оптимальним, якщо комплаєнc становить 80%. Майже кожен лікар у власній практиці стикався з пацієнтами, змученими болем, що триває роками, дає рецидиви і не піддається лікуванню, незважаючи на те, що хворі пройшли всі курси терапії та отримали необхідні препарати і процедури. Іноді довготривалий біль навіть змінює психіку людини. Перш ніж звернутися до хірургічних методів боротьби з хворобою, які іноді здаються як медику, так і пацієнту останньою можливістю, слід поцікавитися, чи виконував хворий рекомендації щодо режиму лікування, чи свідомо ставився до терапії? Причому це стосується не лише призначених препаратів, а й відвідування поліклініки, способу життя, довіри до медиків та до медицини.
Відомий британський хірург Еверетт Куп цілком справедливо зазначив, що навіть найефективніші препарати не подіють на пацієнта, якщо він їх не прийматиме.
На жаль, комплаєнc – той фактор, який першим впливає на тривалість та ефективність лікування і яким не можна зневажати насамперед при лікуванні різних хронічних хвороб (таких як гіпертонічна хвороба, цукровий діабет (ЦД) та інші ендокринні захворювання), у стоматології, а також у випадку патології нирок та органів сечовивідної системи. Сучасні дослідження показують, що комплаєнc у питанні використання ліків при терапії ЦД не перевищує 60%, при лікуванні астми та гіпертонії – 40%. Ще менше комплаєнc виявляється у дотриманні загального режиму, дієти (до 30%). Тобто тільки один з трьох пацієнтів буде дотримуватися лікарських рекомендацій тривалий час. Цікаве дослідження було проведено стоматологами: більше 17% хворих на пародонтоз не погодилися вчасно почати терапію, 11% пацієнтів не закінчили курс лікування, майже 21% після закінчення первинного курсу не з’явилися вчасно до свого лікаря. Тобто 49% учасників не отримали адекватного лікування через поганий комплаєнс.
Результатом цього стає недостатнє або невчасне лікування захворювання, дострокове його припинення, що завдає шкоди як самому хворому, так і системі охорони здоров’я загалом. Приміром, до 50% випадків декомпенсації серцевої недостатності є наслідком невиконання пацієнтами медичних вимог. За статистикою США, до 12% усіх госпіталізацій пов’язані з тим, що хворі неправильно або взагалі не приймають ліки. Ця ж проблема стає в наші дні однією з головних причин рецидиву різних хронічних захворювань, у тому числі в сфері урології та нефрології. В Україні існують поодинокі спостереження щодо цього феномену, приміром торік було проведено одне з небагатьох досліджень комплаєнсу хворих на серцево-судинні та неврологічні розлади. Згідно з результатами опитування 62,63% українців відзначили високий рівень довіри до свого лікаря, 22,89% – помірний і 14,46% – низький (Шестопалова Л.Ф., 2013). На перший погляд, непогані цифри, але, не дивлячись на високий рівень довіри, пацієнти не дотримуються рекомендацій лікарів.
На сьогоднішній день Всесвітня організація охорони здоров’я розглядає майже 250 факторів, які так чи інакше зумовлюють ставлення хворих до дотримання режиму терапії, призначеного лікарем (табл.).
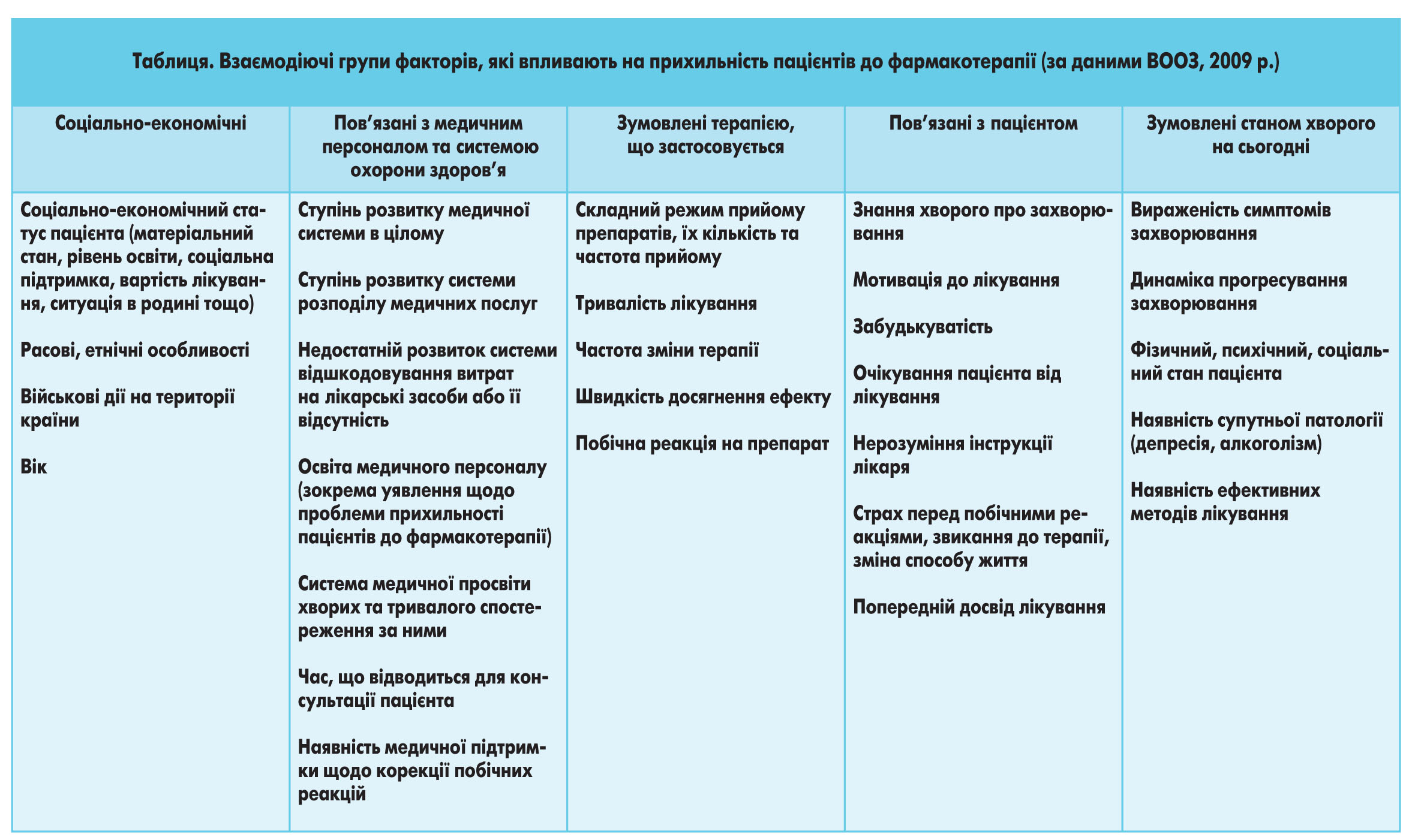
Спостереження доводять, що комплаєнс знижується через тривалість захворювання, неефективність попереднього лікування, психологічні зміни пацієнта, недовіру та складність доступу до лікаря, незадоволеність візитами до клініки, скрутний фінансовий стан пацієнта. Суттєво знижує рівень комплаєнсу тимчасова відсутність скарг на біль. Якщо пацієнта мало що турбує або взагалі нiчого не турбує, то він буде гірше дотримуватися лікарських рекомендацій тривалий час. Так само й під час профілактичного лікування, при якому комплаєнс не перевищує 20%. У той же час треба відзначити, що такі фактори, як стать, рівень освіти, раса та сімейний стан пацієнтів, не впливають на їх прихильність до лікування.
Терапевтичний альянс – запорука успіху
Одним з найбільш важливих факторів є рівень довіри до лікаря, особливо у випадку хронічних захворювань, коли лікар спілкується з пацієнтом тривалий час. Запропоновано навіть термін «терапевтичний альянс», який характеризує тип співпраці лікаря та пацієнта (Шестопалова Л.Ф.). Основними типами співпраці є партнерський, емпатійний, регламентувальний, формальний, дистантний. Партнерський – це коли лікар та хворий разом вирішують принципи підходу до курсу та тривалості лікування. Лікар при цьому розуміє емоційний стан свого пацієнта і готовий надати допомогу, що стимулює готовність, вмотивованість лікування з боку хворого. Найкращий результат отримують саме у випадку партнерської співпраці і, навпаки, при дистантному варіанті ризик того, що пацієнт не буде адекватно лікуватись, найбільший.
Виходячи з власного досвіду, важливими елементами підвищення комплаєнcу є повага лікаря до пацієнта і рівноправність у взаємовідносинах – це підвищує готовність хворого до лікування.
Слід сформувати адекватне уявлення про хворобу, зобразити хворому «внутрішню її картину», яка б підходила під психотип пацієнта. Розроблено навіть спеціальні психологічні методики, такі як когнітивне втручання (Compliance Therapy, R. Kemp, A. David), методика оцінки довіри-недовіри в системі відносин лікар-пацієнт (Шестопалова Л.Ф., 2013). Окрім довіри до лікаря та медичного закладу, комплаєнс значно залежить від ступеня вмотивованості пацієнта. Чим він вищий, тим ретельніше хворий буде дотримуватися терапевтичних рекомендацій. Пацієнта потрібно запевнити про необхідність закінчення повного курсу лікування, попередити про відсутність швидкого ефекту від терапії, роз’яснити різницю між «не болить» і «вилікувався», а також переконати, що в разі недотримання лікарських рекомендацій можливі серйозні ускладнення, про які він повинен знати. Особливо важливою, як на мене, є необхідність роз’яснення можливих наслідків, коли пацієнт припинить курс лікування передчасно, щоб він міг узяти на себе частину відповідальності за результат. Ефективним прийомом є залучення хворого до розробки методики та графіку лікування. Стимулюйте участь пацієнта в процесі терапії: дайте можливість проявити якусь ініціативу. Наприклад, спробуйте скласти разом з ним його власну методику лікування, тривалості курсу і т.д.
Кожен лікар мусить бути трішечки психологом
Важливе завдання лікаря – стимулювати у хворого підвищення готовності лікуватися, допомогти змиритися з певними моментами, які не вдасться повністю вилікувати. Особливо це стосується тих пацієнтів, які тривалий час і неефективно лікуються. Робота з такими хворими має свою специфіку, іноді з ними дуже важко працювати і потрібне втручання психолога.
Затрати часу також впливають на ставлення пацієнтів до процесу лікування. Якщо час перебування в клініці тривалий, то комплаєнс знижується. Ну і, звичайно, не забувайте про ефективність призначених препаратів. Особливо обережно слід поводитися з призначенням генериків, тим паче, що в аптеці сьогодні можуть запропонувати зовсім інший препарат, ніж той, що призначено лікарем. Слід застосовувати різні форми введення ліків, при необхідності змінювати їх періодично, щоб пацієнт довше приймав ліки. Необхідно мати на увазі, що в більшості випадків у старших пацієнтів комплаєнс вищий, ніж у молоді.
Окрім таких непростих для реалізації порад, комплаєнс залежить і від елементарних речей, на які лікарі іноді навіть не звертають уваги. Приміром, нерозбірливий почерк лікаря, виписка ліків на шматках паперу тощо. Не потрібно виписувати рецепти похапцем, на якомусь клаптику паперу, так що не тільки провізор, а й ви особисто через кілька днів його не прочитаєте. Тому я б порадив видавати пацієнту друковані та чітко написані приписи ліків, а також намагатися призначати не більше 3-4 препаратів. Крім того, спробуйте порахувати кількість таблеток, які пацієнту необхідно випити за добу або за один прийом, і поміркуйте над тим, чи виконували б ви самі такі рекомендації? Слід зважати й на кратність прийому ліків: статистика свідчить, що за умови прийому препарату один раз на день комплаєнс становить 80%, два – 70%, три – 60% і чотири – лише 30%.
Кому роками дошкуляє біль
Одним з яскравих прикладів в урології є синдром хронічного тазового болю (СХТБ), коли біль на ділянці тазу не має очевидних причин, перш за все носить характер інфекційного ураження та іншої патології певного органу. Слід враховувати, що у таких пацієнтів часто присутні ускладнення, коли біль супроводжується негативними поведінковими та сексуальними проявами, а також дизурією, шлунково-кишковими та гінекологічними розладами, що маскують його і не дають можливості розпізнати істинну причину захворювання.
Часто такі пацієнти вже пройшли тривалу комплексну терапію, результати якої не були задовільними. У хворих спостерігалися зміни психіки, викликані попереднім неефективним лікуванням. Чому в таких пацієнтів достатньо низький комплаєнс? Насамперед, через тривале лікування. На жаль, одного курсу тривалістю 10-15 днів замало для їх одужання. Потрібен довший час, як правило, місяці, а то й роки. За класифікацією Європейської асоціації урологів (ЄАУ) головними видами СХТБ є простатичний, міхуровий, калитковий біль, кожний з яких, відповідно, має власні характеристики. Наприклад, якщо це простатичний біль, то він, як правило, триває більше трьох місяців і посилюється при пальпації простати. Це базові диференційні ознаки такого болю, які можуть служити для його діагностування за умови відсутності доведеного запалення. Хоча частіше це не єдині ознаки. Крім того, присутність бактерій в простаті натепер не вважається однозначною причиною СХТБ.
Серед препаратів, які рекомендовані ЄАУ, слід вказати наступні. По-перше, необхідно призначати оригінальні α-адреноблокатори, які зменшують симптоматику в 1,7-1,8 раза і які дещо недооцінюються лікарями (бо вони звикли призначати їх у випадку дизурії).
Дослідження показали, що оригінальні α-адреноблокатори зменшують не лише дизурію, а й біль та покращують якість життя.
По-друге, рекомендуються антибіотики: фторхінолони протягом 4-6 тиж. Але при їх застосуванні спостерігаються певні проблеми з переносимістю, до того ж фторхінолони не завжди діють на атипові організми, які в наших реаліях зустрічаються досить часто. Окрім цього, щороку зростає резистентність мікроорганізмів до цієї групи препаратів, що потребує моніторингу чутливості до них. Як інший варіант вказуються препарати групи тетрацикліну (за умови підозри на внутрішньоклітинні патогени). Дещо дивує відсутність у рекомендаціях макролідів, якi ефективно діють якраз на атипові мікроорганізми та добре переносяться. По-третє, в традиційних рекомендаціях зазначено нестероїдні протизапальні засоби, а також фітопрепарати (квітковий пилок, кверцетин). Ботулотоксин також згадується, його можна використовувати при виражених дізуричних розладах, коли значно знижена ємність сечового міхура і інші препарати не допомагають.
По-четверте, застосовують фібринолітик пентозан полісульфат, який, на жаль, не зареєстровано в Україні, але він присутній в рекомендаціях ЄАУ. Міорелаксанти (діазепам, баклофен) – препарати, які в Україні мало застосовують, а то й зовсім не використовують при лікуванні СХТБ. Але спільно з невропатологами вдалося з’ясувати, що важковиліковний біль на ділянці тазу може виникати внаслідок спазму м’язів, зокрема грушеподібного, який взагалі мало хто бере до уваги. Тому в таких ситуаціях, коли багатомісячне лікування не дає результату, після консультації невропатолога можна застосувати міорелаксанти, які можуть зменшити біль.
Поки що маємо мало даних з психологічної терапії та фізіотерапії під час лікування СХТБ, викликаного урологічними причинами. Але коли в пацієнта вже помітні зміни психіки, щоб йому допомогти, не завадять і ці методи. Як не дивно це виглядає у стандартному лікуванні СХТБ, але свої позитивні результати приносить застосування опіоїдів. Звичайно, коли випадки дуже важкі та застарілі. Не рекомендується використовувати алопуринол i прегабалін, бо вони не дають доведеного результату при даному захворюванні.
Якщо ж розглядати проблему СХТБ крізь призму комплаєнсу, то слід перш за все починати з адекватної та всебічної діагностики для з’ясування його можливої причини. Безумовно, тільки досвідченому фахівцю слід братися до лікування таких пацієнтів – це не варіант для початківців. Як правило, такі хворі вимагають досить тривалого часу для консультування, особливо при першому візиті. Тому лікар має бути готовий цей час витратити, інакше одразу краще відправити хворого до іншого спеціаліста. Правильно зроблений перший крок для таких пацієнтів та загалом для ефективного подальшого лікування є надзвичайно важливим. Я б радив у важких випадках призначати консультації у суміжних спеціалістів, щоб не пропустити можливої причини болів. При визначенні тактики лікування слід максимально пояснити хворому, що і навіщо ви пропонуєте, зазначити ваші реальні можливості – тобто, визнати, що повного виліковування не завжди вдається досягти (сформувати адекватну картину захворювання). Необхідно також наголосити на тривалості лікування, що зменшить можливість передчасного його припинення, якщо, приміром, через 2 тиж не буде вражаючого результату. Крім того, слід уникати одночасного використання великої кількості препаратів, а особливо тих, що вимагають прийому 4-6 таблеток чи капсул на добу. Можна розбити курс лікування на декілька етапів, що краще сприймається та переноситься пацієнтом. Ну а загалом, лікарю у випадку терапії пацієнтів з СХТБ необхідно самому бути психологічно та організаційно готовим до неодноразових та тривалих візитів, без чого лікування навряд чи буде ефективним.
Підготував Антон Пройдак


