27 вересня, 2015
Некротизирующий фасциит — ургентное состояние в медицине («Чтобы поставить правильный диагноз, нужно вовремя о нем вспомнить!»)

Некротизирующий фасциит (fasciitis necrotisans) — представитель большой группы хирургических инфекций мягких тканей, морфологическую основу которого составляет прогрессирующий некроз поверхностной фасции (fascia superficialis) и подкожной жировой клетчатки (tella adiposa subcutanea), а клиническое течение отличается особой тяжестью и сопровождается высокой летальностью.
Впервые клиническая картина заболевания была описана американским военным врачом Joseph Johns в 1871 году и названа им «госпитальная гангрена». Почти век спустя, в 1952 году B. Wilson вводит в медицину термин «некротизирующий фасциит» на основе обнаруженного у пациентов патогномонического признака — некроза поверхностной фасции.
Данная работа является обращением к широкой врачебной аудитории коллег ургентной медицины и скорой медицинской помощи, от правильных действий которых зависит жизнь человека, заболевшего некротизирующим фасциитом (НФ), ибо это одно из самых экстремальных хирургических состояний, требующее ранней диагностики, срочной операции по витальным показаниям и проведения интенсивных терапевтических мероприятий (ведь скорость распространения некроза достигает 2,5 см в час!) [22].
Согласно предложенной D.H. Ahrenholz в 1991 году четырехуровневой классификации инфекций мягких тканей НФ относится к третьему уровню глубины поражения и патоморфологически демонстрируется развитием некроза поверхностной фасции (табл. 1) [18, 19].
Таблица 1. Классификация хирургической инфекции мягких тканей по D.H. Ahrenholz
|
Уровень поражения |
I |
II |
III |
IV |
|
Патологический топус |
Кожа |
Подкожная клетчатка |
Поверхностная фасция |
Мышцы и глубокие фасциальные структуры |
|
Заболевания |
Рожа Эризипелоид Фурункул Фурункулез |
Абсцесс Карбункул Целлюлит Гидраденит |
Некротизирующий фасциит |
Пиомиозит Инфекция мышечных футляров Мионекроз |
В США ежегодно регистрируются до 1500 случаев НФ, в Англии — до 500. Нарастающую заболеваемость можно объяснить следующими фактами:
- увеличением числа людей, страдающих сахарным диабетом, которые значительно чаще подвержены риску развития некротизирующих инфекций мягкотканевых структур;
- появлением более вирулентных штаммов Streptococcus pyogenes;
- старением населения планеты, так как пожилые люди более подвержены инфекциям с развитием некротического процесса [4, 9].
Основные факторы риска, способствующие развитию НФ, по убывающему значению представлены в таблице 2 [1-9].
Таблица 2. Факторы риска для развития некротизирующего фасциита
|
Возраст >60 лет |
|
Иммуносупрессивное состояние |
|
Сахарный диабет |
|
Кахексия |
|
Продолжительный прием глюкокортикостероидов |
|
Травма |
|
Внутривенное введение наркотиков |
|
Алкоголизм |
|
Ожирение II–III степени |
|
Хронические заболевания в стадии субкомпенсации |
|
Заболевания периферических сосудов |
|
Злокачественные опухоли |
Входные двери для инфекционного агента и для запуска патофизиологического механизма НФ чаще всего являются: ссадины, потертости, царапины, проколы, раны (в том числе операционные), хирургические манипуляции (например, лапароскопия), а также гнойные заболевания любого органа. Описаны случаи развития НФ после лапароскопии, гастроскопии и торакотомии. Довольно велик риск развития некротического инфекционного процесса у пациентов с перитонитом [1-9].
В этиологическом плане НФ может быть как моно-, так и микст-инфекция; согласно этому различаются 4 его типа (табл. 3) [23].
Таблица 3. Этиологическая классификация некротизирующего фасциита
|
Тип НФ |
Микробный агент |
|
I |
Полимикробный — микст-инфекция |
|
II |
Мономикробный — Streptococcus pyogenes |
|
III |
Мономикробный — при укусах рыб и других обитателей морей и океанов |
|
IV |
Грибковая инвазия при пациентах с иммунной недостаточностью |
Наиболее частыми возбудителями НФ являются Streptococcus pyogenes и Staphylococcus aureus. При бактериологическом изучении биологического материала чаще всего обнаруживается сочетание аэробов с анаэробами. Среди строгих анаэробов наибольшее значение имеют бактероиды, а среди аэробов — β-гемолитический стрептококк группы А и энтеробактерии (табл. 4) [24].
Таблица 4. Основная микрофлора патологического очага
|
Грамположительные |
Грамотрицательные |
|
Streptococcus pyogenes |
Escherichia coli |
|
Staphylococcus aureus |
Enterobacter species |
|
Staphylococcus epidermidis |
Pseudomonas species |
|
Peptostreptococcus species |
Proteus species |
|
Peptococcus species |
Serratia species |
|
Eubacterium species |
Bacteroides species |
|
Clostridium species |
Pseudomonas aeruginosa |
|
Смешанная грамположительная флора |
Смешанная грамотрицательная флора |
Примерно у 20% больных НФ установить источник инфекции и путь инфицирования не удается. В таких случаях принято говорить об идиопатическом некротизирующем фасциите [9].
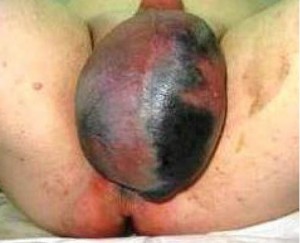
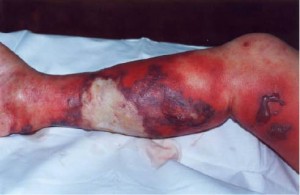
Топография поражения НФ чрезвычайно разнообразна. Любая область человеческого тела может оказаться пораженной. Однако наиболее часто некротические изменения локализируются в области конечностей, туловища (передняя и боковая стенка живота), ягодичной области, наружных половых органов и промежности (гангрена Фурнье является клинической разновидностью некротизирующего фасциита с генитальной топографией) (рис. 1) [1-9, 11-14, 17].
Клинически НФ характеризируется внезапным началом с быстро развивающими явлениями интоксикации. Первый признак заболевания — внезапно появившаяся боль в месте поражения, постоянно нарастающая и ничем не инициирована. Мягкие ткани становятся отечными, а надлежащий наружный покров слегка окрашивается, формируя эритемную макулу неинтенсивного цвета. Развивается лихорадка с повышением температуры тела до высоких фебрильных (39-40°С) и даже гиперпиретических (выше 40°С) значений, которая характеризируется большими суточными амплитудами [1-9, 12-17].
Интоксикационный синдром клинически манифестируется сильной головной болью, головокружением, общей слабостью, тошнотой, рвотой, бессонницей, отсутствием аппетита, заторможенностью [9, 13, 17].
Со стороны сердечно-сосудистой системы наблюдаются тахикардия и снижение артериального давления, со стороны дыхательной — тахипноэ, со стороны пищеварительной — парез кишечника, развитие острых язв и кровотечение из них, со стороны мочевыделительной системы — олигурия и гематурия [9, 17].
При осмотре пациента в области поражения обнаруживается припухлость мягких тканей, эритемная макула неяркой окраски, возможна геморрагическая сыпь или формирование булл с геморрагическим содержимым (рис. 2).
Пальпаторно инфекционно-воспалительный топус сильно болезнен, причем очень часто удается обнаружить подкожные крепитации. Регионарного лимфаденита либо лимфангоита нет [9, 17, 20, 25].
Компендиально клиническая семиотика НФ представлена в таблице 5 [9, 13, 17, 25].
Таблица 5. Ранние и поздние клинические проявления некротизирующего фасциита
|
Ранние клинические проявления НФ |
Поздние клинические проявления НФ |
||
|
Локальные симптомы |
Системные симптомы |
Локальные симптомы |
Системные симптомы |
|
Эритемная макула неинтенсивной окраски |
Высокий фебрилитет |
Окраска наружного покрова становится бронзовой или цианотичной |
Гипотензия |
|
Отечность мягких тканей |
Тахикардия |
Индурация мягких тканей. Крепитации |
Выраженная дегидратация |
|
Выраженная боль |
Тахипноэ |
Формирование булл с геморрагическим содержимым |
Развитие синдрома инфекционно-токсического шока |
|
Крепитации |
Развитие некроза наружного покрова и подлежащих мягкотканевых структур |
Сепсис |
|
|
Полиорганная недостаточность |
|||
Основные клинико-лабораторные изменения у больных некротизирующим фасциитом представлены в таблице 6 [9, 21].
Таблица 6. Клинико-лабораторные изменения при НФ
|
Вид анализа |
Типичные данные |
|
Общий анализ крови (ОАК) |
Лейкоцитоз >14×109/л Гемоглобин <100 г/л Тромбоцитопения |
|
Биохимический анализ крови (БХК) |
Высокий уровень С-реактивного белка (CRP) Креатинин >176 ммоль/л Повышенный уровень мочевины Гипопротеинемия Гипоальбуминемия Повышение уровня лактата >1,89 ммоль/л |
|
Сывороточный уровень электролитов |
Натрий <135 ммоль/л Гипокальциемия |
Параклинические методы обследования пациента способствуют правильной постановке диагноза. При обзорной рентгенографии мягких тканей обнаруживается наличие свободного газа. Компьютерная томография указывает на асимметрическое утолщение поверхностной фасции с поражением подкожной жировой клетчатки и наличии свободного газа, располагающегося на протяжении фасции, а магнитно-резонансная томография четко указывает на утолщение поверхностных фасциальных структур [9].
Врач ургентной медицины и скорой медицинской помощи должен знать и помнить диагностические критерии НФ: внезапное начало, сильная боль в зоне локализации патологического очага, высокофебрильная температура тела, признаки общей интоксикации, тахикардия, тахипноэ, артериальная гипотензия и характерные местные признаки (эритемная макула неинтенсивной окраски, отечность подлежащих мягких тканей, выраженная боль, крепитации). Регионарный лимфаденит и лимфангоит не обнаруживаются [9, 13, 17].
Требуется срочная госпитализация пациента в хирургический стационар многопрофильного учреждения с наличием отделения хирургической реанимации, а еще лучше — в центр со специализацией по лечению сепсиса, ибо доминирующим, определяющим прогноз является экстремальное состояние, обусловленное тяжелым сепсисом и септическим шоком. Во время транспортировки больного может возникнуть необходимость гемодинамической поддержки посредством инфузий водно-солевых растворов и гормональных препаратов, а при нарушении внешнего дыхания — эндотрахеальная интубации с обеспечением вспомогательного дыхания.
Таков алгоритм диагностического поиска и действий врача скорой медицинской помощи на догоспитальном этапе при подозрении (а это много значит) на жизнеугрожающее заболевание, относящееся к категории неотложной хирургии, которое называется некротизирующий фасциит [9, 13, 17, 20, 25].
В дифференциально-диагностическом плане очень важно отличать НФ от рожистого воспаления (табл. 7) [9, 10, 25].
Таблица 7. Дифференциальный диагноз рожистого воспаления и некротизирующего фасциита
|
Признак |
Рожистая инфекция |
Некротизирующий фасциит |
|
Пол |
Чаще женский |
Чаще мужской |
|
Возраст |
Старше 50 лет |
Старше 60 лет |
|
Микробиология очага |
Streptococcus pyogenes |
Streptococcus pyogenes, Staphylococcus aureus, E. coli, Enterococcus и др. |
|
Топография |
Нижняя конечность, лицо |
Конечности, туловище, наружные половые органы (гангрена Фурнье) |
|
Характеристика топуса |
Эритемная макула ярко-красного цвета с четкими фестончатыми краями («языки пламени») и приподнятыми границами («пограничный валик») — эритематозная форма, на которой могут располагаться буллы с серозным эксудатом (эритематозно-буллезная), геморрагии (эритематозно-геморрагическая) или буллезные элементы с геморрагическим содержимым (буллезно-геморрагическая рожа) |
Эритемная макула неинтенсивной окраски, отечность мягких тканей, выраженная боль спонтанно и пальпаторно, крепитации |
|
Площадь поражения |
Ограниченная |
Обширная |
|
Субъективные локальные ощущения |
Распирание |
Выраженная, нарастающая боль |
|
Скорость распространения местных изменений |
Медленная |
Очень быстрая |
|
Регионарный лимфаденит |
Часто присутствует |
Отсутствует |
|
Озноб |
Характерен |
Нет |
|
Эффективность медикаментозных назначений |
Очень высокая |
Только в сочетании с максимально ранним оперативным лечением |
|
Развитие сепсиса/ септического шока |
Не наблюдается |
Очень часто |
|
Исход |
Благоприятный |
Чаще — летальный (выше 80%) |
Безальтернативный шаг по предотвращению летального исхода — срочная, по витальным показаниям операция — некрэктомия в сочетании с антибактериальной терапией локально и системно. После проведения иссечения некротических тканей до здоровых структур необходима повторная хирургическая ревизия, которая проводится 12-24 часов после первой операции. Рана обязательно остается открытой, без наложения швов [9, 13, 17].
Системная антибактериальная терапия НФ начинается сразу после поступления пациента в стационар, а после микробиологического результата по мере необходимости она корригируется. Медикаментозное лечение ни в коем случае не отменяет хирургическое — именно оно является ведущим в терапевтическом ведении пациентов с НФ. В таблице 8 приведены основные лекарственные средства, применяемые для лечения НФ [9, 17].
Таблица 8. Медикаменты для системной терапии НФ
|
Средства I ряда |
Терапевтические альтернативы |
|
Клиндамицин (в/в 0,600 г 3 раза в сутки) или Цефотаксим (в/в 2 г 3-4 раза в сутки) или Цефепим (в/в 2 г 2 раза в сутки) или Бензилпенициллин (в/в 4 млн МЕ 6 раз в сутки) или Цефтриаксон (в/в 2 г 2 раза в сутки) Либо: Левофлоксацин (в/в 0,750-1 г 1 раз в сутки) |
При риске или доказанной MRSA:
|
Топическая терапия НФ имеет важное место в терапевтическом плане и проводится сразу после первого оперативного вмешательства (табл. 9), параллельно с системной антибактериальной терапией [17].
Таблица 9. Медикаменты для топической терапии НФ
|
Лекарственная форма |
Медикамент |
|
Растворы |
Повидон-йод р-р 1% — флак. 100 мл Повидон-йод р-р 10% — флак. 100 мл Лавасепт р-р 0,2% (Полигексанид) — флак. 100 мл Октенисепт р-р 0,1% — флак. 100 мл Мирамистин р-р 0,01% — флак. 100 мл |
|
Мази |
Диоксидин мазь 5% — тюбик 30 г Нитацид мазь 5% (Стрептоцид + 2,5% Нитазол) — тюбик 15 г Повидон-йод линимент 10% — тюбик 30 г Мирамистин мазь 0,5% — тюбик 15 г Бактробан мазь 2% (Мупироцин) — тюбик 15 г |
Необходимо восстановление и поддержка водно-электролитного и кислотно-щелочного баланса пациента, обеспечение энергетическими и пластическими субстратами и всеми необходимыми микронутриентами (витамины, микроэлементы) [9].
С целью иммунной стимуляции применяется донорская плазма (по 1 дозе через день, 5-6 раз) либо назначение иммуноглобулинов для внутривенного введения [9].
Гипербарическая оксигенация (ГБО) является хорошим дополнением основных терапевтических методов ведения больных НФ. Она способствует снижение тканевой гипоксии, нейтрализует действие эндотоксинов, усиливает функциональную активность лейкоцитов, ускоряет заживление раны, стимулирует иммунную систему и усиливает действие антибиотиков. Под действием высокой концентрации кислорода гибнут анаэробы [9, 13].
Срочность по отношению к пациентам с НФ, касается ли это диагностики или хирургического лечения, должна быть наивысшей, сравнимой со срочностью при инфаркте миокарда. И там, и здесь — развитие ишемического некроза на фоне тромбоза; и там, и здесь — угроза быстрого летального исхода; и там, и здесь — только рациональная терапия в ургентном порядке может быть надеждой, если не залогом успеха.
Список литературы
1. Гринев М.В, Будько О.А., Гринев К.М. и др. Некротизирующий фасциит // Вестн. хир. – 2005. – №1. – С. 90-94.
2. Гринев М.В, Будько О.А., Гринев К.М. и др. Некротизирующий фасциит // Вестн. хир. – 2005. – №5. – С. 115.
3. Гринев М.В, Будько О.А., Гринев К.М. и др. Некротизирующий фасциит: патофизиологические и клинические аспекты проблемы // Клинико-диагностические концепции и современные методы лечения гнойных септических осложнений. – Петрозаводск, 2005. – С. 15-17.
4. Гринев М.В., Гринев К.М. Некротизирующий фасциит в структуре хирургических инфекций мягких тканей // Амбулат. хир. – 2005. – №3. – С. 6-8.
5. Гринев М.В., Будько О.А., Гринев К.М. Некротизирующий фасциит: патофизиологические и клинические аспекты проблемы // Хирургия. – 2006. – №5. – С. 31-37.
6. Гринев М.В., Рыбакова М.Г., Гринев К.М. Синдром инфекционно-токсического шока в структуре больных некротизирующим фасциитом // Вестн. хир. – 2006. – №3. – С. 93-97.
7. Гринев М.В., Гринев К.М. Некротизирующий фасциит – экстремальная хирургическая патология // Скорая мед. помощь. – 2007. – №4. – С. 63-66.
8. Гринев М.В., Сорока И.В., Гринев К.М. Гангрена Фурнье – модель некротизирующего фасциита (Клинические и патогенетические аспекты) // Урология. – 2007. – №6. – С. 69-73.
9. Гринев М.В., Гринев К.М. Некротизирующий фасциит. – СПб.: Гиппократ, 2008. – 120 с.
10. Карашуров Е.С., Островский А.Г., Мартьянов С.Г. и др. Некротизирующий фасциит и гангренозная форма рожистого воспаления. Дифференциальная диагностика и лечение // Сибир. мед. обозрение. – 2004. – №2-3. – С. 54-58.
11. Каштальян М.А., Герасименко О.С., Околец В.П. и др. Хирургическое лечение некротических инфекций мягких тканей // Шпит. хір. – 2013. – №2. – С. 96-98.
12. Колесов А.П., Балябин А.А., Столбовой А.В. и др. Некротизирующий фасциит // Хирургия. – 1985. – №4. – С. 105-110.
13. Марина С.С., Юнгарева И.Х., Николов В.В. и др. Тежки инфекции на меките тъкани (Еризипел, некротизиращ фасциит и инфекции на диабетното стъпало) // MedInfo. – 2013. – №5. – С. 27-33.
14. Марина С., Гулева Д., Серафимова Д. и др. Кожни некрози // GP News. – 2014. – №6. – С. 5-7.
15. Шагинян Г.Г., Чеканов М.Н., Штофин С.Г. Некротизирующий фасциит: ранняя диагностика и хирургическое лечение // Сибир. мед. обозрение. – 2011. – №5 (71). – С. 55-58.
16. Штофин С.Г., Козлов А.В., Чеканов М.Н. Некротизирующий фасциит: оптимизация диагностических критериев // Бюллетень ВСНЦ СО РАМН. – 2006. – №4 (50). – С. 314-317.
17. Юнгарева И.Х., Николов В.В., Марина С.С. Некротизиращ фасциит // GP News. – 2011. – №2 (130). – С. 9-12.
18. Ahrenholz D.H. Necrotizing Soft Tissue Infections // The surgical clinic of North America. – 1988. – Vol. 68. – P. 199-214.
19. Ahrenholz D.H., Ripple J.M., Irwin R.S. et al. Necrotizing fasciitis and other infections // Intensive Care Medicine. – 2 ed. – Boston, Little, Brown, 1991. – 1334 p.
20. Bellapianta J.M., Ljungqist K., Tobin E. et al. Necrotizing fasciitis // J. Am. Acad. Orthop. Surg. – 2009. – Vol. 17, №3. – P. 174-182.
21. Colak E., Ozlem N., Kucuk G.O. et al. Laboratory Risk Indicators for Necrotizing Fasciitis and Associations with Mortality // Turk. J. Emerg. Med. – 2014. – Vol. 14 (1). – P. 15-19.
22. Rieger U.M., Gugger C.Y., Farhadi J. et al. Prognostic factors in necrotizing fasciitis and myositis: analysis of 16 consecutive cases at a single institution in Switzerland // Ann. Plast. Surg. – 2007. – Vol. 58, №5. – P. 523-530.
23. Shaikh N., Khawaiter J., Al-Thani H. Necrotizing Fasciitis: A Surgical and Medical Emergency // Surgical Science. – 2012. – Vol. 3. – P. 518-525.
24. Yuag-Meng L., Chih-Yu C., Mao-Wang H. et al. Microbiology and factors affecting mortality in necrotizing fasciitis // J. Microbiol. Immunol. Infect. – 2005. – Vol. 38. – P. 430-435.
25. Yungareva I.Ch., Nikolov V.V., Marina S.S. Necrotizing fasciitis – case report and review of the literature // Інф. хвор. – 2013. – №1 (71). – С. 101-105.