20 січня, 2017
Сучасні аспекти раціональної терапії загрозливого викидня

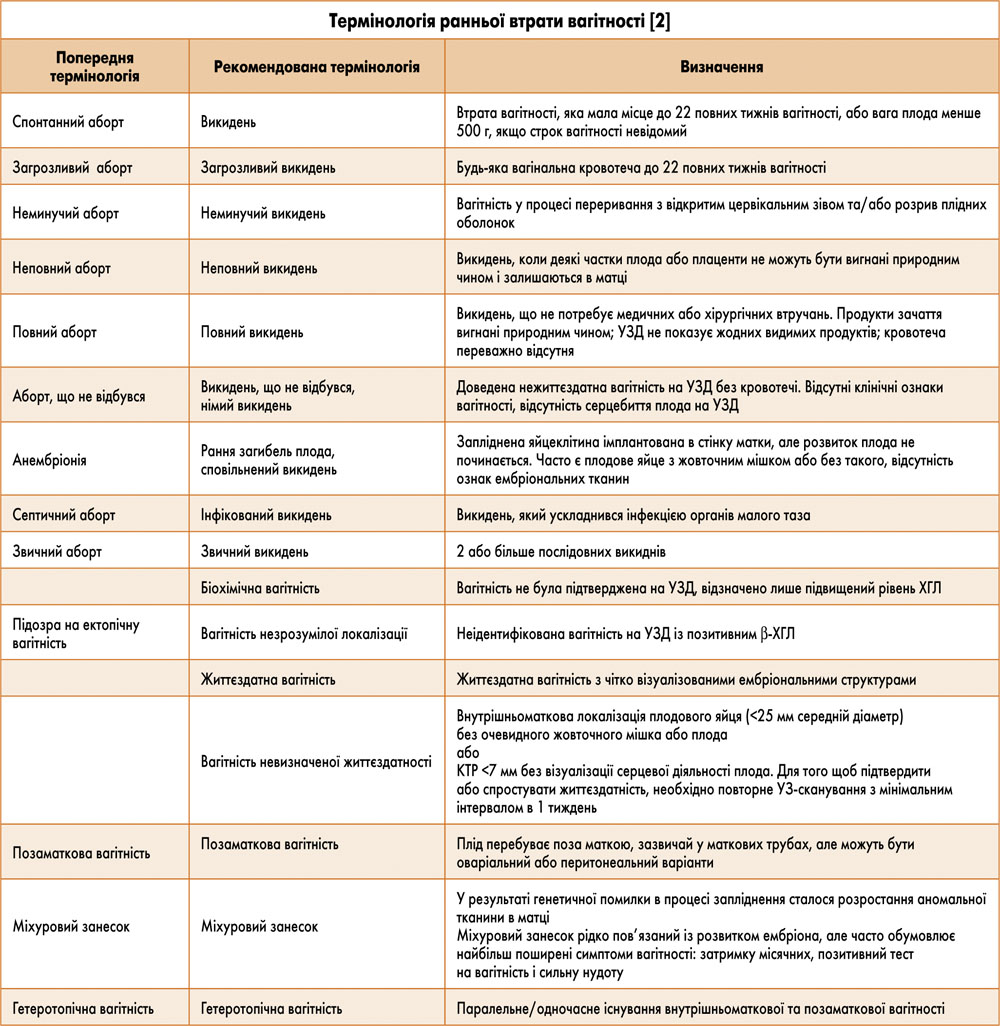
Загрозливий викидень є відносно поширеним ускладненням вагітності й спостерігається майже у 20% вагітних. Вагінальна кровотеча в першому триместрі вагітності асоціюється з ризиком подальшого повного викидня у 5,5-42,7% випадків [12]. Жінки, які відзначали кров’яні виділення у першому триместрі, за умови подальшої пролонгації вагітності мають підвищений ризик розвитку інших несприятливих перинатальних наслідків, таких як допологова кровотеча, передчасні пологи, прееклампсія, низька вага плода при народженні, та можуть потребувати допоміжних заходів під час пологів [16, 17]. До того ж жінки з одним чи повторними викиднями в анамнезі мають підвищений ризик розвитку ішемічної хвороби серця в майбутньому.
На відміну від пізнього викидня, частота втрати вагітності в першому триместрі з плином часу майже не змінилася. Значна частина субклінічних ембріональних втрат виникає внаслідок хромосомних аномалій, хоча близько 50% абортусів мають нормальний каріотип [12]. Серед чинників, які впливають на раннє невиношування вагітності, мають значення наведені нижче.
Фактори, асоційовані з викиднем та іншими ранніми втратами вагітності:
– вік матері (з віком підвищується ризик викидня);
– спорадичні хромосомні аномалії (переважно трисомії);
– вживання алкоголю (3-5 разів на тиждень);
– вживання кофеїну (дозозалежний ефект – зростання ризику при вживанні більш ніж трьох філіжанок кави на добу);
– куріння сигарет (більше 10 на добу);
– вживання кокаїну;
– материнські хронічні захворювання: антифосфоліпідний синдром, синдром полікістозних яєчників, можливо, целіакія;
– гормональні та метаболічні фактори: хвороби щитоподібної залози, неконтрольований цукровий діабет, ожиріння, гіперпролактинемія, недостатність лютеїнової фази;
– материнські інфекції: хламідії та вагінальні Ureaplasma або Mycoplasma (суперечливі дані), Listeria, сифіліс, токсоплазмоз;
– застосування лікарських препаратів під час вагітності: ітраконазол, метотрексат, нестероїдні протизапальні препарати, пароксетин, ретиноїди, венлафаксин;
– попередня рання втрата вагітності;
– аномалії статевих шляхів: вроджені аномалії матки, лейоміома, вкорочена шийка матки, внутрішньоматковий спайковий процес;
– токсини та професійні шкідливі чинники: іонізуюче випромінювання, пестициди, газоподібні анестетики;
– психологічні фактори (при звичному викидні);
– чоловічі фактори (анеуплоїдія сперми, аномальна фрагментація ДНК);
– алоімунні фактори (ембріотоксичні фактори, децидуальні цитокіни, HLA-G поліморфізм та ін.);
– лихоманка під час вагітності (підвищення температури тіла вище 37,7 °C);
– інвазивні методи пренатальної діагностики.
Фактори, які помилково пов’язують із викиднем та іншими ранніми втратами вагітності:
– повітряна подорож;
– тупа травма живота;
– використання контрацептивів до вагітності (у тому числі оральних контрацептивів, внутрішньоматкових засобів, імплантатів, сперміцидів);
– фізичні вправи (жінки продовжують вправи, що виконували до вагітності);
– вакцинація проти папіломавірусу людини (бівалентна 16/18);
– аборт у першому триместрі в анамнезі;
– сексуальна активність;
– стрес.
Початкова оцінка стану жінки з вагінальною кровотечею в ранні строки вагітності має включати визначення насамперед гемодинамічної стабільності, ступеня болю або кровотечі. Транспортування у відділення невідкладної допомоги необхідне для гемодинамічно нестабільних хворих. Важливо відзначити, що молоді жінки можуть зазнати значних втрат крові, перш ніж будь-які ознаки гемодинамічної нестабільності будуть очевидні. Найбільш імовірними варіантами діагнозу в гемодинамічно нестабільних хворих із кровотечею в ранньому періоді гестації є: перервана позаматкова вагітність, неповний викидень із «шийковим шоком» (парасимпатична стимуляція цервікального каналу аномальними продуктами може призвести до гіпотонії та брадикардії) або масивна кровотеча внаслідок викидня [6].
Алгоритм дій, якщо жінка гемодинамічно стабільна
Збір мінімальної інформації:
- перший день останньої менструації;
- тривалість і регулярність менструального циклу;
- дата першого позитивного тесту на вагітність;
- симптоми, які виникли при цій вагітності (біль/кровотеча), їхній початок;
- методи контрацепції, якими користувалася жінка;
- акушерський анамнез (особливо перебіг попередніх викиднів, які ліки використовували при цьому);
- гінекологічний анамнез (наявність безпліддя та методи його лікування, запальні захворювання статевих органів, оперативні втручання на органах малого таза).
Після отримання цих даних лікар, по-перше, має визначити час, що минув після останніх нормальних місячних, для оцінки строку гестації, по-друге, час початку кровотечі та/або болю і ступінь крововтрати. Потрібно інформувати жінок про те, що дата останньої менструації не може дати точного уявлення про гестаційний вік через мінливість менструального циклу [2].
Медичний огляд має включати наведене нижче.
Загальний огляд з оцінкою гемодинамичного статусу. Гінекологічне обстеження (огляд із застосуванням дзеркал) допомагає оцінити характер кровотечі, можливу причину її виникнення, визначити стан шийки матки і наявність або відсутність фетальної тканини у цервікальному каналі.
Використання ультразвукового дослідження (УЗД) – добре відомий і важливий метод діагностики ранніх ускладнень вагітності. Широко застосовується метод трансвагінального УЗД завдяки його високій роздільній здатності.
До порівняно недавнього часу, згідно з настановою Американського коледжу радіології, для діагностики викидня використовували такі УЗ-критерії: середній діаметр плодового яйця ≥16 мм для порожнього плодового яйця або візуалізація ембріона з довжиною ≥5 мм (куприково-тім’яний розмір – КТР) без ознак серцевої діяльності. На відміну від цього, Королівський коледж акушерів і гінекологів для діагностики викидня використовує інші УЗ-критерії: середній діаметр плодового яйця ≥20 мм або ембріон з КТР ≥6 мм без ознак серцевої діяльності. При отриманні результатів нижче цих порогових значень рекомендується повторне УЗ-сканування через 7 або більше днів [12].
Згідно з мультицентровим дослідженням J. Preisler (2015), сонографічні ознаки викидня при первинному УЗ-скануванні такі: середній діаметр плодового яйця ≥25 мм із порожнім міхуром, ембріон із КТР ≥7 мм без візуалізації серцевої діяльності; середній діаметр плодового яйця ≥18 мм без ембріона за вагітності строком >70 днів, ембріон із КТР ≥3 мм без візуалізації серцевої діяльності за вагітності строком >70 днів [5].
Також для визначення життєздатності вагітності можуть бути використані тести:
– α-фетопротеїн (АФП) – при загибелі плода його рівень зростає в 1,5-4 раза, досягаючи максимального показника через 3-4 доби;
– трофобластичний β1-глікопротеїн – рівень зменшується в 6-18 разів;
– концентрація плацентоспецифічного α1-мікроглобуліну при викидні, що не відбувся, у 2,5 раза вища за норму;
– вміст прогестерону при викидні, що не відбувся, може зберігатися на відносно високому рівні, а рівень естрадіолу різко знижується.
Жінкам із вагінальною кровотечею у першому триместрі гестації з життєздатною внутрішньоматковою вагітністю (загрозливий викидень) може бути рекомендована вичікувальна тактика в амбулаторних умовах.
Якщо жінка обирає вичікувальну тактику, їй має бути надано інформацію про небезпечні симптоми, при появі яких вагітна повинна повторно звернутися за подальшою медичною допомогою. Через 2-3 дні лікар у телефонному режимі або особисто, залежно від обставин, має дізнатися про стан жінки [12].
Постільний режим
Попри відсутність переконливих доказів на користь того, що постільний режим може вплинути на перебіг вагітності, утримання від активного способу життя протягом декількох днів може допомогти жінкам почуватися безпечніше, а отже, відчувати емоційне полегшення [12].
Медикаментозна терапія
Не доведений клінічний вплив на збереження вагітності седативних препаратів, вітамінів та їх комплексів, препаратів магнію [19].
У російському клінічному протоколі (2016) зазначена можливість застосування дротаверину гідрохлориду в дозі 40-80 мг (2-4 мл) внутрішньовенно або внутрішньом’язово [1]. Хоча спазмолітики не включені до доказової бази, даних щодо їх ефективності при загрозливому викидні немає, а також не визначена категорія безпеки їх застосування під час вагітності [10].
Немає ніяких контрольованих досліджень у вагітних жінок стосовно прийому інгібіторів фібринолізу. Проте транексамова кислота, як відомо, проходить через плаценту та з’являється в пуповинній крові в концентрації, що орієнтовно дорівнює відповідному показнику в материнській крові. При виражених кров’яних виділеннях зі статевих шляхів з гемостатичною метою використовують транексамову кислоту в добовій дозі 750-1500 мг. У разі сильної кровотечі можливе внутрішньовенне краплинне введення транексамової кислоти по 500-1000 мг на добу протягом 3 днів; при помірних кров’яних виділеннях препарат застосовують внутрішньо по 250-500 мг 3 рази на день протягом 5-7 днів [1].
Прогестерон є одним із найважливіших гормонів, який забезпечує ранню підтримку вагітності. Історично склалося так, що низький рівень прогестерону був пов’язаний із загрозою викидня та, відповідно, з вагінальною кровотечею. Висловлювалося припущення про те, що дефіцит прогестерону є причиною викидня, а не вторинним сигналом про вже скомпрометовану вагітність [3, 20].
В одному метааналізі, який включав п’ять досліджень, було встановлено зниження частоти викиднів у жінок, які отримували пероральне лікування прогестагенами (дидрогестерон) порівняно з жінками, які не отримували ніякого лікування.
M.H. Omar і співавт. (2005) виявили, що у значно більшої кількості жінок, які отримували дидрогестерон разом зі стандартною медичною тактикою (постільний режим і прийом фолієвої кислоти), вагітність пролонгувалася за 20 тижнів порівняно з жінками, яким був призначений тільки постільний режим і прийом фолієвої кислоти (p=0,037) [13].
Аналогічні результати спостерігали El-Zibdeh і співавт. (2009). Згідно з їхніми висновками, лікування дидрогестероном було пов’язано зі статистично значущим зниженням частоти викиднів порівняно з контрольною групою (17,5 проти 25% відповідно, р=0,05) [7]. Однак частота передчасних пологів, прееклампсії, затримки внутрішньоутробного розвитку плода (ЗВУР), а також вроджених аномалій достовірно не відрізнялася між цими двома групами.
R.U. Pandian (2009) провів велике оглядове порівняльне дослідження терапії дидрогестероном із застосуванням тільки постільного режиму. Було встановлено, що у значно більшої кількості жінок, які отримували дидрогестерон, вагітність продовжувалася за 20 тижнів порівняно з жінками, яким був запропонований тільки постільний режим; частка викидня у цьому дослідженні склала 12,5 і 28,4% відповідно (p=0,05) [15]. Не було зареєстровано жодної вродженої аномалії.
Метааналіз H. Carp (2012) підтвердив, що використання дидрогестерону було пов’язано зі статистично значущим зниженням (на 53%) випадків викидня (відносний ризик – ВР – 0,47; 95% довірчий інтервал – ДІ – 0,31-0,7).
Дидрогестерон порівнювали з вагінальними формами прогестерону в комплексі лікування загрозливого викидня ще в двох дослідженнях. Czajkowski і співавт. [8] досліджували вплив обох препаратів на матково-плацентарний кровоток, оскільки судинні зміни, що відбуваються при загрозливому викидні в першому триместрі, можуть призводити до несприятливих наслідків у третьому триместрі вагітності, у тому числі ЗВУР та гестаційної гіпертензії.
Слід зазначити, що в цьому дослідженні у 8,3 та 13,8% жінок, які отримували пероральний дидрогестерон і вагінальний прогестерон відповідно, стався викидень, однак ці відмінності не були статистично значущими. У другому дослідженні, проведеному Vincze і співавт. [8], 8,1 і 7,9% жінок, які приймали дидрогестерон і вагінальний мікронізований прогестерон відповідно, реєструвався викидень, однак і ці відмінності не були статистично значущими.
Аналіз матеріальних витрат свідчить про те, що застосування прогестагену при загрозливому викидні було економічно більш вигідним порівняно з відсутністю лікування. У базовому варіанті аналізу прогестаген мав перевагу в підвищенні інкрементної якості життя з поправкою на рік (QALY) і економію витрат у розмірі 49. Використання прогестагену зменшувало витрати, оскільки економія від викидня, якому вдалося запобігти, перевищувала компенсацію витрат на лікування. Аналіз чутливості показав, що прогестаген був економічно вигідним у 99,93% імітацій Монте-Карло. При аналізі чутливості, коли досліджувалася набагато більш висока вартість лікування в розмірі 200, прогестаген мав економічну ефективність з імовірністю 83% при готовності платити поріг 20 000 за QALY [12].
Були проаналізовані дані щодо вроджених дефектів після використання дидрогестерону під час вагітності за період з 1977 по 2005 рік [8]. За різними оцінками, у цей період майже 10 млн вагітностей перебігало на тлі прийому дидрогестерону. Зроблено висновок про те, що не було ніяких доказів підвищеного ризику вроджених дефектів при використанні дидрогестерону. Повідомлялося про низьке число випадків (28) потенційних зв’язків між впливом дидрогестерону під час вагітності і вродженими дефектами [8].
У 2008 р. британське агентство з регулювання медикаментів і медичних виробів (MHRA) заявило, що ніякої істотної небезпеки, пов’язаної з дидрогестероном, для матері або плода виявлено не було [8].
Метааналіз двох досліджень (Gerhard et al., 1987; Palagiano et al., 2004) не виявив статистично значущих відмінностей у частоті викиднів у жінок, які отримували вагінальний прогестаген для лікування загрозливого викидня, порівняно з жінками, які не отримували жодного лікування [9, 14]. Докази цього факту були низької якості. Дослідження F. Yassaee (2014) показало, що частота викиднів була знижена у жінок, які отримували вагінальний прогестаген (400 мг на добу, препарат Cyclogest), незалежно від їх гестаційного віку. Проте його вплив на попередження викиднів не був статистично значущим [17]. Інших досліджень стосовно використання вагінальних прогестагенів при загрозливому викидні ми не знайшли.
Метааналіз щодо використання препаратів хоріонічного гонадотропіну при загрозливому викидні показав, що не було виявлено статистично значущих відмінностей у частоті викиднів між групами жінок, що отримували як лікування ХГЛ і «без ХГЛ» (плацебо або відсутністю лікування; ВР 0,66; 95% ДІ 0,42-1,05). При порівнянні групи, якій призначено препарати ХГЛ, і групи постільного режиму спостерігалося значне зниження ризику викидня в першій групі (ВР 0,47; 95% ДІ 0,27-0,82). Цей результат слід інтерпретувати з обережністю, оскільки одне з двох досліджень мало недостатню якість проведення. Не було ніяких повідомлень про побічні ефекти ХГЛ на організм матері або дитини [11].
Китайська медицина в сучасному світі стає найбільш поширеним лікувальним підходом до терапії загрозливого викидня. Найбільш часто для запобігання викидню прописують пігулки Shou Tai, що містять кореневище Largehead Atractylodes. Китайські лікарські засоби при загрозливому викидні використовуються переважно один раз на добу, але діапазон дози, показаний у дослідженнях, був досить великим.
Загальний показник ефективності китайських лікарських засобів для терапії загрозливого викидня склав >90%. Тим не менш не існує прямої кореляції між ефективністю та частотою використання препаратів, а також між ефективністю та дозою. На основі обмежених клінічних випробувань вчені дійшли висновку про те, що поєднання китайської медицини та традиційних ліків було ефективнішим за китайські ліки окремо. Про конкретні проблеми, що були пов’язані з порушенням профілю безпеки, не повідомлялося, але були виявлені потенційні токсичні ефекти від деяких препаратів [4].
Таким чином, не доведена клінічна ефективність використання спазмолітиків, седативних препаратів, вітамінів та їх комплексів, препаратів хоріонічного гонадотропіну, магнію в терапії загрозливого викидня на результат вагітності. Достатніх доказів переваги різних прогестагенів у лікуванні загрозливого викидня на цей час також немає. Потрібні додаткові високоякісні дослідження на підтвердження клінічної ефективності вказаних препаратів. Проте терапія прогестагенами в цілому й дидрогестероном зокрема є емпіричною. Результати систематичних оглядів показали, що використання дидрогестерону було пов’язано зі зниженням частоти випадків викидня на 47% порівняно з контрольними групами й абсолютним зниженням частоти викидня на 11%. Не було жодного повідомлення про доведені побічні ефекти дидрогестерону на організм матері або дитини.
Література
1. Выкидыш в ранние сроки беременности: диагностика и тактика ведения. Клинические рекомендации. Протокол лечения / Л.В. Адамян, Н.В. Артымук, Т.В. Белокриницкая с соавт. – М., 2016. – 33 с.
2. ACOG Practice Bulletin Number 150: Early pregnancy loss. May 2015. American College of Obstetricians and Gynecologists. Obstet Gynecol 2015.
3. Carp H. A systematic review of dydrogesterone for the treatment of threatened miscarriage. Gynecol Endocrinol 2012; 28: 983-90.
4. Chinese herbal medicines for threatened miscarriage/ Li L., Dou L., Leung P.C., Wang C.C. // Cochrane Database Syst Rev. 2012 May 16; (5): CD008510. doi: 10.1002/14651858.CD008510.pub2.
5. Defining safe criteria to diagnose miscarriage: prospective observational multicentre study / J. Preisler, J. Kopeika, L. Ismail et al. // BMJ. – 2015; 351. – P. 1-10 doi: http://dx.doi.org/10.1136/bmj.h4579.
6. Druckmann R. et al. European progestin club guidelines for prevention and treatment of threatened or recurrent (habitual) miscarriage with progestogens. Gynecol Endocrinol 2015; 31: 447-9.
7. El-Zibdeh M.Y., Yousef L.T. Dydrogesterone support in threatened miscarriage. 2009. Maturitas; p: S43-S46.
8. Fadi Ghazi Mirza, Ameet Patki & Claire Pexman-Fieth (2016): Dydrogesterone use in early pregnancy, Gynecological Endocrinology, DOI: 10.3109/09513590.2015.1121982).
9. Gerhard I., Gwinner B., Eggert-Kruse W., Runnebaum B. Double-blind controlled trial of progesterone substitution in threatened abortion. Biological Research in Pregnancy and Perinatology; 1987. 1(1ST Half): 26-34.
10. Lede R.L., Duley L. Uterine muscle relaxant drugs for threatenedmiscarriage. Cochrane Database of Systematic Reviews 2005, Issue 3. Art. No.: CD002857. DOI: 10.1002/14651858.CD002857.pub2.
11. Morley L.C., Simpson N., Tang T. Human chorionic gonadotrophin (hCG) for preventing miscarriage. Cochrane Database of Systematic Reviews 2013, Issue 1. Art. No.: CD008611. DOI: 10.1002/14651858.CD008611.pub2.
12. National Institute for Health and Clinical Excellence. NICE Guidelines. Ectopic pregnancy and miscarriage: diagnosis and initial management, 2012, Retrieved (2015) Available from: http://guidance.nice.org.uk/cg154.
13. Omar M.H., Mashita M.K., Lim P.S., Jamil M.A. Dydrogesterone in threatened abortion: pregnancy outcome. Journal of Steroid Biochemistry and Molecular Biology; 5: 421-425.
14. Palagiano A., Bulletti C., Pace M.C. et al. Effects of vaginal progesterone on pain and uterine contractility in patients with threatened abortion before twelve weeks of pregnancy. Ann NY Acad Sci 2004; 1034: 200-10.
15. Pandian R.U. Dydrogesterone in threatened miscarriage: a Malaysian experience. Maturitas 2009; 65: S47-50.
16. Saudi Society of Obstetrics and Gynecology Guidelines (SOGS). National Guidelines for prevention and treatment of miscarriages. Saudi J Obstet Gynecol 2014; 15: 40-63.
17. The effect of progesterone suppositories on threatened abortion: a randomized clinical trial / Yassaee F., Shekarriz-Foumani R., Afsari S., Fallahian M. // J Reprod Infertil. 2014 Jul; 15(3): 147-51.
18. The Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Progesterone support of the luteal phase and in the first trimester. 13 A.D. Jul. Available from: http://www.ranzcog.edu.au/doc/progesterone-support-of-the-luteal-phase-and-earlypregnancy.html [last accessed 24 Aug 2015.
19. Vitamin supplementation for preventing miscarriage / The Cochrane Collaboration. 2016. Published by JohnWiley & Sons, Ltd.
20. Wahabi H.A., Fayed A.A., Esmaeil S.A., Al Zeidan R.A. Progestogen for treating threatened miscarriage / Cochrane Database Syst Rev 2011; 12: CD005943.