14 червня, 2020
Кавасакі-подібні симптоми в дітей з COVID‑19: педіатричний мультисистемний запальний синдром

Найбільший ризик тяжкого перебігу захворювання та смерті від COVID‑19 мають люди похилого віку та особи із супутньою патологією, такою як гіпертонічна хвороба, хронічні захворювання легень і рак [1–4]. Обмежені дані свідчать, що в дітей клінічні прояви інфекції SARS-Cov‑2 зазвичай менш виражені, ніж у дорослих [5–8], хоча деякі також потребують госпіталізації та інтенсивної терапії [9–11]. Найменше випадків реєструють серед новонароджених, а в тих, в кого підтвердили COVID‑19, зазвичай спостерігають легку форму інфекції [7].
Однак останнім часом з’являються повідомлення з Європи та Північної Америки, що описують випадки мультисистемного запального захворювання серед дітей і підлітків з деякими проявами, подібними до хвороби Кавасакі та синдрому токсичного шоку, які потребували госпіталізації до відділень інтенсивної терапії.
Хвороба Кавасакі – це гостре захворювання, що характеризується підвищенням температури тіла та васкулітом, що вражає артерії середнього розміру, в тому числі коронарні. В повідомленнях про такі випадки описували гостре захворювання з гіперзапальним синдромом (так званий цитокіновий шторм), який призводив до поліорганної недостатності та шоку [13–15]. Більшість пацієнтів були серопозитивними щодо COVID‑19.
Наразі зв’язок між COVID‑19 і гіперзапаленням у дітей є лише вірогідною, але до кінця не підтвердженою гіпотезою. Достовірно відомо лише те, що цей стан не є результатом ураження легень вірусом.
Ця патологія вже отримала попередню назву – педіатричний мультисистемний запальний синдром.
Наразі існує гостра потреба в стандартизованих даних щодо клінічних проявів, тяжкості перебігу, епідеміології та прогнозу. Але Всесвітня організація охорони здоров’я (ВООЗ) та Королівський коледж педіатрії та дитячого здоров’я вже створили попередні визначення мультисистемного запального синдрому дітей і підлітків, або педіатричного мультисистемного запального синдрому [16, 17]. Надалі за появи нових даних інформація оновлюватиметься.
Визначення
За даними ВООЗ, мультисистемний запальний розлад у дітей і підлітків діагностують у осіб віком 0–19 років з лихоманкою ≥ 3 днів [16]
ТА наявністю щонайменше 2 з наступних ознак:
- висип, або двобічний негнійний кон’юнктивіт, або ознаки запалення слизових оболонок або шкіри (порожнина рота, кисті та ступі);
- гіпотензія або шок;
- ознаки порушень з боку міокарда, перикардиту, вальвуліту, коронарної патології (у тому числі ехокардіографічні знахідки або підвищений рівень тропоніну/мозкового натрійуретичного пептиду);
- ознаки коагулопатії (протромбіновий час,
- активований частковий тромбопластиновий час, підвищений d-димер);
- гострі симптоми з боку травного тракту (діарея, блювання, біль у животі).
ТА підвищеними маркерами запалення (ШОЕ, С-реактивний білок (СРБ), прокальцитонін).
ТА за відсутності жодних інших інфекційних причин розвитку запалення (виключений бактеріальний сепсис, синдром токсичного шоку стафілококового або стрептококового генезу).
ТА в разі підтвердження COVID‑19 (позитивні результати полімеразної ланцюгової реакції (ПЛР), серологічних досліджень або антигенного тесту) або вірогідний контакт з пацієнтом з COVID‑19.
Визначення Королівського коледжу педіатрії та дитячого здоров’я (див. рисунок)[17]:
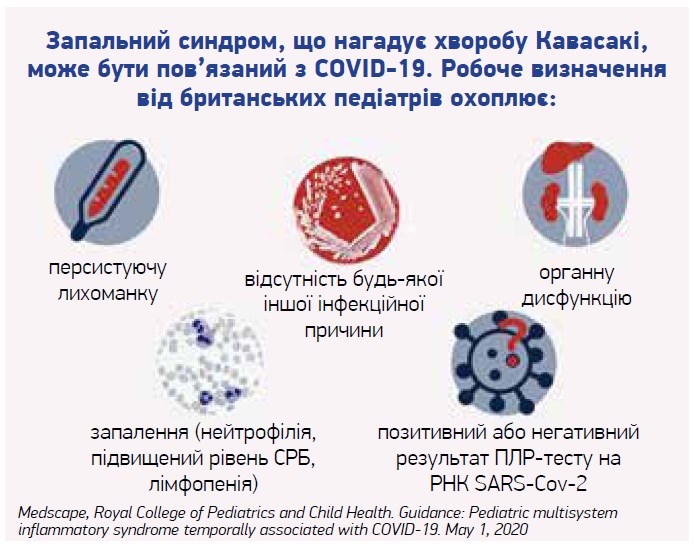
Рисунок. Кавасакі-подібні симптоми у дітей і COVID-19 (Королівський коледж педіатрії та дитячого здоров’я)
- Дитина, яка має стійку лихоманку, запалення (нейтрофілія, підвищений рівень СРБ та лімфопенія) та ознаки дисфункції одного чи багатьох органів (шок, серцеві, дихальні, ниркові, травні чи неврологічні розлади) з додатковими ознаками (див. перелік у розділі «Діагностичні критерії»). Сюди можуть входити діти, симптоми яких частково чи повністю відповідають критеріям хвороби Кавасакі.
- Виключення будь-якої іншої мікробної причини, у тому числі бактеріального сепсису, синдрому токсичного шоку стафілококового або стрептококового ґенезу, інфекцій, пов’язаних з міокардитом, наприклад, ентеровірусної інфекції (через очікування результатів цих досліджень не повинна відкладатись консультація вузького спеціаліста).
- ПЛР-тестування на SARS-CoV‑2 може бути позитивним або негативним.
Діагностичні критерії Королівського коледжу педіатрії та дитячого здоров’я [17]
Клінічно
Завжди:
- стійка лихоманка > 38,5 °C.
В переважній більшості випадків:
- потреба в інгаляції кисню;
- гіпотензія.
В деяких випадках:
- біль у животі;
- сплутана свідомість;
- кон’юнктивіт;
- кашель;
- діарея;
- головний біль;
- лімфаденопатія;
- зміни з боку слизових оболонок;
- набряк шиї;
- висип;
- респіраторні симптоми;
- біль у горлі;
- набряк долонь і стоп;
- синкопальний стан;
- блювання.
Лабораторно
В усіх випадках:
- порушення рівня фібриногену;
- відсутність потенційних збудників (крім SARSCoV‑2);
- підвищений рівень СРБ;
- підвищений рівень D-димеру;
- підвищений рівень феритину;
- гіпоальбумінемія;
- лімфопенія;
- нейтрофілія у більшості, проте в декого можливий нормальний рівень нейтрофілів.
В деяких випадках:
- гостре ураження нирок;
- анемія;
- коагулопатії;
- підвищений рівень IL‑10, IL‑6 (якщо можливо визначити) *;
- нейтрофілія;
- протеїнурія;
- підвищений рівень креатинкінази;
- підвищений рівень лактатдегідрогенази;
- підвищений рівень тригліцеридів;
- підвищений рівень тропонінів;
- тромбоцитопенія;
- підвищений рівень трансаміназ.
* Якщо це дослідження недоступне, непрямим показником рівня IL‑6 може бути СРБ.
На візуалізаційних обстеженн ях та ЕКГ:
- ехокардіографія та ЕКГ: міокардит, вальвуліт, перикардіальний випіт, розширення коронарної артерії;
- рентгенографія органів грудної клітки: плямисті симетричні інфільтрати, плевральний випіт;
- УЗД органів черевної порожнини: коліт, ілеїт, лімфаденопатія, асцит, гепатоспленомегалія;
- комп’ютерна томографія (КТ) органів грудної клітки: як і на рентгенографії, а також аномалії коронарних судин (на КТ з контрастом).
Ведення пацієнтів з педіатричним мультисистемним запальним розладом
Початкове ведення
- Вдягнути відповідні засоби індивідуального захисту.
- Емпірично призначити антибіотики відповідно до місцевих протоколів з ведення сепсису та взяти культуру крові.
- Взяти кров для визначення показників, наведених на панелі.
- Викликати анестезіолога-реаніматолога на консультацію та при потребі перевести пацієнта в педіатричне відділення інтенсивної терапії.
- Погіршення стану може бути швидким.
- Моніторинг сатурації, ЕКГ та артеріального тиску.
- Раннє зняття ЕКГ в 12 відведеннях, ехокардіографія, якщо можливо.
- Шукати мультисистемне ураження (печінка, нирки, ЦНС).
- Мазки та культуру крові треба брати на аналіз до початку імуномодулюючої терапії.
- Розглянути раннє введення внутрішньовенного імуноглобуліну та аспірину у випадку відповідності критеріям хвороби Кавасакі.
- Розглянути введення внутрішньовенного імуноглобуліну у випадку відповідності критеріям синдрому токсичного шоку.
- При підозрі на залучення міокарда (підвищення рівню тропоніну I / зміни на ЕКГ або на ехокардіографії) перевести дитину в кардіологічний цетр, де її продовжить спостерігати лікар-інфекціоніст/імунолог.
Панель
- Загальний аналіз крові (з лейкоцитарною формулою)
- Електроліти та сечовина крові (ниркова панель)
- Печінкова панель
- Глюкоза крові
- Гази крові з лактатом
- Коагулограма з фібриногеном
- D-димер
- Лактатдегідрогеназа (ЛДГ)
- Тригліцериди
- Феритин
- Тропоніни, мозковий натрійуретичний пептид, МВ-фракція креатинкінази
- Вітамін D
- Амілаза
- Загальний аналіз сечі
- Культуральне дослідження крові, мазка з глотки, сечі та фекалій
- Назофарингеальний аспірат або мазки з глотки для респіраторної панелі + ПЛР для виявлення SARS-CoV‑2
- ПЛР для виявлення SARS-CoV‑2 у зразках фекалій і крові
- ПЛР для виявлення менінгококів, β-гемолітичних стрептококів групи А та золотистого стафілокока у зразках крові
- Титр антистрептолізину-О (АСЛ-О)
- Серологічні дослідження на виявлення SARSCoV‑2-інфекції
- ПЛР для виявлення цитомегаловірусу, аденовірусу та ентеровірусу в зразках крові
Моніторування
- Щогодинна оцінка за PEWS (Pediatric Early Warning Score – педіатрична шкала ранніх загрозливих ознак), що допомагає завчасно виявити педіатричних пацієнтів, які мають ризик погіршення стану, до його стабілізації впродовж тривалого
- часу (> 12 год).
- Моніторування ознак респіраторного та серцево-судинного погіршення.
- Моніторування клінічних ознак прогресування запалення:
- посилення лихоманки;
- погіршення з боку серцево-судинної системи;
- погіршення симптомів з боку травного тракту;
- наростання гепатоспленомегалії або лімфаденопатії;
- поширення висипу;
- погіршення неврологічних симптомів;
- підвищення рівня лабораторних маркерів запалення;
- зменшення кількості клітин крові;
- підйом рівня феритину;
- раптово низька ШОЕ або її зниження;
- підвищення рівня фібриногену або раптове його падіння;
- підвищення рівня АлТ, АсТ або ЛДГ;
- підвищення рівня тригліцеридів;
- підвищення рівня D-димеру;
- низький рівень сироваткового натрію та погіршення ниркової функції.
Лікування
- Рання консультація з анестезіологом-реаніматологом, дитячим лікарем-інфекціоністом / імунологом / ревматологом.
- Усі діти мають отримувати лікування як у випадку підозри COVID‑19.
- Лікування має проводитись відповідно до місцевих протоколів з лікування підтвердженого COVID‑19 чи підозри на COVID‑19, а також протоколів емпіричної або таргетної антибіотикотерапії.
- Для захворювання легкого або середнього ступеня тяжкості рекомендується лише симптоматична терапія.
- Якщо спостерігається погіршення стану або тяжке захворювання, необхідно перевести дитину до педіатричного відділення інтенсивної терапії.
- Антивірусне лікування можна застосовувати виключно в рамках клінічного дослідження, якщо такі проводять на базі відділення.
- Імуномодулювальну терапію треба призначати, консультуючись у кожному окремому випадку з дитячим лікарем-інфекціоністом або іншим спеціалістом, що має відповідний досвід (імунологом, ревматологом, гематологом).
Наразі мультисистемний запальний розлад у дітей та підлітків лише починають досліджувати, тому необхідно зібрати якомога більше повідомлень про такі випадки. Для цього ВООЗ створила платформу для збору стандартизованих анонімних
клінічних даних щодо COVID‑19.
Ці дані можна надіслати у вигляді «Форми повідомлення про імовірний випадок мультисистемного запального синдрому у дітей та підлітків» (Сase report form for suspected cases of Multisystem inflammatory syndrome (MIS) in children and adolescents temporally related to COVID‑19) на адресу електронної пошти COVID_ClinPlatform@who.int.
Кожна форма складається з двох модулів: модуль 1 заповнюється в разі підозри на мультисистемний запальний синдром, а результати обстеження відповідають визначенню (див. вище); модуль 2 заповнюється після виписки або смерті.
Список літератури
1. Alqahtani JS, Oyelade T, Aldhahir AM, Alghamdi SM, Almehmadi M, Alqahtani AS, et al. Prevalence, Severity and Mortality associated with COPD and Smoking in patients with COVID‑19: A Rapid Systematic Review and Meta-Analysis. PLoS One. 2020;15(5): e0233147. Epub 2020/05/12
2. Tobacco use and COVID‑19. 11 May 2020 Statement. Geneva: World Health Organization (https://www.who.int/news-room/detail/11–05–2020-who-statement-tobacco-use-and-covid‑19 accessed 14 May 2020)
3. Huang C, Wang Y, Li X, Ren L, Zhao J, Hu Y, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020;395(10223):497–506. Epub 2020/01/28
4. Zhou F, Yu T, Du R, Fan G, Liu Y, Liu Z, et al. Clinical course and risk factors for mortality of adult inpatients with COVID‑19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054–62. Epub 2020/03/15
5. Cai J, Xu J, Lin D, Yang Z, Xu L, Qu Z, et al. A Case Series of children with 2019 novel coronavirus infection: clinical and epidemiological features. Clin Infect Dis. 2020. Epub 2020/03/01
6. Xia W, Shao J, Guo Y, Peng X, Li Z, Hu D. Clinical and CT features in pediatric patients with COVID‑19 infection: Different points from adults. Pediatr Pulmonol. 2020;55(5):1169–74. Epub 2020/03/07
7. Wei M, Yuan J, Liu Y, Fu T, Yu X, Zhang ZJ. Novel Coronavirus Infection in Hospitalized Infants Under 1 Year of Age in China. JAMA. 2020. Epub 2020/02/15
8. Lu X, Zhang L, Du H, Zhang J, Li YY, Qu J, et al. SARS-CoV‑2 Infection in Children. N Engl J Med. 2020;382(17):1663–5. Epub 2020/03/19
9. Shekerdemian LS, Mahmood NR, Wolfe KK, Riggs BJ, Ross CE, McKiernan CA, et al. Characteristics and Outcomes of Children With Coronavirus Disease 2019 (COVID‑19) Infection Admitted to US and Canadian Pediatric Intensive Care Units. JAMA Pediatr. 2020. Epub 2020/05/12
10. Qiu L, Jiao R, Zhang A, Chen X, Ning Q, Fang F, et al. A Typical Case of Critically Ill Infant of Coronavirus Disease 2019 With Persistent Reduction of T Lymphocytes. Pediatr Infect Dis J. 2020. Epub 2020/05/08
11. Kamali Aghdam M, Jafari N, Eftekhari K. Novel coronavirus in a 15-day-old neonate with clinical signs of sepsis, a case report. Infect Dis (Lond). 2020;52(6):427–9. Epub 2020/04/03
12. Team CC-R. Coronavirus Disease 2019 in Children – United States, February 12-April 2, 2020. MMWR Morb Mortal Wkly Rep. 2020;69(14):422–6. Epub 2020/04/10
13. Riphagen S, Gomez X, Gonzalez-Martinez C, Wilkinson N, Theocharis P. Hyperinflammatory shock in children during COVID‑19 pandemic. Lancet. 2020. Epub 2020/05/11.
14. DeBiasi RL, Song X, Delaney M, Bell M, Smith K, Pershad J, et al. Severe COVID‑19 in Children and Young Adults in the Washington, DC Metropolitan Region. J Pediatr. 2020
15. Jones VG, Mills M, Suarez D, Hogan CA, Yeh D, Bradley Segal J, et al. COVID‑19 and Kawasaki Disease: Novel Virus and Novel Case. Hosp Pediatr. 2020. Epub 2020/04/09
16. Multisystem inflammatory syndrome in children and adolescents temporally related to COVID‑19. 15 May 2020 Scientific Brief. Geneva: World Health Organization.
17. Royal College of Pediatrics and Child Health. Guidance: Pediatric multisystem inflammatory syndrome temporally associated with COVID‑19. May 1, 2020
Підготувала Тетяна Потехіна
Дитячий лікар 2 (71) 2020


