18 вересня, 2015
Інструментальні методи дослідження в гінекології

Вы можете читать статью в формате .pdf.
Содержание статьи:
- Рентгенологічні методи дослідження.
- Магнітно-резонансна томографія органів малого таза.
- Ультразвукове (ехографічне) дослідження органів малого таза.
- УЗД молочних залоз(ультразвукова мамографія, ехомамографія).
- Тепловізорне дослідження органів малого таза і молочних залоз.
- Гістероскопія
- Діагностична лапароскопія (перинеоскопія, вентроскопія).
- Біопсія шийки матки.
- Зондування матки.
- Пункція позаматкового простору через заднє склепіння піхви.
>>__У статті представлено огляд показань, протипоказань, техніки проведення основних інструментальних методів, що широко застосовуються у сучасній гінекологічній практиці.
Ключові слова: патологія матки, прохідність маткових труб, кісти яєчників, передракові ураження.
Рентгенологічні методи дослідження
Рентгенологічні методи широко використовують під час обстеження пацієнток гінекологічного профілю. Протягом останніх років діагностичні можливості рентгенологічного дослідження значно розширилися завдяки впровадженню комп’ютерної (КТ), магнітно-резонансної (МРТ) томографії та денситометрії. Деякі методи (пневмогінекографія, флебографія), навпаки, втратили своє значення через застосування ультразвукового та лапароскопічного досліджень.
Гістеросальпінгографія
Гістеросальпінгографія (ГСГ), або метросальпінгографія – рентгенологічний метод, який дає змогу візуалізувати захворювання порожнини матки і маткових труб.
Показання до проведення дослідження:
- оцінка прохідності маткових труб;
- вроджені вади розвитку матки;
- аденоміоз;
- пухлини ендометрія (поліпи, рак);
- субмукозна міома матки;
- туберкульоз статевих органів;
- істміко-цервікальна недостатність (ІЦН).
Протипоказання:
- сильні кров’янисті виділенння з матки;
- гострі генітальні та екстрагенітальні інфекції;
- підозра на вагітність;
- підвищена чутливість до йоду.
Для оцінки прохідності маткових труб та за підозри ІЦН обстеження виконують на 18-20-й день менструального циклу (МЦ), для діагностики аденоміозу – на 5-7-й день.
ГСГ проводять за умови І-II ступеня чистоти піхви. Протягом МЦ, під час якого планують виконувати дослідження, пацієнтці рекомендують застосування контрацептивних засобів. Напередодні втручання проводиться очисна клізма, а безпосередньо перед процедурою – спорожнення сечового міхура.
Для проведення ГСГ найчастіше використовують водорозчинні контрастні речовини (60-, 76 % розчини тріомбрасту; 60-, 76 % розчини уротрасту; 76 % розчин урографіну та ін.).
Після обробки зовнішніх статевих органів у піхву вводять ложкоподібні дзеркала та обробляють стінку піхви і шийку матки дезінфекційним розчином. Передню губу шийки матки захоплюють кульовими щипцями, у цервікальний канал через конусоподібний наконечник шприцом вводять контрастну речовину. Для отримання першого знімка застосовують 2-3 мл розчину (візуалізація порожнини матки). Після оцінки першого знімка вводять іще 3-4 мл контрасту для другого знімка (виповнення порожнини матки і маткових труб, вихід контрастної речовини в черевну порожнину), після огляду якого за потреби виконують третій – контрольний.
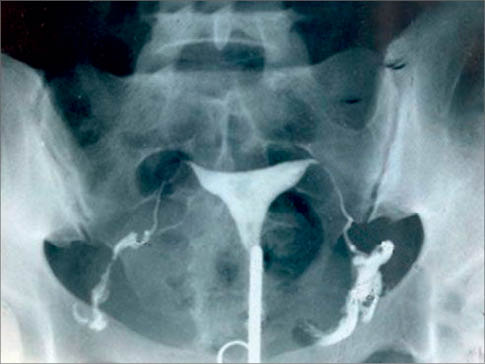
Методом ГСГ не вдається виявити зовнішні контури матки і патологічні утворення, які не сполучаються з її порожниною. У нормі тінь матки являє собою рівнобедрений трикутник з рівними контурами. Маткові труби мають вигляд вузьких дугоподібних просвітів з рівними контурами і з розширеними кінцями (рис. 1). За збереженої прохідності маткових труб контрастна речовина, витікаючи з ампулярних відділів, вільно поширюється по черевній порожнині. У першу фазу циклу тінь цервікального каналу розширена до 0,5 мм, у другу – різко звужена. У пацієнток з безпліддям запального генезу найчастіше діагностують одно- чи двобічне порушення прохідності маткових труб у різних ділянках: інтерстиціальній, ампулярній, істмічній.
З метою виявлення ІЦН й уточнення її генезу (функціональна або органічна) проводиться ГСГ з адренал-прогестероновою пробою. У нормі на 18-й день МЦ на гістеросальпінгограмі тінь цервікального каналу та ділянка внутрішнього вічка різко звужені. При ІЦН визначається розширення тіні цервікального каналу до 0,5-0,7 см.
Дослідження проводиться за наступною методикою. Перший знімок виконують на 18-й день МЦ (через 3-4 дні після підвищення базальної температури). Через 15 хв вводять підшкірно 0,5 мл 0,1 % розчину адреналіну і за 5 хв виконують другий знімок. Якщо на введення адреналіну не відбулося звуження каналу, ввечері того ж дня внутрішньом’язово вводять 125 мг 17-оксипрогестерону капронату і через 4 дні виконують третій знімок. Четвертий знімок роблять через 5 хв після підшкірного введення 0,5 мл 0,1 % розчину адреналіну.
Результати обстеження оцінюють наступним чином:
- у разі функціональної ІЦН, зумовленої лютеїновою недостатністю, після її корекції 17-оксипрогестерону капронатом тінь цервікального каналу та ділянка внутрішнього вічка різко звужуються;
- при органічній ІЦН на третьому та четвертому знімках ширина тіні цервікального каналу залишається на рівні 0,5-0,7 см.
Біконтрастна гінекографія
За допомогою пельвіографії з наступним проведенням ГСГ діагностують патологію матки та придатків, встановлюють вираженість анатомо-топографічних порушень, ступінь поширеності спайкового процесу.
У деяких випадках біконтрастна гінекографія дає змогу не тільки підтвердити діагноз, а й визначити генез патологічного процесу. Зокрема, при первинному склерокістозі яєчників виявляють генітальний інфантилізм: маленька матка, довга шийка (співвідношення довжин матки і шийки 1:2; 1:1), довгі звивисті маткові труби; відношення передньо-заднього розміру матки до довжини яєчників на пельвіограмі становить від 0,3 до 0,5. При вторинному склерокістозі яєчників генітального походження вказаний вище коефіцієнт дорівнює 0,6-0,7.
Комп’ютерна томографія органів малого таза
Метод КТ застосовують з 1974 р. У його основі лежить принцип отримання зображення на основі сигналів від детекторів приладу, що сприймає послаблене рентгенівське опромінення за рахунок часткової адсорбції останнього тканинами організму. За допомогою КТ можна отримати повздовжні зображення досліджуваної ділянки, а також зрізи в будь-якій заданій площині. КТ дає повне просторове уявлення про досліджуваний орган, патологічне вогнище, кількісну інформацію щодо щільності певного прошарку. Основною перевагою КТ є те, що зображення отриманих структур не накладаються одне на одне.
Показання до призначення КТ:
- пухлини яєчника;
- новоутворення заочеревинного простору;
- пухлини матки;
- рак ендометрія;
- диференційна діагностика пухлин внутрішніх статевих органів;
- диференційна діагностика справжніх пухлин і запальних захворювань;
- параметрит, тромбофлебіт вен таза;
- аденома гіпофіза.
У гінекологічній практиці КТ нині широко не використовують. Найчастіше дослідження проводиться для діагностики аденоми гіпофіза, що може бути причиною порушень репродуктивної сфери. КТ-характеристика ділянки турецького сідла включає оцінку параметрів цього утворення, гіпофіза, кавернозних пазух, внутрішніх сонних артерій, основної пазухи, супраселярного простору.
КТ дає змогу визначити не лише опосередковані променеві симптоми аденоми гіпофіза, а й безпосередньо візуалізувати об’ємні новоутворення селярної ділянки; провести диференційну діагностику патології турецького сідла. Макроаденоми гіпофіза (діаметром > 10 мм) добре візуалізуються при КТ. При скануванні мікроаденом (діаметром < 10 мм) зазвичай вдається виявити новоутворення розмірами > 3 мм.
Діагностичні параметри мікроаденом гіпофіза:
- локальні зміни щільності в порожнині турецького сідла;
- збільшення гіпофіза > 8 мм (норма цього показника у жінок становить 4,4 ± 1,4 мм);
- відхилення ніжки гіпофіза;
- характер напруження діафрагми турецького сідла, а саме випинання більше ніж на 2 мм свідчить про можливу мікроаденому гіпофіза;
- зміни кісткових структур турецького сідла.
Двоенергетична рентгенологічна абсорбціометрія (денситометрія)
Денситометрію використовують для визначення мінеральної щільності кісткової тканини. Застосування методу обґрунтоване можливістю індивідуальної оцінки ступеня ризику виникнення остеопорозу, інтенсивності втрати кісткової маси для вибору та моніторингу ефективності обраної терапії.
Показання до проведення денситометрії:
- вік понад 65 років;
- період постменопаузи у жінки віком до 65 років за наявності факторів ризику;
- наявність переломів за мінімальної травми;
- захворювання і стани, що спричинюють зниження кісткової маси;
- прийом лікарських засобів, що зумовлюють зниження кісткової маси;
- контроль ефективності лікування остеопорозу.
У пацієнтів віком старших за 65 років псевдопозитивні результати денситометрії поперекових хребців зумовлені вираженими дегенеративними змінами хребта, зв’язкового апарату, кальцифікацією стінок черевної аорти.
Магнітно-резонансна томографія органів малого таза
МРТ використовують у клінічній практиці з початку 80-х років XX сторіччя. Через високу вартість це дослідження зазвичай проводять у тих випадках, коли за допомогою інших методів не вдається вирішити конкретні діагностичні завдання, а саме встановити справжню локалізацію новоутворення, його межі, взаємовідношення з прилеглими органами.
Показаннями до застосування МРТ є:
- вади розвитку матки та піхви;
- об’ємні процеси органів малого таза (пухлини яєчників, сактосальпінкс, міома матки);
- ендометріоз;
- абсцеси органів малого таза;
- поєднана патологія статевих органів;
- аденома гіпофіза.
Протипоказаннями до проведення обстеження методом МРТ є наявність у пацієнта клаустрофобії, феромагнітних імплантатів/трансплантатів або штучних водіїв ритму серця. Підготовка до дослідження: за 2-3 дні до процедури рекомендують дієту з обмеженням продуктів, які посилюють перистальтику, напередодні виконують очисну клізму, дослідження проводять натщесерце при спорожненому або дещо наповненому сечовому міхурі для зменшення вірогідності виникнення артефактів. За невідкладними показаннями дослідження можна проводити без попередньої підготовки.
МРТ набуває все більшого значення в діагностиці патології гіпоталамо-гіпофізарної ділянки і стає методом вибору в обстеженні хворих із підозрою на наявність аденоми гіпофіза. Він має вищу роздільну здатність порівняно з КТ (чутливість методів становить 85 і 60 % відповідно).
Зображення гіпофіза при МРТ залежить переважно від віку пацієнтки. У фронтальній площині форма гіпофіза зазвичай подібна до прямокутника, у сагітальній проекції до еліпса; здебільшого добре диференціюються його передня та задня частки. Нормальним (максимальним) вважають такий розмір гіпофіза: 6 мм для дітей, 10 мм для жінок дітородного віку, 8 мм для жінок у менопаузі, 12 мм для жінок у III триместрі вагітності й одразу після пологів.
Сигнал від тканин мікро- і макроаденом, як правило, відрізняється від сигналу нормальної тканини аденогіпофіза. Найчастіше аденоми мають вигляд гіпо- або гіперінтенсивних щодо тканини гіпофіза новоутворень. Проте спостерігаються утворення і з ізоінтенсивним сигналом. У такому разі про наявність аденоми свідчать опосередковані ознаки (зміщення лійки в бік, протилежний локалізації аденоми; асиметрія гіпофіза та особливості і характер накопичення тканиною гіпофіза контрастної речовини).
Під час вагітності застосування МРТ обмежене в І триместрі. Однак у діагностично складних випадках, якщо застосування візуалізації є життєво необхідним, перевагу потрібно віддавати МРТ як безпечнішому методу порівняно з рентгенографічним або КТ.
Ультразвукове (ехографічне) дослідження органів малого таза
Сьогодні УЗД є одним з найбільш інформативних додаткових методів дослідження в гінекології, який широко використовується для діагностики різноманітних захворювань органів репродуктивної системи.
Основними поняттями, необхідними для інтерпретації результатів УЗД, є ехогенність і звукопровідність. Під ехогенністю розуміють здатність досліджуваного об’єкта відбивати ультразвук. Утворення можуть бути анехогенними; зниженої, середньої та підвищеної ехогенності, а також абсолютно гіперехогенними. За середню вважають ехогенність міометрія. Прикладом анехогенного утворення є сечовий міхур, гіперехогенного – кістки, кальцифікати та ін.
Звукопровідність відображає здатність ультразвуку поширюватися в тканинах. Найвища звукопровідність властива рідинним утворенням.
УЗД органів малого таза проводять з використанням трансабдомінального (3,5-5 МГц) і трансвагінального (5-7,5 МГц) датчиків, які доповнюють один одного. Трансвагінальне УЗД характеризується підвищеною роздільною здатністю, однак повноцінна візуалізація деяких утворень не завжди можлива. Дослідження доцільно починати з трансабдомінальної ехографії, а потім використовувати трансвагінальне сканування.
У разі підозри на аномалії розвитку матки (сідлоподібна, дворога, подвоєна та ін.) УЗД варто проводити перед менструацією, для виявлення патології ендометрія – протягом кількох днів після її закінчення. Для діагностики генітального ендометріозу велике значення має динамічне спостереження, що сприяє виявленню змін залежно від фази МЦ.
Для підготовки до дослідження напередодні призначають очисну клізму. Перед проведенням трансабдомінального сканування органів малого таза пацієнтка повинна випити велику кількість рідини для наповнення сечового міхура, оскільки внутрішні статеві органи недоступні для вивчення внаслідок вираженого відбиття ультразвукових хвиль від вмісту петель кишок. Якість візуалізації при трансабдомінальному скануванні погіршується в разі ожиріння, значного спайкового процесу органів малого таза, наявності метеоризму.
Перед проведенням трансвагінального УЗД, навпаки, спорожнюють сечовий міхур, оскільки навіть помірне його наповнення перешкоджає виконанню дослідження. Для трансвагінального УЗД характерна висока роздільна здатність, що забезпечена застосуванням датчиків високої частоти (5-7,5 МГц) та можливістю підведення їх безпосередньо до об’єкта дослідження.
За даними УЗД оцінюють розміри і структуру матки та яєчників, товщину і стан ендометрія. Слід зазначити, що розміри матки є індивідуальними та залежать від низки факторів (вік пацієнтки, кількість і результат попередніх вагітностей, фаза МЦ та ін.). Нормальні розміри матки та яєчників у дитячому і підлітковому віці наведено в таблиці 1. За даними В. М. Демидова та Б. І. Зикіна, у здорових жінок репродуктивного віку середня довжина тіла матки становить 52 мм (40-59 мм), товщина тіла – 38 мм (30-42 мм), ширина тіла – 51 мм (46-62 мм). Верхня межа розмірів тіла матки за умови нормального її розвитку дорівнює 70 х 42 х 60 мм. Довжина шийки матки коливається від 20 до 35 мм. Пологи зумовлюють збільшення всіх розмірів матки, штучні аборти – достовірне збільшення її товщини.
Таблиця 1. Розміри матки та яєчників у дитячому та підлітковому віці
|
Вік,роки |
Довжина матки, см |
Ширина матки,см |
Передньо-заднійрозмір матки, см |
Об’єм яєчника, см3 |
|
|
тіла |
шийки |
||||
|
2-7 |
3,19 ± 0,8 |
1,5 ± 0,05 |
0,9 ± 0,7 |
1,7 ± 0,25 |
|
|
8-9 |
3,5 ± 0,06 |
1,7 ± 0,06 |
1,1 ± 0,04 |
2,5 ± 0,3 |
|
|
10-11 |
4,9 ± 0,02 |
2,0 ± 0,1 |
1,5 ± 0,1 |
3,3 ± 0,2 |
|
|
14-16 |
4,25 ± 0,1 |
2,57 ± 0,03 |
3,8 ± 0,8 |
2,82 ± 0,1 |
6,9 ± 0,3 |
|
17-19 |
4,8 ± 0,11 |
2,6 ± 0,1 |
4,1 ± 0,1 |
3,3 ± 0,04 |
8,8 ± 0,4 |
У нормі міометрій вирізняється однорідною ехоструктурою із середньою ехогенністю. У постменопаузальному періоді відбувається зменшення розмірів матки (табл. 2).
Таблиця 2. Розміри матки в постменопаузальний період
|
Показник, мм |
Тривалість постменопаузального періоду |
|||
|
До 1 року |
2-6 років |
7-13 років |
14-25 років |
|
|
Довжина |
58 (40-70) |
56 (32-72) |
54 (35-69) |
51 (33-67) |
|
Передньо-задній розмір |
31 (18-36) |
30 (15-44) |
28 (13-38) |
26 (14-36) |
|
Ширина |
42 (27-54) |
41 (26-54) |
39 (24-54) |
37 (25-54) |
Для оцінки товщини і структури ендометрія визначають маткове М-ехо – зображення, що розміщене в центрі матки, яке виникає в результаті відбиття ультразвуку від стінок її порожнини. При цьому за товщину ендометрія вважають максимальне значення передньо-заднього розміру М-еха. Варто пам’ятати, що у репродуктивному віці ендометрій циклічно змінюється, що позначається на його товщині та ультразвуковій структурі.
У клінічній практиці достатньо оцінювати три варіанти ехографічного зображення ендометрія: проліферативний, периовуляторний і секреторний. Так, протягом 1-го тижня МЦ ехоструктура ендометрія є однорідною з низькою ехогенністю. У центрі М-еха спостерігають тонкий гіперехогенний прошарок, зумовлений відбиттям ультразвуку від дотичних поверхонь ендометрія. У периовуляторний період ехографічна картина характеризується наявністю трьох гіперехогенних ліній, між якими розташована зона зниженої ехогенності. Протягом 1-го тижня після овуляції відбувається підвищення ехогенності, що пов’язано з набряком строми, збільшенням кількості слизу, глікогену, а також з відбиттям ультразвукових хвиль від залоз ендометрія. Здебільшого процес зростання ехогенності поширюється з периферії до центру М-еха.
Товщина ендометрія на 5-7-й день циклу в середньому становить 0,3-0,6 см; на 8-10-й – 0,6-1 см; на 11-14-й – 0,8-1,5 см; на 15-18-й – 1-1,5 см. У нормі максимальне значення товщини ендометрія в репродуктивному віці дорівнює 1,5 см. У постменопаузальний період товщина ендометрія не повинна перевищувати 0,5 см. У разі підвищення цього показника варто рекомендувати гістологічне дослідження внутрішньої слизової оболонки матки.
Під час УЗД також визначають розміри яєчників (довжина, ширина, товщина), їх об’єм, оцінюють стан фолікулярного апарату (наявність, кількість, розташування і розмір фолікулів).
Слід зазначити, що розміри яєчників змінюються залежно від віку пацієнтки та фази МЦ. У жінок репродуктивного віку середні розміри яєчника становлять 30 х 25 х 15 мм, об’єм не перевищує 8-10 см3. Розміри правого та лівого яєчника суттєво не відрізняються.
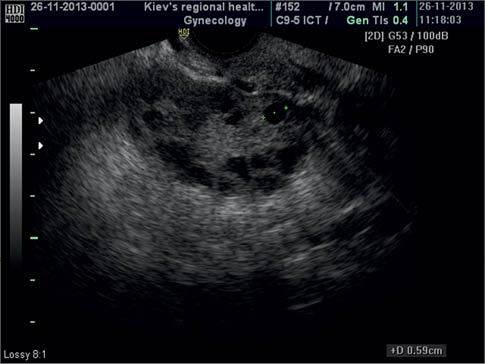
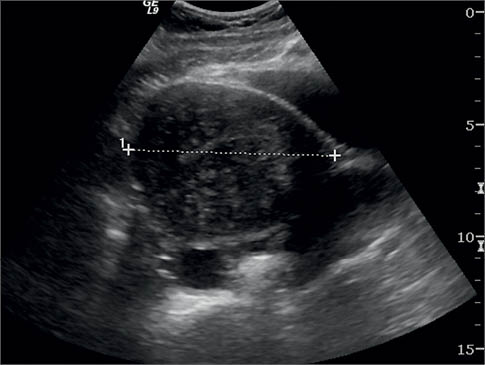
Нормальні яєчники мають овальну форму і середній рівень ехогенності. По їх периферії виявляють близько 10 фолікулів. Візуалізуються тільки антральні (порожнинні, граафові) фолікули. При трансвагінальному скануванні ці структури визначають у разі збільшення їх розміру до 2-3 мм у діаметрі. Спостереження за ростом фолікулів можна починати з 5-го дня МЦ. Діаметр домінантного фолікула збільшується зі швидкістю 2 мм/доб і до моменту овуляції сягає в середньому 20 мм (рис. 2).
Ознаки наближення овуляції, які визначаються при УЗД:
- наявність фолікула діаметром > 17 мм;
- виявлення в домінантному фолікулі гіперехогенного півмісяця (яйценосного горбика);
- подвійний контур, а також фрагментарне потовщення, нерівність внутрішнього контура домінантного фолікула.
Ознаки овуляції:
- повне зникнення або зменшення розмірів з деформацією стінок домінантного фолікула;
- посилення ехогенності внутрішнього вмісту домінантного фолікула;
- поява рідини в прямокишково-матковій заглибині (дугласовому просторі).
У постменопаузі розміри яєчників зменшуються. Так, наприкінці першого року аменореї об’єм яєчників становить близько 4,5 см3, після 5 років – 2,5 см3, понад 10 років – близько 1,5 см3. Варто зазначити, що в постменопаузальний період об’єм яєчників > 5 см3 вважається патологічною ознакою. Різниця в об’ємі правого та лівого яєчника не повинна перевищувати 1,5 см3. У перші 5 років постменопаузального періоду в яєчниках візуалізуються поодинокі дрібні фолікули, які пізніше не виявляються.
У сучасних умовах у широку практику впроваджується тривимірне УЗД, яке завдяки перевагам (отримання зображення в площинах, недоступних при звичайному скануванні, точність вимірів та економічність порівняно з МРТ) може вважатися золотим стандартом візуалізації жіночих статевих органів.
Під час ультразвукового моніторингу виявляють анатомічні зміни матки та придатків.
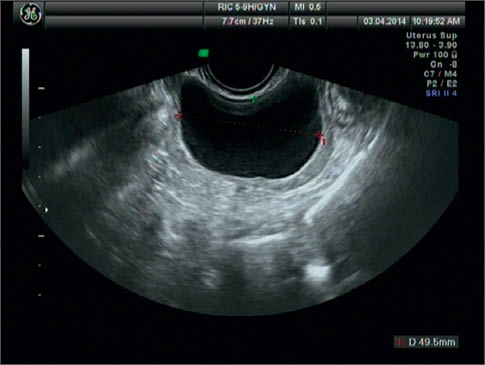
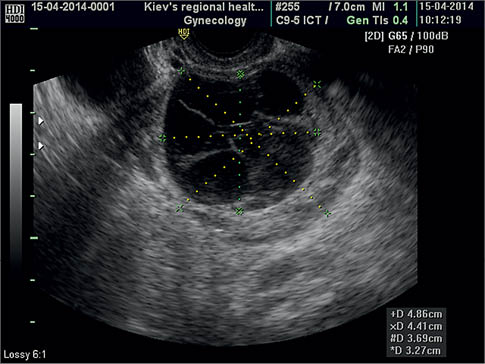
Фолікулярні кісти яєчника ехографічно візуалізуються як тонкостінні утворення округлої форми від 3 до 10 см у діаметрі з гладкими зовнішньою та внутрішньою поверхнями, однорідним анехогенним вмістом і високим рівнем ехопровідності. Позаду кісти виявляють характерний ефект посилення ультразвуку, навколо переважно визначають незмінену тканину яєчника (рис. 3, 4).
Кісти жовтого тіла візуалізуються як однобічне ураження яєчника розміром від 3 до 6 см, розміщене збоку від матки, з товстою стінкою, наявністю високої звукопровідності.
Ехографічними відмінностями кіст жовтого тіла від фолікулярних є щільна капсула завтовшки від 2 до 6 мм і ехопозитивний порожнинний вміст (рис. 5).
Характерними ехографічними ознаками ендометріоїдних кіст є округла форма, дрібнозерниста однорідна структура внутрішнього вмісту на фоні підвищеної звукопровідності, нерівномірно потовщена капсула, подвійний контур і локалізація кісти, як правило, збоку та позаду матки. Розміри ендометріоїдних пухлиноподібних уражень яєчників коливаються від 2,5 до 10 см.
За наявності параоваріальної кісти на сканограмах візуалізуються однобічні тонкостінні утворення від 3 до 8 см у діаметрі та чітко визначені окремо розташовані яєчники (рис. 6).
До ехографічних діагностичних критеріїв визначення тривалості існування пухлиноподібного ураження яєчника належать: співвідношення розмірів новоутворення та здорової тканини придатка матки, характер, поширеність та глибина ураження органів малого таза. У ранніх стадіях існування пухлиноподібні ураження візуалізуються в поверхневих відділах яєчників, характеризуються невеликими розмірами та незначною глибиною пенетрацї в орган. У разі прогресування спостерігаються збільшення розмірів та ущільнення капсули яєчникового новоутворення, рідше визначається ділянка незміненої яєчникової тканини.
Таким чином, патогномонічними ультразвуковими ознаками пухлиноподібного ураження яєчника та його доброякісності є:
- округла або овальна форма;
- тонка стінка капсули;
- однорідна внутрішня структура з високим рівнем звукопровідності;
- можлива наявність поодиноких перетинок у порожнині новоутворення.
Однак у деяких випадках виникає потреба в проведенні диференційної діагностики пухлиноподібного ураження яєчника з цистаденомами, дермоїдними кістами і сактосальпінксом.
Лейоміома матки (рис. 7) ехографічно характеризується збільшенням розмірів матки, передусім довжини, деформацією контурів, наявністю в міометрії ехонегативних утворень з чіткими контурами і зниженою ехощільністю (субсерозні та інтрамурально-субсерозні вузли).
Ехографічними ознаками аденоміозу є дифузні зміни міометрія за рахунок множинних ехопозитивних включень (ендометріоїдних гетеротопій і зон локального фіброзу), кулеподібне збільшення матки, переважно передньо-заднього розміру (рис. 8).
Оцінюючи стан ендометрія, визначають кількісні (висоту) та якісні (структуру, щільність, контури) його характеристики під час МЦ. Товщина ендометрія залежить від фази циклу – від 1-2 мм після закінчення менструації до 16-20 мм перед нею. У преовуляторний період у верхній і нижній частинах ендометрія в нормі реєструють дві зони низької щільності (тришаровий ендометрій), у постовуляторний період структура внутрішньої оболонки матки поступово стає гомогенною. Динамічний ехографічний моніторинг дає змогу виявити патологію ендометрія.
Дослідження, що ґрунтується на ефекті Допплера
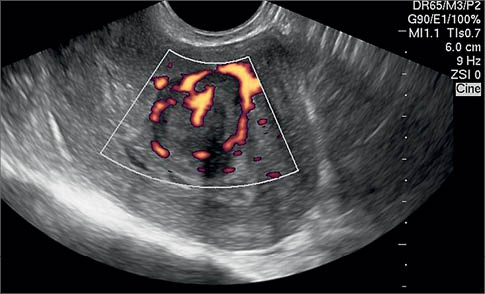
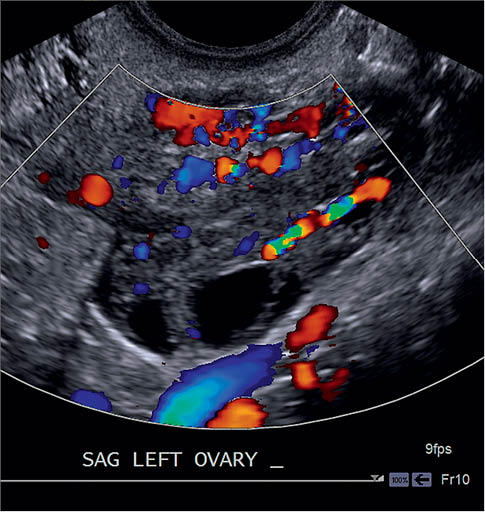
У гінекології дане дослідження застосовують для оцінки кровообігу в судинах матки і яєчників, а також ступеня васкуляризації пухлиноподібних уражень органів малого таза, для диференційної діагностики злоякісних новоутворень. З цією метою використовують аналіз величин індексів судинного опору (систоло-діастолічне відношення, пульсаційний індекс та індекс резистентності) у маткових артеріях та їхніх гілках, яєчниковій артерії та судинах досліджуваної ділянки (рис. 9, 10).
Ультразвукова гістеросальпінгографія
Ультразвукову гістеросальпінгографію виконують із введенням у порожнину матки 10 % розчину глюкози або водорозчинного контрасту еховіст. Чутливість та специфічність методу щодо визначення змін у порожнині матки та маткових трубах наближаються до рентгенівської ГСГ, залежать від характеру новоутворення, його розмірів, досвіду дослідника та якості апаратури, що використовується (рис. 11).
Альтернативними методами, вибір яких здійснюють у кожному конкретному випадку, є МРТ, гістеро- та лапароскопія.
Протягом останніх років в усьому світі спостерігається тенденція до зростання захворюваності на рак молочної залози. Така патологія може бути діагностована на ранніх стадіях, що сприяє своєчасному лікуванню і підвищенню виживаності жінок.
УЗД молочних залоз (ультразвукова мамографія, ехомамографія)
Даний метод є досить поширеним, високоінформативним, нешкідливим і економічно доступним.
Дослідження проводиться з метою діагностування вузлових новоутворень, оцінки співвідношення різноманітних тканинних компонентів молочної залози, виявлення збільшення регіонарних лімфатичних вузлів.
Показаннями до застосування методу є:
- наявність у молочних залозах утворень, які пальпуються, і визначення їх характеру (рідинне, солідне);
- збільшення регіонарних лімфатичних вузлів;
- скарги на біль у молочних залозах;
- профілактичний огляд;
- безпліддя;
- гормонотерапія (замісна гормональна терапія, комбіновані оральні контрацептиви);
- планування пластичних операцій.
Дослідження не потребує спеціальної попередньої підготовки. УЗД молочних залоз проводять з використанням ультразвукових приладів з лінійними широкопорожнинними датчиками з частотою ≥ 7 МГц на 7-9-й день МЦ.
Чутливість УЗД молочних залоз у диференційній діагностиці злоякісних і доброякісних новоутворень залози коливається від 82 до 90 %, специфічність становить 75-86 %. Переважання в структурі молочних залоз жирової тканини та різке збільшення їх розмірів утруднюють діагностику дрібних солідних новоутворень.
Тепловізорне дослідження органів малого таза і молочних залоз
Динамічне тепловізорне дослідження органів малого таза і молочних залоз дає змогу оцінити особливості їх анатомічного та функціонального стану.
Перед термографією досліджувана ділянка тіла пацієнтки має бути оголена для адаптації шкіри до температури навколишнього середовища. Дослідження проводять натщесерце. Напередодні виконують очисну клізму. Під час термографічного дослідження органів малого таза пацієнтка лежить на спині, а шкіри молочних залоз – стоїть перед термографом з піднятими догори руками. Дослідження проводять у прямій і бічній проекціях.
При оглядовій термографії визначають розподіл температур (Δ Т – різниця температур між проекцією досліджуваної та прилеглої анатомічних ділянок) у зоні проекції досліджуваного органа, оцінюють колір, яскравість цих ділянок, порушення симетричності тих чи інших температурних зображень, їх форму та величину.
Гістероскопія
Гістероскопія – метод візуальної оцінки стану порожнини матки – у сучасній гінекології широко використовується з діагностичною та лікувальною метою. Діагностична гістероскопія в деяких випадках містить інформацію, яку неможливо отримати за допомогою інших методів. Безпосередня візуалізація порожнини матки дає змогу виявити внутрішньоматкову патологію (поліп ендометрія, субмукозну міому матки, гіперплазію ендометрія, рак тіла матки), а також виконати прицільну біопсію. Безсумнівну перевагу гістероскопія має при діагностиці вроджених змін порожнини матки.
Показаннями до проведення гістероскопії є:
- маткові кровотечі нез’ясованої етіології:
- в репродуктивному віці;
- в пери- та постменопаузальний періоди;
- діагностика безплідності:
- у разі змін порожнини матки, виявлених при ГСГ;
- нез’ясованої етіології;
- звичне невиношування вагітності;
- підозра на наявність внутрішньоматкової патології (субмукозна форма міоми, гіперпластичні процеси ендометрія, вади розвитку матки, синдром Ашермана, аденоміоз).
Протипоказання:
- загальні інфекційні захворювання;
- запальні захворювання статевих органів;
- III-IV ступінь чистоти піхви;
- тяжка патологія серцево-судинної системи, печінки;
- вагітність;
- поширений рак шийки матки;
- профузна маткова кровотеча.
Незважаючи на інформативність гістероскопії, її не слід проводити всім пацієнткам з патологією матки. Здебільшого діагноз можна встановити за допомогою інших, менш інвазивних досліджень. Так, при матковій кровотечі в пери- та постменопаузальний періоди на першому етапі виконують аспіраційну біопсію ендометрія та роздільне діагностичне вишкрібання. Лише в випадку невизначеності остаточного діагнозу або продовження кровотечі проводять гістероскопію. При безплідності на першому етапі дослідження виконують ГСГ, оскільки вона дає змогу оцінити прохідність маткових труб. До гістероскопії вдаються в разі виявлення змін у порожнині матки. Метод дає можливість не тільки підтвердити або заперечити діагноз, який було встановлено при ГСГ, а й у ряді випадків ліквідувати виявлені порушення. Деякі автори вважають, що гістероскопію потрібно проводити всім пацієнткам з безплідністю, оскільки при ГСГ часто не вдається визначити зміни порожнини матки.
Діагностичну гістероскопію можна виконувати амбулаторно; гістероскопічні операції переважно проводять у стаціонарі.
Іноді проведення гістероскопії може викликати такі ускладнення:
- анестезіологічні (алергічні реакції);
- спричинені препаратами для розширення порожнини матки (серцеві аритмії, емболії);
- хірургічні (перфорація матки, кровотеча);
- післяопераційні (кровотеча, синехії, інфікування, гематометра, опікові ураження прилеглих органів).
Діагностична лапароскопія (перинеоскопія, вентроскопія)
Даний метод застосовується з метою проведення діагностики та лікування практично всіх гінекологічних захворювань.
Лапароскопія – огляд органів черевної порожнини за допомогою ендоскопа, введеного через передню черевну стінку. Уперше лапароскопію виконав російський гінеколог Д. О. Отт 1901 р.
Цей метод є стандартним дослідженням при ендометріозі та спайковому процесі в черевній порожнині. Незважаючи на те що сучасні способи візуальної діагностики (УЗД, КТ і МРТ) здебільшого можуть замінити лапароскопію, останніми роками спостерігають тенденцію до ширшого та більш раннього застосування лапароскопічної діагностики під час обстеження пацієнток гінекологічного профілю. Цей метод дає змогу провести диференційну діагностику захворювань жіночих статевих органів, максимально точно оцінити характер і поширеність патологічного процесу. За допомогою лапароскопії можна виявити патологію, яку неможливо запідозрити, орієнтуючись на скарги хворої, а інколи і на результати інших методів дослідження.
Ендоскопічне дослідження органів малого таза складається з таких етапів:
- пункція черевної порожнини та створення пневмоперитонеуму;
- введення троакарів і лапароскопа;
- огляд органів черевної порожнини;
- виконання різноманітних маніпуляцій;
- видалення лапароскопа та виведення газу з черевної порожнини.
Лапароскопію проводять як під час планового обстеження, так і за екстреними показаннями.
Показання:
- планові:
- – пухлини та пухлиноподібні ураження яєчників;
- – міома матки;
- – вади розвитку внутрішніх статевих органів;
- – біль унизу живота нез’ясованої етіології;
- – хірургічна стерилізація;
- ургентні:
- – позаматкова вагітність;
- – апоплексія яєчника;
- – запальні захворювання органів малого таза;
- – перекрут ніжки пухлини чи пухлиноподібного ураження яєчника, субсерозної міоми;
- – диференційна діагностика гострої хірургічної та гінекологічної патології.
Ускладнення, які можливі під час виконання лапароскопії:
- екстраперитонеальна інсуфляція газу;
- ураження судин передньої черевної стінки;
- ураження органів травного тракту;
- газова емболія;
- ураження магістральних позаочеревинних судин.
Профілактика ускладнень включає:
- ретельний відбір хворих для дослідження;
- відповідну кваліфікацію хірурга-ендоскопіста;
- критичну оцінку можливостей лапароскопічного доступу;
- повноцінну візуалізацію об’єкта операції;
- наявність повноцінного та належного ендохірургічного інструментарію;
- адекватне анестезіологічне забезпечення;
- диференційований підхід до методів гемостазу;
- лапаротомію – за наявності технічних труднощів та інтраопераційцних ускладнень.
Біопсія шийки матки
Біопсія шийки матки – це прижиттєве взяття невеликого об’єму тканини піхвової частини шийки матки для мікроскопічного дослідження з метою морфологічної верифікації попереднього клінічного діагнозу. Гістологічний висновок є золотим стандартом у встановленні остаточного діагнозу. Достовірність методу становить 98,9 %.
Показання:
- аномальні кольпоскопічні ознаки;
- цитограма, що відповідає III-V класу ПАП-мазків.
Протипоказання:
- гострі запальні захворювання статевих органів;
- коагулопатії зі значними проявами.
Біопсію шийки матки проводять як в умовах стаціонару, так і амбулаторно з дотриманням правил асептики й антисептики. Скальпелем або за допомогою радіохвильової ексцизії видаляють клиноподібний біоптат на межі патологічно зміненої ділянки та здорової тканини шийки матки. За потреби проводять місцевий гемостаз. Ділянки взяття матеріалу та обсяг біопсії документують.
Фактори, що впливають на результат: вибір ділянки для біопсії; технічні похибки, пов’язані з виготовленням препарату; кваліфікація патоморфолога.
Ускладнення: інфекційні, кровотеча, рубцевий стеноз (після конізації шийки матки); розвиток ектопії.
Аспіраційна біопсія ендометрія
Це мінімально інвазивний метод діагностики вираженості проліферативних змін ендометрія.
Показання: патологічні зміни ендометрія за результатами УЗД, моніторинг ефективності гормональної терапії.
Протипоказання: вагітність або підозра на неї, гострі запальні захворювання статевих органів.
У жінок репродуктивного віку маніпуляцію проводять на 25-26-й день МЦ, у період пре- та перименопаузи – у будь-який час. Методика полягає в тому, що через спеціальний наконечник «Пайпель», уведений у порожнину матки, за допомогою шприца відсмоктують шматочки ендометрія.
На результат аспіраційної біопсії впливає кваліфікація лікаря-цитолога.
Зондування матки
Метою дослідження є встановлення положення і напрямку порожнини матки, визначення її довжини.
Показання:
- уточнення відхилення та встановлення розмірів порожнини матки перед виконанням хірургічних маніпуляцій;
- підозра або наявність атрезії цервікального каналу.
Протипоказання: гострі запальні захворювання статевих органів.
Зондування матки належить до інвазивних методів дослідження в гінекології. Маніпуляцію проводять в умовах малої операційної. Жінка перебуває на гінекологічному кріслі. Перед дослідженням виконують катетеризацію сечового міхура, проводять бімануальне гінекологічне дослідження для уточнення можливих особливостей розташування матки, обробляють зовнішні статеві органи дезінфекційним розчином.
У піхву вводять дзеркала, шийку матки захоплюють кульовими щипцями за передню губу, підіймач видаляють. Обережно, без надмірних зусиль уводять зонд у канал і порожнину матки до її дна (кривизна маткового зонда має збігатися з віссю шийкового каналу та порожнини матки), визначають довжину та форму порожнини цервікального каналу і матки, наявність випинань, нерівностей, перетинок тощо.
Пункція позаматкового простору через заднє склепіння піхви
Пункція позадуматкового простору (кульдоцентез) – доступ у порожнину малого таза через заднє склепіння піхви (прямокишково-маткова заглибина). Дослідження проводиться з метою виявлення в порожнині малого таза патологічних змін (кров, гній, ексудат).
Після оброблення зовнішніх статевих органів і піхви антисептичним розчином за допомогою дзеркал оголюють піхвову частину шийки матки, задню губу шийки матки захоплюють кульовими щипцями та відтягують допереду вниз. Відповідно до середньої лінії розтягнутого заднього склепіння піхви на глибину 1-2 см вводять за допомогою шприца товсту довгу голку. Рідину видаляють, потягуючи поршень шприца, одночасно повільно виводячи голку. За потреби проводять мікроскопічне, цитологічне та бактеріоскопічне дослідження отриманої рідини.
Ускладнення, пов’язані з проведенням цієї процедури (травмування судин параметрія, піхви, матки, кишок), виникають рідко і зазвичай не потребують спеціального лікування.
Таким чином, інструментальні методи є невід’ємною складовою обстеження пацієнток з гінекологічною патологією. Для забезпечення максимально ефективної діагностики лікар повинен знати принципи, переваги і обмеження кожного дослідження, щоб вибирати метод відповідно до індивідуальних особливостей хворої.
Инструментальные методы обследования в гинекологии
В. К. Кондратюк
В статье представлен обзор показаний, противопоказаний и техники проведения основных методов обследования, используемых в современной гинекологической практике.
Ключевые слова: патология матки, проходимость маточных труб, кисты яичников, предраковые поражения.
Instrumental methods of examination in gynecology
V. K. Kondratiuk
In the article an overview of indications, contraindications and techniques of basic examination methods used in modern gynecological practice is presented.
Keywords: uterine pathology, tubal patency, ovarian cysts, precancerous lesions.
Продовження у наступному номері
Журнал «Медичні аспекти здоров'я жінки» № 4 (90), 2015 рік