31 серпня, 2015
Рак грудной железы и беременность: обзор литературы

Благодаря совершенствованию локальных и системных методов лечения частота редицивов и смертность от рака грудной железы (РГЖ) продолжают снижаться. РГЖ является одним из злокачественных новообразований, часто выявляемых в период гестации: 0,2-3,8% случаев диагностируются во время беременности или лактации. Доля гестационного РГЖ в структуре всех случаев РГЖ тем выше, чем моложе женщины. Так, у пациенток моложе 30 лет 10-20% случаев РГЖ диагностируются во время беременности или на протяжении 1 года после родов.
В начале 2000-х гг. появилась тенденция к откладыванию деторождения на более поздний возраст, вследствие чего увеличивается количество пациенток с РГЖ, которые заинтересованы в сохранении фертильности и желают получить информацию о том, как их последующая беременность повлияет на риск рецидива заболевания после адъювантной терапии. Примерно 50% женщин с РГЖ в анамнезе хотят забеременеть, но осуществить это желание могут только 4-8%. Это объясняется снижением фертильности и опасениями как пациентки, так и врача относительно того, что беременность негативно повлияет на прогрессирование РГЖ. Многие врачи считают, что беременность после РГЖ повышает риск рецидива рака, и каждой третьей женщине, забеременевшей после РГЖ, советуют сделать аборт. С увеличением количества женщин, откладывающих беременность, растет значимость понимания рисков беременности во время и после лечения РГЖ. Проведено всего несколько исследований, посвященных этому вопросу, что подчеркивает необходимость повышения качества имеющейся доказательной базы для лучшего консультирования женщин.
Цель настоящей работы – проанализировать результаты недавних исследований с участием пациенток с РГЖ, диагностированным во время или после беременности, в контексте современных рекомендаций по ведению женщин, у которых РГЖ был выявлен во время беременности или которые хотят забеременеть после терапии РГЖ.
С использованием соответствующих ключевых слов в базах данных PubMed и MEDLINE проведен поиск статей, опубликованных на английском языке начиная с 1990-х гг., включая когортные исследования, обзоры, миниобзоры, систематические обзоры и метаанализы. Кроме того, проанализированы современные руководства по беременности и РГЖ.
В результате было идентифицировано две категории пациенток, нуждающихся в различном подходе к наблюдению и лечению:
• женщины с РГЖ, диагностированным во время беременности или в пределах 1 года после родов (РГЖ, ассоциированный с беременностью, – РГЖаБ);
• женщины, получавшие лечение по поводу РГЖ ранних стадий, которые хотят забеременеть (беременность после РГЖ – БпРГЖ).
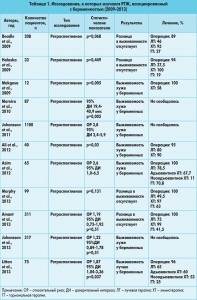
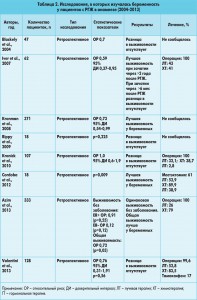
Из 3459 изначально найденных статей критериям включения соответствовали только 58 исследований, большинство из которых были ретроспективными (табл. 1, 2).
Рак грудной железы, ассоциированный с беременностью
Эпидемиологические и клинико-патологические особенности
Заболеваемость РГЖаБ составляет 1,3 на 10 тыс. родов. РГЖаБ обычно ассоциируется с объемной первичной опухолью поздних стадий и метастатическим поражением лимфоузлов. На II-III стадии заболевание диагностируется в 65-90% случаев (РГЖ, не ассоциированный с беременностью, – в 45-66% случаев). Вследствие гестационных физиологических изменений грудной железы диагноз практически всегда отсрочивается. Задержка установления диагноза на 1 мес, в свою очередь, ассоциируется с повышением риска метастазирования в лимфоузлы на 0,9%. РГЖаБ также обладает неблагоприятными биологическими особенностями, связанными с худшим исходом, такими как низкая степень дифференцировки опухоли, низкая экспрессия рецепторов гормонов, повышенная экспрессия HER2 (рецептора эпидермального фактора роста 2) и высокие уровни ядерного антигена Ki-67.
Прогноз и ведение пациенток
В начале ХХ века РГЖ рассматривался как заболевание с настолько плохим прогнозом, что его лечение считалось нецелесообразным. Кроме того, на протяжении десятилетий утвердилось мнение о том, что РГЖ во время беременности ассоциируется с низкой выживаемостью вследствие гестационных гормональных изменений, поэтому всем таким пациенткам предлагался терапевтический аборт. В нескольких исследованиях было установлено, что прогноз РГЖ поздних стадий хуже у беременных по сравнению с небеременными такого же возраста, особенно у женщин моложе 35 лет.
Недавно проведенный метаанализ показал, что риск смерти более чем на 40% выше у женщин с РГЖаБ по сравнению с РГЖ, не связанным с беременностью (Azim et al., 2012). Однако после поправки на возраст разница в смертности стала значительно меньшей. Дальнейшая поправка на стадию заболевания изменила результат несущественно. Это свидетельствует о том, что главным фактором повышенного риска смерти у пациенток с РГЖаБ является возраст, а не стадия рака.
Во многих других исследованиях прогноз РГЖ, связанного и не связанного с беременностью, после поправки на возраст и стадию заболевания не различался. В крупнейшем на сегодня когортном исследовании, посвященном изучению прогноза РГЖаБ, после поправки на известные факторы риска было констатировано отсутствие различий в общей выживаемости и выживаемости без прогрессирования (Amant et al., 2013). Многомерный анализ подтвердил, что беременность не являлась предиктором риска рецидива или смерти в изученной популяции беременных. В другом недавнем исследовании было установлено, что у женщин с РГЖ, получавших химиотерапию по время беременности, выживаемость была такой же или даже несколько выше по сравнению с небеременными пациентками. Авторы пришли к выводу, что женщины с РГЖаБ во II или III триместре должны получать адекватную терапию по доказанно эффективным стандартным схемам.
Таким образом, данные литературы неоднозначны, и уровень доказательств по этой проблеме низкий. Худший прогноз, наблюдавшийся при РГЖаБ, только частично может объясняться задержкой с установлением диагноза. Влияние беременности на прогноз, связанное с воздействием на биологию заболевания, на сегодня не доказано, тем более следует учитывать, что многие пациентки с РГЖаБ часто не получают необходимого лечения.
Беременность после диагностирования РГЖ
Ряд биологических гипотез указывают на защитный эффект беременности после РГЖ. На доклинических моделях было продемонстрировано, что высокий уровень эстрогенов после эстрогенной депривации индуцирует апоптоз клеточных линий РГЖ, положительных по рецепторам эстрогенов (ER). Кроме того, у пациенток, ранее подвергшихся воздействию антигенов, ассоциированных с опухолью, таких как MUC1, микрохимеризм плода может действовать как иммунологический стимулятор.
Во многих исследованиях, посвященных изучению безопасности БпРГЖ, беременность ассоциировалась с улучшением общей выживаемости. По данным Mueller и соавт. (2003), беременность после РГЖ снижала относительный риск смерти на 46%, при этом разница была статистически значимой у женщин моложе 35 лет, у пациенток европеоидной расы и у больных с опухолями <2 см в диаметре. В исследовании Velentgas и соавт. (1999) анализ с поправкой на возраст и стадию заболевания показал, что БпРГЖ снижает относительный риск смерти на 20%. Ives и соавт. (2007) также отмечают, что БпРГЖ в целом не оказывает негативного влияния на прогноз, однако лучших показателей выживаемости можно достичь, если отсрочивать беременность не менее чем на 2 года после завершения терапии РГЖ.
Крупный метаанализ, включивший 14 исследований, показал, что беременность после установления диагноза РГЖ снижает риск смерти на 41% (Azim et al., 2011). Однако эта разница в смертности могла быть обусловлена смещением отбора, известным как «эффект здоровой матери» (Sankila et al., 1994). В многоцентровом проспективном исследовании эта же группа авторов изучала прогностическую значимость статуса ER при БпРГЖ. Среди пациенток с ER-положительным РГЖ у забеременевших женщин выживаемость без прогрессирования была такой же, как и у небеременных. Аналогичный результат был получен при анализе ER-отрицательной подгруппы и всей популяции пациенток. У забеременевших улучшалась общая выживаемость независимо от статуса ER, а если беременность наступала в пределах первых 2 лет после завершения лечения по поводу РГЖ – также увеличивалась выживаемость без прогрессирования (Azim et al., 2013).
В еще одном метаанализе, охватившем 9 исследований, была предпринята попытка минимизировать «эффект здоровой матери» (Valachis et al., 2010). Общая выживаемость была статистически выше у забеременевших пациенток по сравнению с женщинами, которые не беременели после РГЖ. Авторы пришли к заключению, что беременность в пределах 10 мес после завершения терапии РГЖ не ухудшает прогноз и даже может улучшать выживаемость. Похожие результаты были получены в третьем метаанализе, в котором оценивалась безопасность беременности после хирургического лечения РГЖ. Повышения риска рецидива в случае наступления беременности не наблюдалось, при этом отмечено возможное улучшение общей выживаемости.
В целом данные литературы являются обнадеживающими и не указывают на ухудшение прогноза у женщин с ранее диагностированным или пролеченным РГЖ, которые в последующем забеременели. Результаты некоторых исследований свидетельствуют даже об улучшении выживаемости.
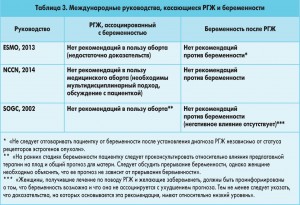
Современные международные руководства
Ни одно из действующих руководств не основывается на результатах проспективных рандомизированных исследований, вследствие чего доказательств 1 уровня не существует.
Национальная всеобщая онкологическая сеть США (NCCN) не рекомендует медицинский аборт ни при РГЖаБ, ни при БпРГЖ, особенно у женщин с РГЖ ранних стадий. В случае метастазов план лечения может изменяться в зависимости от желания пациентки сохранить беременность. Любые изменения в лечении необходимо рассматривать мультидисциплинарно и обсуждать с пациенткой.
Европейское общество медицинской онкологии (ESMO) также считает, что на сегодня отсутствуют доказательства, которые бы свидетельствовали о разнице в прогнозе у беременных и небеременных женщин с РГЖ, и не рекомендует прерывание беременности в данной клинической ситуации независимо от статуса ER опухоли.
Рекомендации Общества акушеров и гинекологов Канады (SOGC) не обновлялись с 2002 года. В них указывается, что, учитывая сопоставимую выживаемость у женщин с РГЖаБ и у небеременных пациенток с РГЖ (если сравнивать больных одного возраста с одинаковой стадией заболевания), отсутствуют веские доказательства, на основании которых можно было бы рекомендовать аборт при РГЖаБ. В то же время имеются данные, свидетельствующие об отсутствии негативного влияния БпРГЖ на выживаемость. Основываясь на доказательствах низкого уровня, SOGC рекомендует отсрочивать беременность после лечения РГЖ по крайней мере на 3 года (на 5 лет – при наличии метастазов в регионарных лимфоузлах). Однако эти временные рамки могут быть нереалистичными в отношении сохранения фертильности после лечения РГЖ.
Основные рекомендации трех вышеуказанных организаций приведены в таблице 3.
В отношении ведения и лечения большинство руководств рекомендуют мультидисциплинарный подход. Огромную значимость имеет ранняя диагностика РГЖаБ, и лечение, в частности хирургическое, не должно откладываться. Допустимы как мастэктомия, так и органосохраняющая операция (последняя – при условии, что после родов будет проведена лучевая терапия). Химиотерапия может безопасно применяться во II и III триместрах беременности. Доказана безопасность антрациклинов и циклофосфамида; данные относительно таксанов ограничены. Лучевая терапия, лечение таргетными препаратами и гормональная терапия должны начинаться после родов.
Обсуждение и рекомендации
Рак грудной железы, связанный с беременностью
У женщин, перенесших лечение по поводу злокачественных новообразований, вероятность наступления беременности, как правило, ниже по сравнению с общей популяцией; у пациенток с РГЖ этот показатель ниже почти на 70%. Однако, как уже указывалось, низкий уровень имеющихся доказательств не позволяет говорить о том, что прогноз у пациенток с РГЖаБ хуже, чем у небеременных с РГЖ, диагностированным в том же возрасте и на той же стадии. В большинстве исследований женщины основной группы (беременные) получали такое же лечение РГЖ, как и больные контрольной группы (небеременные). Таким образом, основная рекомендация состоит в том, что женщины с РГЖаБ нуждаются в адекватном лечении, настолько же интенсивном, как и небеременные пациентки с РГЖ.
Выбор методов лечения, последовательности их применения должна осуществлять мультидисциплинарная команда, включающая акушеров-гинекологов, радиологов, онкологов и педиатров. Следует подчеркнуть, что на сегодня нет убедительных доказательств, которые бы свидетельствовали в пользу прерывания беременности в данной клинической ситуации.
Беременность после РГЖ
У женщин с РГЖ в анамнезе беременность можно считать безопасной. По мнению некоторых авторов, попытки забеременеть следует осуществлять не ранее чем через 2 года после завершения лечения РГЖ, учитывая высокий риск рецидива опухоли в первые 2 года и обнадеживающие результаты наблюдения пациенток, беременевших после этого срока. Ввиду худшего прогноза и более высокого риска рецидива у женщин моложе 35 лет интервал между завершением лечения и беременностью рекомендуется продлить до 3 лет, а при наличии метастазов в лимфоузлах – до 5 лет. Предлагаемое отсрочивание беременности также может позволить женщине восстановиться от овариальной токсичности, индуцированной химиотерапией (тем не менее следует учитывать, что гарантировать такое восстановление нельзя, более того – после химиотерапии овариальный резерв снижается, и отсрочивание беременности может уменьшить шансы забеременеть).
У пациенток с ER-положительным РГЖ в анамнезе стандартом являются 5-10 лет адъювантной гормонотерапии. Рекомендация завершить этот период лечения и только потом планировать беременность не подходит для большинства пациенток, поскольку после 5-10 лет приема тамоксифена шансы на беременность могут значительно снижаться. Женщинам с ER-положительным заболеванием, желающим прервать гормональную терапию для получения возможности забеременеть, следует разъяснять потенциальное негативное влияние такого шага на исходы РГЖ. Если женщина готова пойти на риск, оптимальным может быть завершение 2-3 лет терапии тамоксифеном с последующим ее возобновлением после родов.
Как и в случае с РГЖаБ, в большинстве исследований женщины, беременевшие после РГЖ, получали такое же лечение, как и небеременные пациентки с РГЖ. Следовательно, рекомендация против БпРГЖ не имеет под собой серьезных оснований. Кроме того, имеющиеся на сегодня данные не указывают на повышение риска врожденных пороков или генетических заболеваний у детей, матери которых ранее получали химиотерапию. Тем не менее, по некоторым данным, такое лечение может повышать риск родовых осложнений (преждевременных родов, гипотрофии плода, необходимости кесарева сечения). Поэтому беременные, ранее получавшие противоопухолевое лечение, нуждаются в тщательном наблюдении.
У молодых женщин, желающих иметь возможность забеременеть после завершения химиотерапии, следует делать все возможное для сохранения фертильности. При этом предпочтения пациентки относительно будущей фертильности и желание иметь биологического ребенка должны быть главными факторами, влияющими на выбор тактики лечения. В рекомендациях Американского общества клинической онкологии (ASCO) подчеркивается, что онкологи, занимающиеся ведением молодых женщин с диагнозом РГЖ, должны быть хорошо знакомы с проблемой бесплодия и уделять внимание сохранению фертильности уже на ранних стадиях заболевания.
Оптимальное время для наступления беременности после РГЖ на сегодня не установлено. При принятии решения следует учитывать время, необходимое для завершения лечения, риск рецидива, возраст и овариальную функцию пациентки. Целесообразным может быть отсрочивание беременности на 2 года после установления диагноза с целью восстановления адекватной овариальной функции и пропуска периода с относительно высоким риском рецидива РГЖ.
Выводы
Принимая во внимание отсутствие доказательств 1 уровня по проблеме РГЖ в контексте беременности, молодых женщин, которым диагноз РГЖ устанавливается во время беременности или которые хотят забеременеть после лечения РГЖ, должна наблюдать слаженная мультидисциплинарная команда. У женщин с РГЖ, диагностированным во время беременности, следует применять такую же активную тактику лечения, как и у небеременных пациенток с РГЖ. Рекомендация против беременности после лечения РГЖ вследствие повышения риска рецидива или смерти от РГЖ не имеет под собой достаточных оснований. Чтобы улучшить качество рекомендаций, посвященных проблеме РГЖ и беременности, в идеале необходимо провести крупные рандомизированные проспективные исследования. В настоящее время Международная группа по грудной железе (BIG) и Североамериканская группа по раку грудной железы (NABCG) ведут проспективную базу данных молодых женщин с РГЖ ранних стадий, желающих забеременеть, с целью оценки прогноза пациенток и исходов беременности.
Список литературы находится в редакции.
Статья печатается в сокращении.
Raphael J., Trudeau M.E., Chan K. Outcome of patients with pregnancy during or after breast cancer: a review of the recent literature. Curr Oncol. 2015 Mar; 22 (Suppl 1): S8-S18.
Перевел с англ. Алексей Терещенко