19 липня, 2020
Хвороба коронарних, мозкових і периферичних судин: складні взаємозв’язки
Судинна патологія залишається на першому місці серед причин смерті в усьому світі [1]. Найбільшу клінічну значимість мають ішемічна хвороба серця – ІХС (інфаркт міокарда, стенокардія), цереброваскулярні захворювання – ЦВЗ (інсульт і транзиторна ішемічна атака – ТІА) та захворювання периферичних артерій – ЗПА (облітеруючий ендартеріїт, переміжна кульгавість). Ці патологічні стани мають спільні фактори ризику та патогенез, і наявність однієї хвороби є потужним предиктором розвитку інших [2, 3].
Епідеміологія, патогенез, фактори ризику
Імовірність появи симптомів ІХС протягом життя становить 49% у чоловіків і 32% у жінок, у віковій групі 40 років – 42 та 25% відповідно [4]. Щороку від ІХС помирає близько 130 млн осіб [5]. Стандартизована за віком смертність від ІХС (на 100 тис. населення на рік) в Україні є значно вищою (324 випадки), ніж, приміром, у США (60 випадків) або Великій Британії (46 випадків) [6].
Щороку у світі стається понад 13,7 млн інсультів, з яких 5,5 млн є фатальними; у кожної четвертої людини, котра перетнула вікову позначку 25 років, у майбутньому трапиться інсульт [7]. Смертність від інсульту в Україні в декілька разів перевищує відповідні показники в країнах Західної Європи [8].
За приблизними оцінками, ЗПА вражає близько 200 млн дорослих у світі, у віковій групі 70 років поширеність ЗПА дорівнює 20%. Імовірно, справжня поширеність є значно вищою, оскільки більшість пацієнтів не мають характерних симптомів переміжної кульгавості, описаних у підручниках [9]. Після діагностики ЗПА щорічна смертність є вищою (8,2%), ніж після інфаркту міокарда (6,3%) [10].
Головною причиною розвитку ІХС, ЦВЗ і ЗПА є атеросклероз – хронічне запальне захворювання внутрішньої стінки великих і середніх артерій, наслідками котрого можуть бути зниження чи зупинка кровотоку [11, 12].
 Патогенетичні механізми атеросклеротичного ураження судин різних басейнів подібні, що зумовлює спільні фактори ризику (табл. 1). Поширеність усіх цих захворювань зростає з віком і сильно залежить від спадковості. Найважливішими факторами ризику, що можна модифікувати, є куріння, артеріальна гіпертензія (АГ), цукровий діабет, дисліпідемія та фізична активність, а також фібриляція передсердь (для інсульту) [13-15].
Патогенетичні механізми атеросклеротичного ураження судин різних басейнів подібні, що зумовлює спільні фактори ризику (табл. 1). Поширеність усіх цих захворювань зростає з віком і сильно залежить від спадковості. Найважливішими факторами ризику, що можна модифікувати, є куріння, артеріальна гіпертензія (АГ), цукровий діабет, дисліпідемія та фізична активність, а також фібриляція передсердь (для інсульту) [13-15].
Взаємозв’язок між ІХС, ЦВЗ і ЗПА
Слід зазначити, що будь-яка подія в одному артеріальному басейні значно підвищує ризик майбутніх подій у тому самому й інших артеріальних басейнах.
За даними реєстру REACH, після встановлення діагнозу стабільної ІХС ризик інсульту протягом наступних 4 років збільшується на 19% порівняно з пацієнтами без ІХС [16]. У пацієнтів з ІХС 1, 2 та 3 функціонального класу за NYHA ризик інсульту впродовж 8 років був на 20, 66 і 245% вищим порівняно із загальною популяцією [17]. Інфаркт міокарда без елевації сегмента ST підвищує 2-річний ризик інсульту в 3,7 раза, інфаркт з елевацією сегмента ST – у 4,2 раза порівняно з нестабільною стенокардією [18]. Найнебезпечнішими є перші 30 днів після інфаркту міокарда: в цей період ризик ішемічного інсульту збільшується в 30 разів, геморагічного – у 20 разів [19].
Згідно з метааналізом 25 досліджень (n=50 000), третина пацієнтів з ішемічним інсультом без ІХС в анамнезі мають >50% стеноз коронарних артерій і 3% ризик інфаркту міокарда протягом року [20].
Довгостроковий ризик виникнення інфаркту міокарда після ТІА або ішемічного інсульту вивчався в найбільшому на сьогодні систематичному огляді, виконаному французькими вченими [21]. Метааналіз 58 досліджень тривалістю від 1 до 10 років (131 тис. пацієнтів) показав, що за відсутності раніше діагностованої ІХС майбутній ризик розвитку інфаркту міокарда загалом зростав незначно, але чоловіча стать, наявність АГ, ІХС або ЗПА асоціювалися з подвоєнням ризику.
У пацієнтів із безсимптомним або симптомним ЗПА ризик ТІА й інсульту є значно вищим порівняно з пацієнтами без ЗПА [22], а в деяких дослідженнях – порівняно з пацієнтами з ІХС й інсультом в анамнезі [23]. Крім того, прогресуюче ЗПА (зниження індексу ABI ≥0,15 протягом 5 років) асоціюється з підвищеним ризиком інсульту порівняно зі стабільним ЗПА [24]. За даними S.W. Cheng, безсимптомний ≥70% стеноз сонних артерій мали 25% пацієнтів із ЗПА проти 11% пацієнтів з ІХС; це свідчить, що ЗПА є сильнішим предиктором розвитку інсульту, ніж коронарний атеросклероз [25].
Поширеність ЗПА серед пацієнтів з ІХС становить 22-42% [26-28]. У дослідженні Heart and Soul після корегування на традиційні фактори ризику поєднання симптомного ЗПА й ІХС асоціювалося з підвищенням ризику майбутніх кардіоваскулярних подій на 70%, ризику смерті – на 80% порівняно з наявністю лише ІХС [29].
Профілактична та лікувальна стратегії
Тож ішемічні захворювання коронарних, мозкових і периферичних судин мають тісний взаємозв’язок, тому пацієнти з ураженням одного артеріального басейну потребують обстеження на наявність залучення інших басейнів із подальшим призначенням відповідного лікування.
Шляхом виключення чи контролю таких факторів ризику, як АГ, діабет, куріння, зловживання алкоголем, ожиріння та малорухомий спосіб життя, можна запобігти більшості випадкам ішемічних судинних захворювань, не зумовлених спадковими чинниками [30]. Що стосується фармакотерапії, то найбільшу значимість мають антигіпертензивні, антигіперглікемічні, антигіперліпідемічні й антитромботичні препарати. Утім, представники кожного з цих класів діють лише на одну патогенетичну ланку, що часто призводить до поліпрагмазії з підвищенням частоти побічних ефектів, збільшенням витрат, зниженням комплаєнсу та, зрештою, погіршенням прогнозу [31, 32]. З огляду на це перспективним є застосування засобів, які забезпечують комплексний вплив на систему кровообігу – сприяють підтриманню нормального серцевого, мозкового та периферичного кровообігу, оптимальної в’язкості крові, а також стабілізації артеріального тиску, покращують забезпечення киснем і метаболізм у тканинах серця, головного мозку та кінцівок. Таким засобом є Віноксин® Форте (Acino, Швейцарія), що містить сухі екстракти барвінку малого, омели білої та гінкго дволопатевого (табл. 2) [33]. 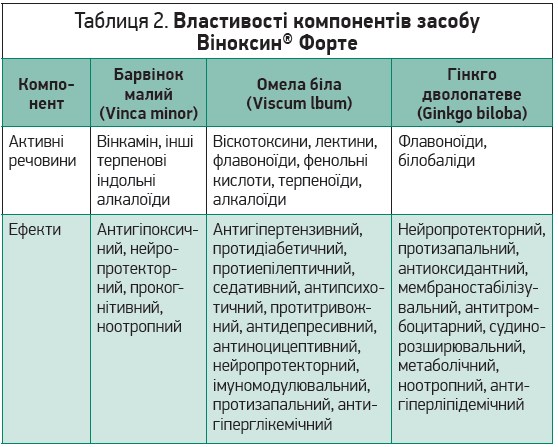
Із листя барвінку малого виділено понад 50 терпенових індольних алкалоїдів, що є головними активними речовинами цієї рослини [34, 35]. Найкраще вивченим алкалоїдом є вінкамін, який покращує кровообіг у мозку, відновлює та підтримує гомеостаз нейронів, чинить антигіпоксичну та нейропротекторну дію. Понад 30 років похідні барвінку малого використовуються при атеросклеротичних ураженнях судин головного мозку, гіпертонічній енцефалопатії, когнітивних порушеннях, після гострих порушень мозкового кровообігу [36]. У нещодавніх дослідженнях були виявлені нові властивості похідних барвінку, як-от протизапальний ефект, протидія атеросклеротичним змінам судин, зменшення аліментарного атеросклерозу, а також сповільнення патологічного ремоделювання серця [36].
Омела біла традиційно застосовувалася для лікування гіпертрофії серця та клапанної недостатності, АГ, різноманітних неврологічних порушень [37, 38]. Активні речовини омели викликають вазодилатацію та знижують систолічний і діастолічний артеріальний тиск шляхом впливу на оксид азоту й мобілізацію внутрішньоклітинного кальцію [39]. Продемонстровано антиоксидантні ефекти екстракту омели в серці та нирках, зменшення рівня тригліцеридів у крові [40, 41].
Екстракт гінкго являє собою складну композицію з понад 160 окремих активних складників, головними з яких є флавоноїди та білобаліди. Флавоноїдні компоненти покращують кровообіг у мозку, сприяють зниженню рівня холестерину та протидіють спазму непосмугованих м’язів судинного русла [42]; білобаліди забезпечують нейропротекторний ефект, покращують пам’ять й інші когнітивні функції [43, 44]. Екстракт гінкго захищає тканини мозку в умовах гіпоксії й ішемії; знижує в’язкість крові та чинить антитромбоцитарний ефект; має судинорозширювальну й антиоксидантну дію; стабілізує мембрани клітин і регулює обмін речовин [45, 46]. У низці клінічних досліджень підтверджено доцільність застосування екстракту гінкго при ІХС, ЗПА, судинних ускладненнях цукрового діабету [47]. У пацієнтів після ішемічного інсульту екстракт гінкго значно покращував когнітивні та неврологічні функції без жодних побічних ефектів [48].
Отже, компоненти, котрі входять до складу засобу Віноксин® Форте, зменшують негативний вплив важливих патогенетичних факторів ІХС, ЦВЗ і ЗПА (підвищений артеріальний тиск, ішемія, порушення коагуляції) та покращують кровообіг у всіх залучених артеріальних басейнах. Додатковий прокогнітивний ефект, який відзначають пацієнти, може покращувати комплаєнс і, відповідно, довгострокові клінічні результати.
Висновки
- Хвороби судин атеросклеротичного генезу залишаються провідною причиною захворюваності та смертності в усьому світі.
- Ураження коронарних (ІХС), мозкових (ЦВЗ) і периферичних судин (ЗПА) мають спільні фактори ризику та патогенез, і наявність однієї хвороби значно підвищує ризик розвитку інших.
- Найважливішими факторами ризику ІХС, ЦВЗ і ЗПА, що можна виключити чи контролювати, є АГ, діабет, куріння, зловживання алкоголем, ожиріння та малорухомий спосіб життя.
- У фармакологічній корекції факторів судинного ризику найбільше значення мають антигіпертензивні, антигіперглікемічні, антигіперліпідемічні й антитромботичні препарати; втім, більшість пацієнтів потребують контролю декількох факторів ризику, що часто призводить до поліпрагмазії та її відомих небажаних наслідків.
- Перспективним є застосування засобів, які забезпечують одночасний контроль багатьох факторів судинного ризику та комплексний вплив на систему кровообігу, тобто сприяють підтриманню нормального кровотоку в коронарних, мозкових і периферичних судинах.
Список літератури знаходиться в редакції.
Підготував Олександр Гладкий
UA-VINF-PUB-072020-015
Медична газета «Здоров’я України 21 сторіччя» № 11 (480), червень 2020 р.


