5 серпня, 2020
Лікування загострення бронхіальної астми під час пандемії SARS-CoV‑2 2020 року
Пандемія SARS-CoV‑2 кинула виклик усім національним системам охорони здоров’я [1]. Від лікарів тепер не просто очікують надання якісних медичних послуг, у цій ситуації всі дії медиків мають бути спрямовані на обмеження поширення інфекції. Знаючи, що вірус SARS-CoV‑2 передається повітряно-крапельним шляхом, необхідно розробити стратегії максимально ефективного обмеження його аерозолізаціі.
Хоча діти-астматики не входять до групи ризику розвитку тяжкої інфекції SARS-CoV‑2, а сухі хрипи не є частим симптомом COVID‑19 у педіатричних пацієнтів [2], занепокоєння викликають небулайзери, які використовують у стаціонарах у хворих на астму, інфікованих SARS -CoV‑2. Саме ці пристрої можуть стати джерелом зараження інших пацієнтів та медичного персоналу.
Проблема
Нозокоміальні інфекції завжди були, є і будуть величезною проблемою, особливо такі висококонтагіозні, як SARS-CoV‑2.
У 2003 р. під час епідемії тяжкого гострого респіраторного синдрому (Severe Acute Respiratory Syndrome, SARS) були виділені основні фактори внутрішньолікарняної передачі вірусу, а саме – переповненість відділень, а також процедури, пов’язані з утворенням аерозолів[3].
Процедурами з найвищим ризиком вважають:
- нтубацію трахеї;
- неінвазивну штучну вентиляцію легень (НШВЛ);
- трахеотомію;
- мануальну вентиляцію легень перед інтубацією [4].
Однак інші процедури також можуть генерувати потенційно небезпечні інфекційні аерозолі. Так, наприклад, якщо неінвазивна вентиляція легень супроводжується утворенням великих крапель, які випадають на поверхні в межах 1 м, то небулайзери виробляють малі та середнього розміру краплі, які можуть поширюватися на великі відстані [5].
У той час як киснева терапія за допомогою маски Хадсона і назальної канюлі провокує розпорошення повітря на відстань 0,4 та 1 м відповідно, реактивні небулайзери можуть розпилювати вірусні частинки у видихуваному повітрі більш як на 0,8 м від пацієнта [3]. При цьому аерозоль буде залишатися в повітрі майже півгодини.
Саме з цих причин для профілактики внутрішньолікарняної передачі вірусу під час лікування респіраторних захворювань у пацієнтів із COVID‑19 рекомендують віддавати перевагу дозованим інгаляторам (ДІ або MDI – мetered-dose inhaler) зі спейсером [6-9].
Мотивація
Ці рекомендації були створені, аби надати лікарям чіткий алгоритм дій, який дасть можливість ефективно лікувати загострення астми, водночас захищаючи інших пацієнтів і медичний персонал від впливу патогенів. Даний алгоритм направлений на зниження ризику аерозолізаціі SARS-CoV‑2 або будь-якого іншого інфекційного агента у всіх пацієнтів, незалежно від того, чи є в них підозра на інфекцію, чи ні, ураховуючи ймовірність безсимптомного перебігу SARS-CoV‑2.
Модифікований алгоритм
Пропонується модифікований алгоритм лікування загострення астми, який включає алгоритм для надання допомоги при астмі легкого та середнього ступеня тяжкості (рис. 1), шкалу для оцінки ступеня тяжкості астми і реакції пацієнта на лікування (рис. 2), алгоритм надання допомоги при астмі тяжкого ступеня, зокрема дії в разі загрозливих для життя загострень (рис. 3).
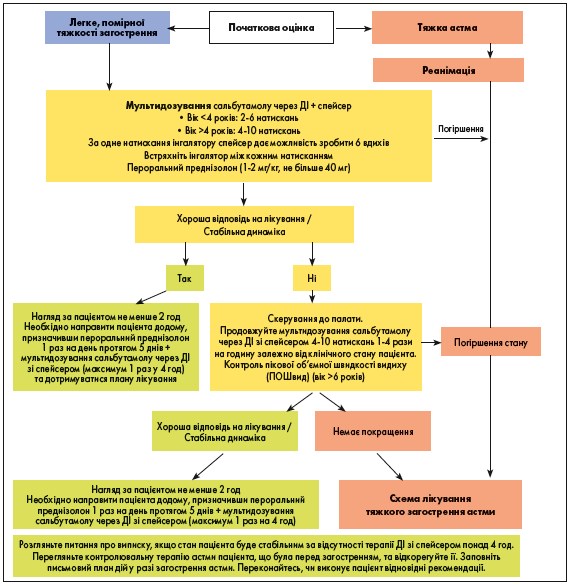
Рис. 1. Алгоритм лікування легкого та помірного загострення астми
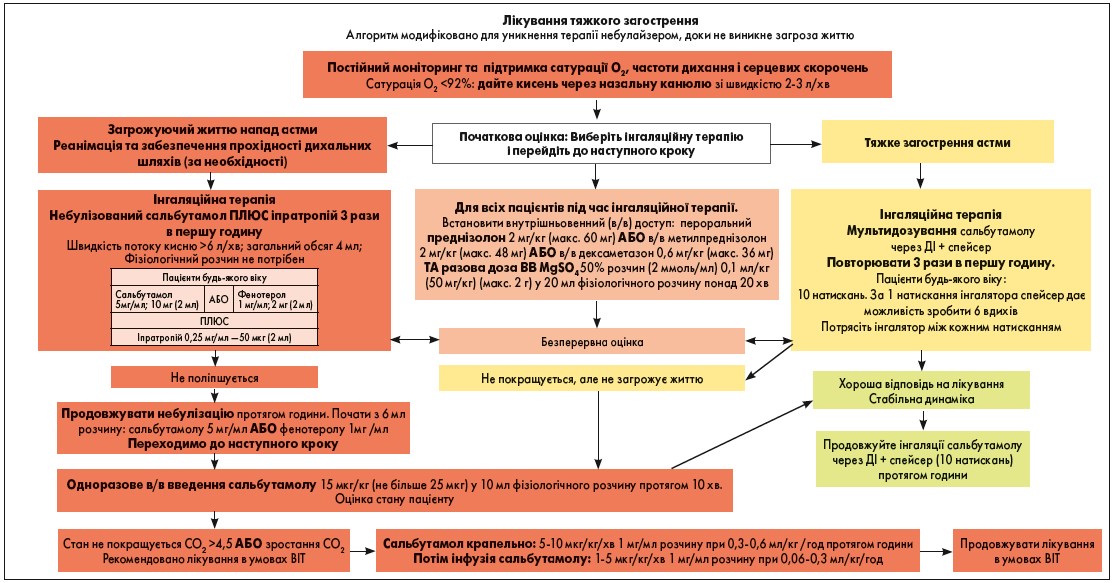
Блок-схема з лікування тяжкої астми обмежує терапію за допомогою небулайзера і рекомендує ретельне спостереження і більш швидкий початок системної терапії. Вона дає можливість більш гнучкого переміщення від лікування за допомогою небулайзера до терапії ДІ зі спейсером, якщо спостерігається поліпшення або погіршення стану пацієнта. Дози ліків у блок-схемі наведені для дітей у мг/кг, причому максимальні дози для дітей більш старшого віку і для дорослих можуть бути вказані в дужках.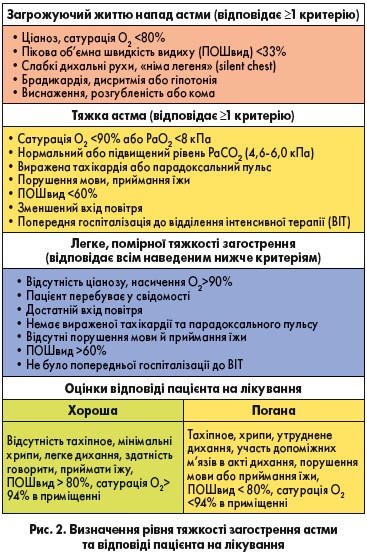
Бронхолітична терапія ДІ зі спейсером проти терапії небулайзером
Була проведена оцінка ефективності лікування астми β2-агоністами короткої дії (БАКД) через MDI зі спейсером і небулайзер [10]. В огляді, що включає 39 досліджень за участю 1897 дітей і 729 дорослих, автори роблять висновок: «Доставка ліків небулайзером не дала кращі результати, ніж інгаляції за допомогою MDI зі спейсером як в дорослих, так і в дітей».
Автори наголошують, що ці дослідження не включають хворих на астму, яка загрожує життю, отже, результати випробувань не треба екстраполювати на згадану групу пацієнтів. Висновок, якого дійшли автори випробування, полягає в тому, що небулайзери не були кращими в запобіганні госпіталізації, ніж ДІ зі спейсером. Зокрема, у дітей застосування ДІ зі спейсером було ефективнішим щодо зменшення тривалості перебування у відділенні невідкладної допомоги, якщо порівняти із застосуванням небулайзера [10].
Цікавий факт: саморобні спейсери так само ефективні, як і комерційні, для поліпшення насичення киснем і покращення клінічних показників. При цьому їх використання знижує потребу в додатковому лікуванні та госпіталізації [11].
Якщо використання небулайзера неможливо уникнути, процедуру потрібно проводити в ізольованих приміщеннях із негативним тиском. Медичний персонал має вдягнути маску № 95, захисні окуляри та інші засоби індивідуального захисту, які вбережуть обличчя та очі від крапель, що можуть містити вірусні частинки.
Однак, щоб звести до мінімуму ризик зараження через утворення аерозолю, імовірно, безпечніше користуватися дозованими інгаляторами зі спейсером замість небулайзерів у пацієнтів із загостренням астми, особливо в умовах пандемії.
Рекомендований метод, який застосовується в багатьох з описаних досліджень для доставки БАКД через ДІ зі спейсером, полягає в тому, що пацієнт робить 4 натискання на дозований інгалятор кожні 10-15 хв, при цьому терапію корегують залежно від реакції пацієнта. Після кожного натискання ліки потрапляють у камеру спейсера, пацієнт робить декілька вдихів, і тільки після цього можна знову натискати на інгалятор.
Утім, деякі медичні працівники і хворі можуть не дотримуватися цих рекомендацій через обмежені дані щодо їх ефективності в пацієнтів із тяжкими випадками астми. Тому потрібно чітко зважувати обставини, за яких необхідно використовувати небулайзери, з урахуванням тяжкості астми.
Стратифікація тяжкості астми
У більшості алгоритмів відділень невідкладної допомоги загострення астми поділяють на легке, помірне й тяжке. Залежно від тяжкості загострення рекомендують вводити лікарські засоби за допомогою:
- MDI зі спейсером у пацієнтів з астмою легкого та середнього ступеня тяжкості, а також у пацієнтів із тяжкою астмою без небезпечних для життя ознак або симптомів;
- небулайзерів у пацієнтів із тяжкою астмою.
Деякі алгоритми включають третю категорію – пацієнти із загостренням астми, яке загрожує життю. Цій групі пацієнтів призначають небулайзерну терапію, адже вона дає можливість забезпечити доставку кисню, безперервну бронходилатуючу терапію, а також одночасне застосування антагоністів мускаринових рецепторів короткої дії (АМРКД).
Рис. 3. Алгоритм лікування тяжкого та такого, що загрожує життю, загострення астми
Фактори, які можуть завадити проведенню інгаляційної терапії астми ДІ зі спейсером
Поєднання БАКД з інгаляцією АМРКД у дорослих пацієнтів для екстреного лікування астми зменшує ризик госпіталізації, особливо в осіб із тяжкими нападами [12]. Але тоді як інгаляційні БАКД для MDI є доступними в усьому світі, інгаляційні АМРКД, такі як іпратропію бромід, рідше можна побачити у складі MDI як у монопрепаратах, так і в комбінованих.
Оскільки вказаний алгоритм дає можливість використання небулайзерів лише в пацієнтів з астмою тяжкого ступеня, деякі пацієнти, якім раніше проводилося лікування за допомогою комбінації БАКД/АМРКД, не зможуть отримувати антихолінергічні препарати через ДІ зі спейсером.
Завадити поширенню цього алгоритму може також той факт, що деякі відділення екстреної допомоги менш знайомі з використанням ДІ зі спейсером [1]. До того ж, на думку декого з фахівців, терапія ДІ зі спейсером менш ефективна, ніж із небулайзером [13].
Обираючи тактику ведення пацієнтів із тяжкою астмою, важливо знайти баланс між перевагами використання ДІ зі спейсером і ризиками для здоров’я пацієнта, у разі якщо йому не буде проведена терапія небулайзером.
Методи підвищення ефективності інгаляційної терапії ДІ зі спейсером
Необхідно пильно спостерігати за особами, схильними до сильних загострень астми, і змінювати тактику лікування залежно від поліпшення чи погіршення їхнього стану.
Крім того, рекомендується підсилити інгаляційну терапію системною терапією кортикостероїдами та внутрішньовенним введенням сульфату магнію (MgSO4) в усіх пацієнтів із тяжким загостренням астми. Використання системних препаратів у таких хворих може запобігти погіршенню їхнього стану до стадії, коли виникне потреба в лікуванні з використанням небулайзера, а також скоротити курс терапії небулайзером у тих пацієнтів, які потребують їх через загрозливий для життя стан.
Системні засоби, які зазвичай використовують для лікування загострень астми, включають:
• пероральні або внутрішньовенні глюкокортикостероїди;
• внутрішньовенне введення сульфату магнію;
• разову внутрішньовенну дозу сальбутамолу/альбутеролу 15 мг/кг або крапельно дозу 5-10 мг/кг/хв сальбутамолу/альбутеролу протягом години з подальшим вливанням зі швидкістю 1-5 мг/кг/хв та внутрішньовенним введенням амінофіліну.
В останньому Кокранівському огляді внутрішньовенне введення MgSO4 для лікування дорослих із гострою астмою у ВІТ зменшувало частоту госпіталізації та показало деяке поліпшення функцій легень [14].
Найчастішими побічними явищами при внутрішньовенному введенні MgSO4 були припливи, втома, нудота, головний біль і гіпотонія, яка виникала через швидке введення препарату.
Використання MgSO4 у дітей менш досліджене, але в Кокранівському огляді було зроблено висновок, що внутрішньовенна інфузія MgSO4 зменшила ризик госпіталізації в дітей на 68% [15].
Ефективність внутрішньовенного введення β2-агоністів у дітей і в дорослих із тяжким загостренням астми не була підтверджена [16].
Отже, внутрішньовенне введення MgSO4 є важливим кроком для посилення бронхолітичної терапії в пацієнтів із гострими нападами астми, які отримують БАКД через ДI зі спейсером замість небулайзера.
Висновки
Незважаючи на обмеження в даних, запропонований алгоритм, заснований на наукових доказах, дасть можливість покращити надання допомоги в період пандемії, коли ризик поширення патогенів значуще збільшується.
Цей алгоритм не вимагає суворо додержуватися лише його рекомендацій і не має замінювати належної оцінки з урахуванням конкретних обставин кожного конкретного випадку та індивідуальних потреб пацієнта.
На додаток до цих настанов рекомендовано здійснювати постійний моніторинг астми для зменшення можливості загострень, які будуть потребувати госпіталізації у відділення невідкладної допомоги, тим самим збільшуючи ризики інфікування хворих [1, 8, 9].
Рекомендації GINA (Global Initiative for Asthma) пропонують використовувати, як екстрену невідкладну терапію астми, комбінацію інгаляційних кортикостероїдів із формотеролом. Дослідження показали, що поєднання цих препаратів забезпечує розслаблення дихальної мускулатури при бронхоспазмі, а також запобігає розвитку запалення дихальних шляхів [17].
Література
- Shaker M., Oppenheimer J., Grayson M. et al. COVID‑19: pandemic contingency planning for the Allergy and immunology clinic. J Allergy Clin Immunol Pract. 2020 May;8(5):1477-1488.e5. https://doi.org/10.1016/j.jaip.2020.03.012. Epub 2020 Mar 26.
- Lu X., Zhang L., Du H. et al. SARS-CoV‑2 infection in children.N Engl J Med. 2020.
- Hui D.S. Severe acute respiratory syndrome (SARS): lessons learnt in Hong Kong. J Thorac Dis. 2013;5(2):122-126.
- Tran K., Cimon K., Severn M., Pessoa-Silva C.L., Conly J. Aerosol generating procedures and risk of transmission of acute respiratory infections to healthcare workers: a systematic review. PloS One. 2012;7(4), e35797.
- Simonds A.K., Hanak A., Chatwin M. et al. Evaluation of droplet dispersion during non-invasive ventilation, oxygen therapy, nebuliser treatment and chest physiotherapy in clinical practice: implications for management of pandemic influenza and other airborne infections. Health Technol Assess. 2010;14(46):131-172.
...
10. Kew K.M., Karner C., Mindus S.M., Ferrara G. Combination formoterol and budesonide as maintenance and reliever therapy versus combination inhaler maintenance for chronic asthma in adults and children. Cochrane Database Syst Rev.2013;12: CD009019.
Levin et al. Acute asthma management during SARS CoV2-pandemic 2020. World Allergy Organization Journal (2020) 13:100125. doi.org/10.1016/j.waojou.2020.100125
Реферативний огляд підготувала Анастасія Романова
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 2 (51), 2020 р.