16 грудня, 2016
Інфекції дихальних шляхів та раціональність призначення антибіотикотерапії
Навряд чи є лікарі, які не використовують антибактеріальні препарати (АБП) у щоденній практичній діяльності. Лікарські засоби цієї групи належать до категорії медикаментів, що найчастіше призначаються клініцистами. Причиною № 1 (2/3 випадків) у структурі використання АБП є інфекції дихальних шляхів (ІДШ). І саме в цьому сегменті реєструється максимальна кількість «зловживань» зазначеними ліками, як-от нераціональне їх призначення чи неправильний режим застосування. А це, як відомо, призводить до формування резистентності патогенних мікроорганізмів до АБП.
 Про те, наскільки значним є масштаб проблеми і складними – шляхи її вирішення, розповіла доцент кафедри фтизіатрії та пульмонології Львівського національного медичного університету ім. Данила Галицького, кандидат медичних наук Уляна Богданівна Чуловська.
Про те, наскільки значним є масштаб проблеми і складними – шляхи її вирішення, розповіла доцент кафедри фтизіатрії та пульмонології Львівського національного медичного університету ім. Данила Галицького, кандидат медичних наук Уляна Богданівна Чуловська.
– Час використання АБП у порівнянні з періодом існування людства – надзвичайно короткий термін. Проте вже зараз досить гостро постала проблема антибіотикорезистентності (АБР). Яким чином можна її подолати або хоча б мінімізувати? У першу чергу, за рахунок інтенсифікації розробки та впровадження нових АБП, по-друге, за допомогою створення і використання програм, сфокусованих на збереженні ефективності існуючих антибактеріальних засобів. Динаміка появи нових АБП невтішна (якщо в 1983-1987 рр. FDA схвалило 16 молекул, то у 2008 р. арсенал лікарів не поповнив жоден засіб) і зворотно корелює з рівнем АБР (Spellberg B. et al., 2004; Infectious Diseases Society of America, Bad Bugs, No Drugs, 2004).
Робоча група Міжнародного товариства антимікробної терапії сформувала 10 рекомендацій для лікарів загальної практики (2011):
- Призначати АБП лише за наявності відповідних показань і враховувати, що в разі вірусних інфекцій вони не ефективні;
- Обирати адекватний АБП;
- Враховувати фармакокінетичний/фармакодинамічний профіль АБП, призначати максимально короткий курс лікування з-поміж можливих;
- Сприяти підвищенню комплаєнсу;
- Комбінувати АБП тільки у випадку необхідності;
- Уникати використання АБП низької/сумнівної якості;
- Переконувати пацієнтів не застосовувати АБП на власний розсуд;
- Дотримуватися практичних рекомендацій, що базуються на даних доказової медицини;
- Використовувати можливості мікробіологічної лабораторії (варто зазначити, що відповідно до вітчизняних узгоджувальних документів мікробіологічне дослідження в разі амбулаторного лікування позалікарняних інфекцій не є обов’язковим);
- Брати до уваги тенденції регіональної АБР при емпіричному призначенні АБП.
Із недоцільним призначенням АБП асоціюються низький рівень знань фахівців щодо аспектів антимікробної терапії, недостатня поінформованість клініцистів щодо ключових респіраторних збудників, недооцінка ризику небажаних реакцій і, навпаки, перебільшення переваг АБП у разі гострих ІДШ, вплив реклами фармацевтичних компаній, необґрунтовані поради працівників аптеки, наполегливі прохання пацієнтів і їхніх батьків, недостатня інформованість населення щодо АБР (Яковлев С. В., 2013).
До типових клінічних ситуацій, коли використання АБП є нераціональним, відносять:
- гостру респіраторну вірусну інфекцію;
- гострий фарингіт;
- риніт;
- діарею;
- бактеріурію;
- виділення мікроорганізмів з поверхні виразок, пролежнів;
- виділення клінічно незначущих мікроорганізмів з нестерильних локусів (Staphylococcus aureus – з мигдаликів, Streptococcus viridans – з мокротиння).
При застосуванні АБП перед лікарем постає дві задачі – тактична (вибір засобу з максимальним терапевтичним і мінімальним токсичним потенціалом) та стратегічна (зменшення ризику селекції та поширення в популяції резистентних штамів бактерій).
У разі емпіричного призначення АБП слід орієнтуватися на такі критерії, як висока активність стосовно потенційних збудників захворювання; дані щодо чутливості патогенів до АБП на загальнопопуляційному, регіональному, локальному рівнях; доведена клінічна ефективність; сприятливий профіль безпеки; зручність застосування; оптимальне співвідношення вартість/результативність. Загальновідомою є концепція пацієнтспецифічної ротації АБП (Niederman M. S., 2005): при наступному епізоді позалікарняної ІДШ і ЛОР-органів слід застосовувати засіб, відмінний від того, що використовувався раніше (навіть за умови його ефективності).
Розрізняють 2 варіанти стійкості збудників до АБП: природну, під якою розуміють відсутність мішені або здатності препарату проникати через мембрану, та набуту, що передбачає мутації в генах мікроорганізмів та отримання ззовні генетичного матеріалу. Під впливом частого застосування АБП навіть непатогенні мікроорганізми можуть трансформуватися в полірезистентні збудники захворювань (зокрема, ацинетобактер) та зумовлювати летальні наслідки.
Ключові збудники ІДШ (Синопальников А. И., 2005):
- типові мікроорганізми (Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis);
- атипові патогени (Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumophila);
- інші мікроорганізми (Staphylococcus spp., Streptococcus spp., крім S. pneumoniae).
АБП, рекомендовані у разі позалікарняних ІДШ, – β-лактами, макроліди та респіраторні фторхінолони. Останні вважаються альтернативними засобами, недоцільно призначати їх як стартову терапію неускладнених респіраторних інфекцій. У левовій частці епізодів позалікарняних ІДШ лікування розпочинають із β-лактамів або макролідів.
До переваг класу макролідів, на яких вважаю за потрібне зупинитися більш детально, відносять високу активність щодо атипових збудників і S. pneumoniae, здатність проникати всередину клітин, тривалий успішний досвід практичного застосування, наявність додаткових неантимікробних властивостей – протизапальної й імуномодулюючої дії (Zhanel G. G. et al., 2001).
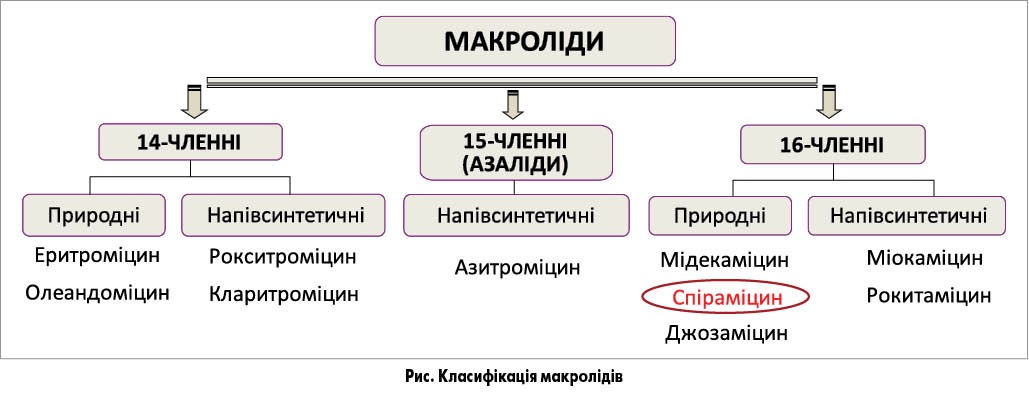
За класифікацією С. М. Козлова та Л. С. Страчунського (2009) макроліди розподіляють на кілька груп (рис.).
Розглядаючи клас макролідів у розрізі проблеми АБР, варто виділити 2 ключові механізми втрати чутливості збудників (переважно стрепто- та стафілококів) до дії цих АБП:
- модифікація мішені – метилювання рибосом (принципово важливим є той факт, що за наявності стійкості мікроорганізмів до 14- та 15-членних засобів вони можуть зберігати чутливість до 16-членних препаратів);
- активне виведення з клітини, або ефлюкс (за цим механізмом виникає стійкість до 14- та 15-членних макролідів, натомість 16-членні – спіраміцин, джозаміцин – зберігають ефективність, зокрема щодо S. pneumoniae, у 75% випадків).
Механізм дії. Макроліди проникають усередину бактеріальної клітини та зв’язуються з 50s-субодиницею рибосом, що призводить до порушення синтезу білків (тобто вони не знищують патоген, а гальмують його розвиток і розмноження). З-поміж інших представників класу вирізняється спіраміцин: завдяки особливостям хімічної будови препарат забезпечує більш надійний зв’язок із 50s-субодиницею рибосоми (відразу з 3 доменами) та стійкіший терапевтичний ефект. На українському ринку представлено оригінальний спіраміцин (Роваміцин®, Санофі).
Резистентність. Якщо спиратися на результати російського дослідження ПеГАС ІІІ (2006-2009 рр.), яке вивчало серед іншого й рівні стійкості до азитро-, кларитро-, спіраміцину, профіль АБР останнього був більш сприятливим (6,3%), натомість в інших представників класу досягав рівня 7,3%. Результати цієї роботи засвідчують, що «тривалість життя» препарату не завжди прямо корелює з показниками стійкості до нього, і це яскраво ілюструє спіраміцин.
Спектр антибактеріальної активності спіраміцину включає S. pneumoniae, S. pyogenes, Staphylococcus spp. (крім метицилінпродукуючих штамів), Corynebacterium diphtheriae, Helicobacter pylori, H. influenzaе (помірна дія), M. catarrhalis, Bordetella pertussis, M. pneumoniae, С. pneumoniae, Legionella pneumophila та ін.
Клінічна ефективність. Вартий уваги так званий парадокс спіраміцину: при помірній ефективності in vitro його клінічна ефективність є значно вищою. Чим пояснюється така невідповідність? Спіраміцин створює високі тканинні (паренхіма легень, мигдалики й ін.) і внутрішньоклітинні концентрації (особливо в нейтрофілах і макрофагах), має найменший зв’язок із білками плазми, демонструє бактерицидну дію на атипову флору, синергічний вплив на фагоцити, забезпечує постантибіотичний ефект (9 год), виявляє імуномодулюючі властивості, знижує адгезивність стрепто- та стафілококів (Smith C. R., 1988; Bergone-Berezin E., 1996).
Профіль безпеки. Хочу наголосити, що макроліди, зокрема спіраміцин, належать до категорії не лише дієвих, а й досить безпечних АБП. Спіраміцин елімінується двома шляхами – печінкою та нирками, не потребує корекції дози за наявності недостатності цих органів, не виявляє кардіотоксичної дії, не викликає фототоксичності, характеризується нижчим алергічним потенціалом порівняно з пеніцилінами.
Ризик пригнічення системи цитохрому Р450 і лікарських взаємодій на фоні використання макролідів варіює (Сорокіна О., 2012; від більшого до меншого): еритроміцин → кларитроміцин → джозаміцин → рокситроміцин → азитроміцин → спіраміцин. Особливу роль цей параметр відіграє у хворих, які для лікування супутньої патології приймають серцеві глікозиди, ксантини, непрямі антикоагулянти, статини та ін.
Вплив на шлунково-кишковий тракт при застосуванні спіраміцину мінімальний (Марушко Ю. В., 2010): цьому АБП не притаманна прокінетична активність (відсутні спорідненість до рецепторів мотиліну, стимулюючий вплив на моторику, дія на ентеробактерії), що дозволяє уникнути таких типових станів, асоційованих із курсом антибіотикотерапії, як дисбіоз і діарея.
Застосування під час вагітності. Спіраміцин можна призначати вагітним; препарат не виявляє тератогенної й ембріотоксичної дії. Саме це зазначено в інструкції з медичного застосування препарату Роваміцин®.
Результати останніх робіт, присвячених вивченню рівнів АБР ключових патогенів, викликають надзвичайне занепокоєння, адже в разі збереження нинішніх тенденцій безконтрольного застосування антимікробних засобів людство зовсім скоро може знову опинитися сам-на-сам з небезпечними інфекціями. Прийняття зважених рішень щодо доцільності використання цього класу лікарських засобів, вибір оптимального препарату й адекватного режиму його прийому в кожній конкретній ситуації – ці, здавалося б, банальні рекомендації здатні сприяти суттєвому покращенню «картини світу» в розрізі АБР.
У. Б. Чуловська наголосила на перевагах класу макролідів загалом та спіраміцину (препарату Роваміцин®) зокрема, в тому числі за параметром чутливості до них респіраторних збудників, а також презентувала цікаві випадки з практики. Детальний розгляд й обговорення цих клінічних ситуацій буде представлено в наступному номері «Медичної газети «Здоров’я України».
Підготувала Ольга Радучич
Медична газета «Здоров’я України 21 сторіччя» № 21 (394), листопад 2016 р.