28 листопада, 2016
Ведение пациентов с идиопатическим легочным фиброзом: возможности лечения расширяются
Идиопатический легочный фиброз (ИЛФ) – фатальное хроническое прогрессирующее интерстициальное заболевание легких неизвестного происхождения с неблагоприятным прогнозом. Эта болезнь представляет серьезные трудности как в плане диагностики, так и особенно в отношении лечения. Для установления окончательного диагноза ИЛФ обычно необходимы заключения пульмонолога, врача лучевой диагностики и патогистолога. Основной симптом ИЛФ – одышка, которая сначала появляется только при физической нагрузке, а затем неуклонно нарастает. Еще одним достаточно частым симптомом является кашель с или без выделения мокроты. Прогрессирующее ухудшение функции дыхания приводит к снижению качества жизни пациентов, инвалидизации и в конечном итоге к преждевременной смерти. Средняя продолжительность жизни лиц с ИЛФ составляет около 2-3 лет, только примерно 20% людей с этим заболеванием проживают до 5 лет после установления диагноза (T.E. King et al., 2014). Возможности лечения ИЛФ весьма ограничены, хотя в последние годы они несколько расширились. Данный обзор посвящен пирфенидону – новому препарату для терапии ИЛФ, продемонстрировавшему болезнь-модифицирующую эффективность, то есть способность замедлять прогрессирование заболевания.
NB! Помните о возможности ИЛФ при наличии таких признаков:
• возраст старше 45 лет
• постоянная одышка при физической нагрузке
• постоянный кашель
• двусторонняя крепитация на вдохе при аускультации
• симптом барабанных палочек
• нормальные показатели спирометрии или нарушение функции внешнего дыхания (чаще рестриктивного типа, хотя иногда может отмечаться и обструктивный компонент)
Рекомендации NICE-2013 по диагностике и лечению ИЛФ
Подходы к ведению пациентов с ИЛФ: основные положения рекомендаций NICE‑2013
В руководстве Национального института здоровья и клинического совершенствования (NICE) Великобритании по диагностике и ведению ИЛФ подчеркивается, что пациентам с этим заболеванием с момента установления диагноза следует предложить оптимальную паллиативную помощь. Ее схема определяется степенью тяжести, скоростью прогрессирования болезни и пожеланиями самого пациента. Компонентами паллиативной помощи являются:
– информирование и психологическая поддержка;
– облегчение симптомов;
– лечение сопутствующих заболеваний;
– отмена терапии, которая расценивается как неэффективная или причиняющая вред;
– оказание всесторонней помощи умирающему (end of life care).
Так, для пациентов, которые жалуются на одышку при физической нагрузке, рекомендуется амбулаторная кислородная терапия и/или легочная реабилитация. При выраженной одышке в покое в дополнение к этому могут быть назначены бензодиазепины и/или опиоиды. Если пациент с ИФЛ жалуется на кашель, то в первую очередь следует исключить другие потенциальные причины этого симптома (например, гастроэзофагеальный рефлюкс, синдром постназального затекания), а при их выявлении провести соответствующее лечение. При изнурительном кашле, обусловленном ИЛФ, назначают опиоиды, а при резистентной к лечению форме можно рассмотреть возможность применения талидомида.
Важное место в ведении пациентов с ИФЛ отводится легочной реабилитации, которая включает физические упражнения и образовательные программы.
Что касается так называемой болезнь-модифицирующей терапии, то эксперты NICE рекомендуют использовать с этой целью только один препарат – пирфенидон (у пациентов с форсированной жизненной емкостью легких от 50 до 80%). Любые другие препараты для этого не рекомендованы, в том числе амбризентан, азатиоприн, бозентан, ко-тримоксазол, микофенолата мофетил, преднизолон, силденафил, варфарин. Если же пациент с ИЛФ уже использует преднизолон или азатиоприн, следует обсудить с ним потенциальные риски и преимущества прекращения, продолжения или изменения терапии. Также в рекомендациях указывается, что врач может рассказать пациенту о том, что для лечения ИФЛ используется пероральный N-ацетилцистеин, однако его преимущества сомнительны.
При отсутствии абсолютных противопоказаний можно рассмотреть трансплантацию легких как вариант лечения ИЛФ.
Что касается механической вентиляции легких, в том числе неинвазивной, то ее рутинное применение не рекомендуется пациентам с ИЛФ, даже с жизнеугрожающей дыхательной недостаточностью, в связи с плохими исходами такого лечения.
NB! Частота наблюдения пациентов с ИЛФ:
• при быстром прогрессировании заболевания или быстром ухудшении симптомов – каждые 3 месяца или чаще
• при неуклонном прогрессировании заболевания – каждые 6 месяцев или чаще
• при стабильном течении заболевания – в течение первого года каждые 6 месяцев, а затем ежегодно
Рекомендации NICE-2013 по диагностике и лечению ИЛФ
Пирфенидон: фармакологическое досье
Пирфенидон является иммунодепрессантом, который обладает противовоспалительным и антифибротическим эффектами. Его механизм действия до конца не изучен, но предполагается, что он уменьшает ответ на факторы роста, такие как трансформирующий фактор роста бета и тромбоцитарный фактор роста, подавляет пролиферацию фибробластов и угнетает продукцию ассоциированных с фиброзом белков и цитокинов.
Рекомендуемая доза препарата составляет 2403 мг/сут (три раза в день по три капсулы 267 мг).
Клиническая эффективность
Эффективность пирфенидона была изучена в нескольких крупных рандомизированных плацебо-контролируемых испытаниях (CAPACITY‑1, CAPACITY‑2, SP3, SP2, ASCEND), а также в ряде открытых исследований (RECAP, PIPF‑006, PIPF‑002, PASSPORT). Кроме того, проведено несколько метаанализов.
Первое двойное слепое плацебо-контролируемое рандомизированное многоцентровое проспективное клиническое исследование по пирфенидону было проведено в Японии и прекращено досрочно по этическим причинам, поскольку в группе пирфенидона отмечались значительные положительные эффекты по сравнению с группой плацебо (А. Azuma et al., 2005).
Первые международные рандомизированные контролируемые исследования PIPF‑004 и PIPF‑006 (также известные как CAPACITY‑2 и CAPACITY‑1 соответственно) имели практически одинаковый дизайн и были посвящены оценке эффективности лечения пирфенидоном в течение 72 недель у взрослых пациентов (40-80 лет) с легким и среднетяжелым течением ИЛФ. Критериями включения служили показатель форсированной жизненной емкости легких (ФЖЕЛ) не менее 50% от должного и показатель диффузионной способности легких для угарного газа (DLСО) не менее 35% от должного. В PIPF‑004 пациенты получали пирфенидон 1197 мг/сут (n=87), пирфенидон 2403 мг/сут (n=174) или плацебо (n=174); в PIPF‑006 – пирфенидон 2403 мг/сут (n=171) или плацебо (n=173). В объединенный ITT-анализ, результаты которого рассмотрены ниже, были включены полные данные PIPF‑006 и часть данных PIPF‑004 по зарегистрированной дозировке 2403 мг/сут.
Первичной конечной точкой этих исследований было изменение показателя ФЖЕЛ. Обобщенный анализ CAPACITY‑1 и CAPACITY‑2 показал статистически значимую разницу по снижению ФЖЕЛ к 72-й неделе в пользу пирфенидона (-8,5 vs -11% в группе плацебо, р=0,005). Кроме того, снижение ФЖЕЛ на 10% или более от должного было отмечено у достоверно меньшего количества пациентов в группе пирфенидона по сравнению с группой плацебо (21 vs 31%, р=0,003). Очень важно отметить статистически значимое снижение риска комбинированной конечной точки, включавшей прогрессирование заболевания и смерть, в группе активного лечения по сравнению с плацебо (ОР 0,74; 95% ДИ от 0,57 до 0,96; р=0,025). Достоверной была также разница между группами по пройденной дистанции в тесте с 6-минутной ходьбой (абсолютная разница 24 м, р<0,001). По ряду других вторичных конечных точек четких различий между группами лечения зафиксировано не было (показатель сатурации артериальной крови SpO2 в тесте с 6-минутной ходьбой, DLCO, выраженность одышки). Риск смерти от любой причины имел тенденцию к снижению в группе пирфенидона, хотя достоверно не отличался между группами (ОР 0,77; 95% ДИ от 0,47 до 1,28; p=0,315). Смертность, непосредственно связанная с ИЛФ, на 72-й неделе лечения оказалась почти вдвое ниже в группе активного лечения – 3,9% – по сравнению с 7,2% в группе плацебо (ОР 0,53; 95% ДИ от 0,288 до 1,028, р=0,0606), но разница также не достигла статистической значимости, вероятно из-за недостаточного количества участников исследования.
На основании результатов этих двух исследований пирфенидон был одобрен в Европе для лечения пациентов с ИЛФ от легкой до умеренной степени тяжести. Однако стоит отметить, что по некоторым конечным точкам имелись существенные отличия в результатах исследований CAPACITY‑1 и CAPACITY‑2, в частности, в исследовании CAPACITY‑2 не удалось показать достоверного эффекта по первичной конечной точке. По этой причине FDA отклонило заявку производителя на регистрацию пирфенидона в США и рекомендовало проведение дополнительного исследования. В результате было спланировано и проведено еще одно крупное рандомизированное плацебо-контролируемое клиническое испытание с похожим дизайном, которое существенно дополнило доказательную базу препарата. Это было исследование ASCEND (PIPF‑016), включившее 555 пациентов с ИЛФ и продолжавшееся 52 недели. В целом это клиническое испытание подтвердило описанные выше результаты объединенного анализа CAPACITY‑1 и CAPACITY‑2, показав достоверное замедление прогрессирования заболевания, что отражалось в лучших показателях функции легких, толерантности к физической нагрузке и выживаемости без прогрессирования заболевания по сравнению с группой контроля. Так, в группе пирфенидона было на 47,9% меньше пациентов с абсолютным снижением ФЖЕЛ ≥10% или умерших, а также на 132,5% больше пациентов с отсутствием снижения ФЖЕЛ (р<0,001). Кроме того, в группе пирфенидона был достоверно лучше показатель теста с 6-минутной ходьбой (р=0,04) и значительно повысилась выживаемость без прогрессирования заболевания (р<0,001).
Не будем подробно останавливаться на результатах ASCEND, а перейдем сразу к обобщенному анализу CAPACITY‑1, CAPACITY‑2 и ASCEND, результаты которого были представлены в этом году (P.W. Noble et al., 2016).
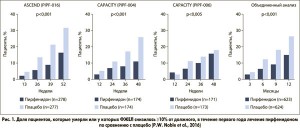
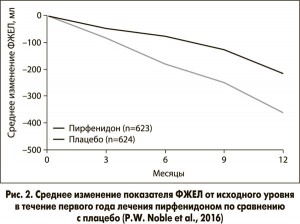
В этот анализ включили всех пациентов, рандомизированных для получения пирфенидона 2403 мг/сут или плацебо в указанных выше исследованиях (n=1247). Были проанализированы результаты лечения спустя год после его начала. Авторы установили, что пирфенидон сократил комбинированную конечную точку «снижение ФЖЕЛ ≥10% от должного или смерть» на 43,8% (95% ДИ 29,3-55,4%) (рис. 1) и увеличил долю пациентов без снижения ФЖЕЛ на 59,3% (95% ДИ 29,0-96,8%). Среднее изменение ФЖЕЛ от исходного уровня составило -216 мл в группе пирфенидона и -363 мл в группе плацебо (абсолютная разница – 148 мл, относительная разница – 40,7%; р<0,001; рис. 2). Кроме того, были отмечены преимущества лечения в отношении показателя выживаемости без прогрессирования, дистанции в тесте с 6-минутной ходьбой, выраженности одышки и даже смертности (рис. 3).
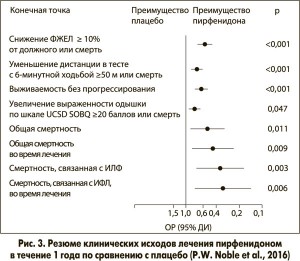
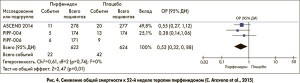
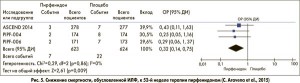
Интересны результаты еще одного метаанализа, который объединил уже 5 рандомизированных плацебо-контролируемых исследований пирфенидона: к описанным выше CAPACITY‑1, CAPACITY‑2 и ASCEND добавились два японских исследования SP3 и SP2 (C. Aravena et al., 2015). Авторы проанализировали результаты лечения за 52 недели. В итоге этот метаанализ показал не только достоверное повышение показателя выживаемости без прогрессирования (ОР 0,83; 95% ДИ 0,74-0,92), но и преимущества терапии пирфенидоном в отношении других клинически важных конечных точек: общей (ОР 0,52; 95% ДИ 0,32-0,88) и связанной с заболеванием смертности (ОР 0,32; 95% ДИ 0,14-0,75) (рис. 4, 5), а также риска прогрессирования ИЛФ (ОР 0,64; 95% ДИ 0,50-0,83).
Об эффективности препарата при ИЛФ говорится и в систематическом обзоре Кокрановского сотрудничества: лечение пирфенидоном снизило риск прогрессирования заболевания на 30% (ОР 0,70; 95% ДИ 0,56-0,88; р=0,002) и обеспечило достоверное повышение ФЖЕЛ (средняя разница 0,08 л; 95% ДИ от 0,03 до 0,13; р=0,0006) (P. Spagnolo et al., 2010). В действительности, это достаточно серьезное признание пирфенидона как эффе ктивного средства, поскольку метаанализы Кокрановского сотрудничества находятся на вершине пирамиды доказательной медицины и нередко показывают очень скромные или даже неутешительные результаты для широко используемых лекарственных средств.
Профиль безопасности
Побочные эффекты пирфенидона были всесторонне проанализированы как в отдельных исследованиях (рандомизированных и открытых), так и в объединенных анализах и метаанализах. В целом их результаты позволяют говорить о более высокой частоте развития таких побочных эффектов, как тошнота, диспепсия, диарея, сыпь, фотосенсибилизация. В связи с этими нежелательными явлениями пациенты, получавшие пирфенидон, несколько чаще досрочно прерывали лечение, чем в группе плацебо, но разница при этом была небольшой. Так, по данным анализа P.W. Noble и соавт. (2016), досрочно прекратили лечение 11,9% участников группы активного лечения и 8,7% группы плацебо.
Следует уточнить, что все указанные побочные эффекты пирфенидона носят обычно легкий или умеренный характер, значительно уменьшаются и даже исчезают с течением времени при продолжении лечения. Предупредив об этом пациента, можно избежать необоснованного отказа от терапии. Следует также объяснить больному, что препарат желательно принимать во время еды, так как это позволяет снизить риск гастроинтестинальных побочных эффектов. Для их уменьшения может также оказаться полезным применение прокинетиков, таких как домперидон и метоклопрамид, и ингибиторов протонной помпы. Сократить частоту и тяжесть кожных побочных эффектов позволяет защита от солнца, поскольку чаще всего они связаны с фотосенсибилизацией. Если же побочный эффект продолжает беспокоить больного, нарушая качество его жизни, можно уменьшить дозу препарата или временно (на 10-15 дней) отменить его. Необходимость в полном отказе от лечения возникает очень редко.
Важно подчеркнуть, что ни в одном из исследований не было установлено повышения частоты серьезных и фатальных нежелательных явлений при применении пирфенидона по сравнению с плацебо.
Выводы экспертов NICE
Определив пирфенидон как единственный препарат, который может быть рекомендован в качестве болезнь-модифицирующего препарата при ИЛФ, эксперты NICE в том же 2013 году опубликовали большой обзор по этому препарату. В нем проанализирована вся имевшаяся на тот момент доказательная база этого лекарственного средства и на ее основании сделаны соответствующие выводы. Приведем наиболее важные из них:
– Симптомы ИЛФ могут оказывать выраженное негативное влияние на жизнь пациентов, поэтому они высоко ценят любой новый метод лечения, который мог бы предотвратить усугубление симптомов, уменьшить зависимость от кислородотерапии, увеличить выживаемость и снизить частоту госпитализаций. Наибольший интерес представляют препараты, которые могут модифицировать течение заболевания прежде, чем в легких произойдут необратимые изменения.
– Пирфенидон демонстрирует умеренный, но достоверный эффект в отношении замедления снижения функции легких, поэтому комитет NICE рекомендует его в качестве варианта лечения ИЛФ для пациентов с ФЖЕЛ от 50 до 80% от должного. Лечение должно быть прекращено, если прогрессирование заболевания продолжается (снижение ФЖЕЛ на 10% или более за 12-месячный период).
– Нежелательные явления на фоне лечения пирфенидоном, как правило, являются нетяжелыми и преходящими, они обычно разрешаются, если доза препарата снижена или лечение временно прекращено. Комитет NICE пришел к выводу, что профиль безопасности пирфенидона является приемлемым для такой тяжелой болезни, как ИЛФ.
Следует, однако, отметить, что этот согласительный документ был опубликован еще до представления результатов исследования ASCEND, которое показало, что люди с ФЖЕЛ более 80% от должного также потенциально могут извлечь выгоду из лечения пирфенидоном и что этот препарат может обеспечить достоверное снижение смертности больных ИЛФ. В настоящее время новая редакция документа NICE по пирфенидону находится на обсуждении и, вероятно, учтет новые данные, в том числе результаты исследования ASCEND.
Литература
1. Idiopathic pulmonary fibrosis. The diagnosis and management of suspected idiopathic pulmonary fibrosis. June 2013. NICE clinical guideline 163. guidance.nice.org.uk/cg163.
2. Pirfenidone for treating idiopathic pulmonary fibrosis. April 2013. NICE technology appraisal guidance 282. guidance.nice.org.uk/ta282
3. Noble P.W., Albera C., Bradford W.Z. et al. Pirfenidone for idiopathic pulmonary fibrosis: analysis of pooled data from three multinational phase 3 trials. Eur Respir J. 2016 Jan; 47(1): 243-53.
4. Aravena C., Labarca G., Venegas C. et al. Pirfenidone for Idiopathic Pulmonary Fibrosis: A Systematic Review and Meta-Analysis. PLoS One. 2015; 10(8): e0136160.
5. Lancaster L., Albera C., Bradford W.Z. et al. Safety of pirfenidone in patients with idiopathic pulmonary fibrosis: integrated analysis of cumulative data from 5 clinical trials. BMJ Open Respir Res. 2016 Jan 12; 3(1): e000105.
6. Spagnolo P., Del Giovane C., Luppi F. et al. Non-steroid agents for idiopathic pulmonary fibrosis. Cochrane Database Syst Rev. 2010 Sep 8; (9): CD003134.
7. Azuma A., Nukiwa T., Tsuboi E.А. et al. Double-blind, placebo-controlled trial of pirfenidone in patients with idiopathic pulmonary fibrosis. Am J Respir Crit Care Med 2005;171:1040–1047
Подготовила Наталья Мищенко